 |
|
Популярные авторы:: БСЭ :: Борхес Хорхе Луис :: Грин Александр :: Азимов Айзек :: Раззаков Федор :: Чехов Антон Павлович :: Горький Максим :: Толстой Лев Николаевич :: Станюкович Константин Михайлович :: Андреев Леонид Николаевич Популярные книги:: Справочник по реестру Windows XP :: The Boarding House :: Мертвые души :: Омен. Последняя битва. :: Дюна (Книги 1-3) :: Полуночный маскарад :: Полет :: Повесть о том, как один мужик двух генералов прокормил :: 200 км танков. О российско-грузинской войне :: «Фирма приключений» |
Хирургия грыж брюшной стенкиModernLib.Net / Медицина / Воскресенский Николай Валерианович / Хирургия грыж брюшной стенки - Чтение (стр. 7)
ОПЕРАЦИИ ПРИ ГРЫЖАХ БЕЛОЙ ЛИНИИ В связи с величиной грыжевого выпячивания и соответственными анатомическими изменениями белой линии оперативные методы и объем их будут меняться в сторону большей или меньшей сложности, чтобы в случае необходимости обеспечить различными конструктивными способами сохранение основных функций брюшного пресса и способствовать наилучшим отдаленным результатам. Грыжи белой линии на всех участках ее можно разделить на три группы: первая — грыжи белой линии, малые по размерам, а также предбрюшинные липомы, при которых показана операция; вторая — грыжи больших размеров без диастаза прямых мышц живота; третья — грыжи белой линии с определяющимся диастазом прямых мышц живота. Дополнительно к этим группам можно выделить и множественные грыжи белой линии. Обезболивание проводится по А. В. Вишневскому. По намеченной линии разреза производится инъекция новокаина для образования «дермального желвака», вслед за которым идет пропитывание подкожной клетчатки. Пройдя разрезом через жировую клетчатку до апоневроза, дальнейшую препаровку необходимо производить только после введения раствора новокаина под апоневроз (переднюю стенку влагалища прямой мышцы живота). Дополнительно вводится раствор новокаина выше и ниже грыжевых ворот, который охватывает шейку грыжевого мешка и продвигается дальше в предбрюшинную клетчатку. При малых грыжах без диастаза прямых мышц операция не является сложной и проходит по обычному плану — послойный разрез, рассечение апоневроза, выделение грыжевого мешка и вскрытие его, перевязка шейки, отсечение мешка, погружение культи под апоневроз и закрытие дефекта с дубликатурой апоневроза. Если диагноз грыжи белой линии во время операции не подтверждается и хирург обнаруживает типичную предбрюшинную липому, вмешательство продолжают так же, как и при грыже белой линии. Необходимо тщательно выделить ножку липомы и, захватив ее двумя пинцетами, рассечь, чтобы убедиться в отсутствии хотя бы и незначительного выпячивания брюшины. Далее перевязывают ножку липомы и после отсечения ее накладывают кетгутовые швы на предбрюшинную клетчатку и шелковые — на края рассеченного апоневроза. При малых грыжах применяются как продольный (срединный), так и поперечный разрезы. После срединных разрезов по белой линии имеется наклонность к растяжению послеоперационных рубцов под влиянием тяги косых и поперечных мышц, что может в дальнейшем способствовать развитию послеоперационных грыж. Поэтому целесообразнее завершать такие операции дубликатурой апоневроза. При малых грыжах кожный разрез можно провести продольно, а далее — разрез апоневроза поперечно. При множественных грыжах белой линии продольный разрез облегчает одновременный подход к нескольким грыжам (предбрюшинным липомам). При средних и больших грыжах белой линии поперечный разрез обоснован и анатомически, и физиологически, так как дает возможность более свободно наложить швы без особого натяжения и надежно удвоить брюшную стенку с использованием тканей в области операционного разреза. После тщательной отсепаровки апоневроза у грыжевых ворот последний рассекают в поперечном направлении. Поперечный разрез также соответствует и длиннику щели в апоневрозе (грыжевым воротам), который чаще бывает также поперечно расположенным. Рассечение апоневроза в стороны удобно провести на подведенном под края разреза желобоватом зонде или зонде Кохера. Грыжевой мешок захватывают двумя мягкими зажимами и рассекают у дна его. После осмотра полости производят прошивание шейки мешка и перевязку ее у основания. При продольном разрезе наиболее простым и легко выполнимым является принцип операции по К. М. Сапежко, при котором апоневротические пласты (края разреза) накладываются один на другой (как запахиваются полы сюртука). При этом один край рассеченного апоневроза подшивают к брюшной поверхности другого края, после чего второй край (борт) накладывают и подшивают поверх первого, образуя удвоение стенки живота в области грыжевых ворот (сюртучный шов по Сапежко). Недостатком этого способа, прежде весьма распространенного, является интерпозиция брюшины между двумя листками апоневроза, что в известной степени мешает хорошему срастанию. В настоящее время сохранен принцип «сюртучного шва» по Сапежко, причем удваивается лишь апоневроз. Лучшие результаты дает закрытие дефекта в поперечном направлении с использованием принципа «сюртучного шва» по Сапежко, что одновременно с Мейо предложил П. И. Дьяконов. На VIII съезде российских хирургов Ф. Ф. Юргин сообщил, что в Басманной больнице (Москва) по этому способу оперировали с 1895 г. Метод поперечного удвоения при грыжах белой линии и пупочных, впервые примененный и разработанный отечественными хирургами, следует называть операцией Дьяконова—Мейо—Сапежко. При сочетании грыжи белой линии с диастазом прямых мышц заранее обсуждается план операции. При диастазе, выраженном по всей длине белой линии, вопрос о целесообразности одновременной операции грыжи и диастаза решается индивидуально. Наиболее целесообразным разрезом является срединный как обеспечивающий наилучший подход к диастазу на всем его протяжении. Из наиболее простых можно рекомендовать операцию А. В. Мартынова (см. главу «Диастазы прямых мышц живота»). Грыжи сухожильных перемычек прямых мышц живота Сухожильные перемычки располагаются на протяжении прямых мышц в количестве 3—4. Две верхние перемычки расположены выше пупка, третья — на уровне его и четвертая (непостоянная) — ниже пупка. Сухожильные перемычки занимают всю ширину прямой мышцы и сращены с передней стенкой влагалища. По задней же поверхности прямой мышцы сухожильные перемычки отделяются от влагалища мышцы рыхлой соединительной тканью. Грыжевые выпячивания развиваются на участках соединения белой линии с сухожильными перемычками прямой мышцы, располагаясь латеральнее белой линии и пупка. Л. М. Аминев наблюдал больного с грыжей сухожильной перемычки левой прямой мышцы живота; небольшое выпячивание вправлялось и снова появлялось при натуживании на расстоянии 5,5 см выше пупка и на 4 см влево от средней линии. При осмотре больного в положении лежа и при активном поднимании головы и плечевого пояса сухожильные перемычки и грыжевые выпячивания хорошо прощупываются. Клиническая картина грыж сухожильных перемычек сходна с таковой при грыжах белой линии. Операции при грыжах сухожильных перемычек проводятся так же, как и при грыжах белой линии; предпочтителен поперечный разрез. Глава XI Грыжи мечевидного отростка (Hernia processus xyphoidei, hernia xyphoidea) АНАТОМИЧЕСКИЕ ДАННЫЕ Возникновение грыж мечевидного отростка находится в связи с дефектами его развития. Наблюдается расщепление мечевидного отростка, образование в нем одного или нескольких отверстий различной величины. Отверстия в мечевидном отростке имеют обычно незначительную величину и плотные края. Мечевидный отросток долго остается хрящевым и окостенение его в отличие от других костей скелета может наступать к 30 годам и позднее. Костное соединение мечевидного отростка с телом грудины наступает также после 30 лет. Помимо расщепления мечевидного отростка, наблюдается и врожденное расщепление грудины, образование в нижнем отделе ее отверстий. Конец мечевидного отростка может быть изогнут вперед и выпячивать кожу или изогнутость его направлена кзади. Эти варианты следует учитывать при ощупывании подложечной области. Брюшина достаточно плотно прилегает к мечевидному отростку. Собственная фасция грудной клетки по передней поверхности отростка плотно соединена с надкостницей. Кожа в области мечевидного отростка малоподвижна и в складки не собирается. При наличии расщепления или отверстий в мечевидном отростке непосредственное прилегание его к печени и передней стенке желудка является определенным анатомическим препятствием для вхождения в брюшинный мешок подвижных органов брюшной полости. КЛИНИКА И РАСПОЗНАВАНИЕ Через расщелины и отверстия мечевидного отростка могут выпячиваться пред брюшинные липомы. Истинные грыжимечевидного отростка встречаются редко, поэтому наблюдение П. И. Тихова (1914) поучительно и в настоящее время. Больной 40 лет поступил с жалобами на постоянные боли «желудочно-кишечного характера». В области мечевидного отростка имелось выпячивание величиной с грецкий орех. При операции в мечевидном отростке было обнаружено отверстие до 2 см в диаметре и выпячивание брюшины. В грыжевом мешке находились сальник и жировой придаток поперечноободочной кишки, приросшие к стенке мешка. Так как брюшина плотно приросла к краям отверстия, было произведено иссечение нижнего отдела мечевидного отростка, выделение грыжевого мешка, перевязка его и отсечение. Больной выписан в хорошем состоянии. Три наблюдения над грыжами мечевидного отростка описал С. С. Кузьмин (1930). Р. И. Житнюк и И. С. Шемякин в 1962 г. опубликовали два случая предбрюшинных жировиков, выходящих через отверстия в мечевидном отростке. Жалобы больных сводились к тупым, ноющим болям в подложечной области. Сочетание предбрюшинных жировиков белой пинии и мечевидного отростка описал Т. Юсупов (1962). 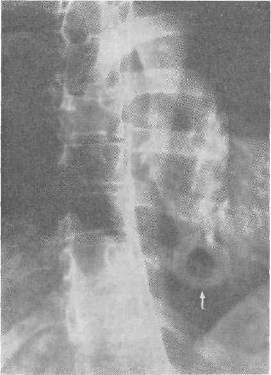 Рис. 18. Грыжа мечевидного отростка у больной 53 лет. У больного 26 лет появились боли в эпигастральной области и напряженные выпячивания по белой линии. Поставлен диагноз «ущемленная грыжа белой линии». При операции обнаружены 4 предбрюшинные липомы размерами от 0,3 до 0,8 см и, кроме того, липома, выходящая из отверстия в мечевидном отростке. Второе наблюдение касалось предбрюшинного жировика, выходящего в дефект мечевидного отростка диаметром 1 см. После перевязки предбрюшинного жировика и отсечения его мечевидный отросток был отсепарован у основания и резецирован по проксимальному краю дефекта. В случае обследования больных с жалобами на боли в подложечной области необходимо при собирании анамнеза уточнить локализацию и характер болевых ощущений и выявить участки наибольшей болезненности. Ощупывание мечевидного отростка значительно затрудняется при избыточно развитом подкожножировом слое. Рентгенография может выявить дефект в мечевидном отростке. В случае Т. Юсупова у женщины 53 лет на рентгенограмме отчетливо было видно отверстие в мечевидном отростке со склерозированными краями, диаметр отверстия 1 см (рис. 18). ОПЕРАЦИИ ПРИ ПРЕДБРЮШИННЫХ ЛИПОМАХ И ГРЫЖАХ МЕЧЕВИДНОГО ОТРОСТКА Разрез производится по средней линии, длина его от 6—S см. Начало разреза проводится на 2 см выше основания мечевидного отростка и ниже верхушки его на 2—3 см для обеспечения достаточного доступа к отростку, так как кожа в области мечевидного отростка малоподвижна и раздвигание краев ее затруднено. Для освобождения шейки грыжевого мешка или основания предбрюшинного жировика кусачками производят удаление мечевидного отростка, далее выясняют характер выпячивания. При наличии грыжевого мешка последний вскрывают, ревизуют полость его с последующей перевязкой шейки и отсечением мешка. Предбрюшинный жировик выделяют на всем протяжении, ножку его перевязывают. Рассеченные ткани послойно сшивают. Глава XII Диастазы прямых мышц живота (Diastasis mm. rectorum abdominis) «Расхождение прямых мышц живота само по себе не есть грыжа, так как при ней нет ни грыжевого отверстия, ни оформленного грыжевого мешка, однако сочетание расхождения с грыжей встречается часто». Расхождение прямых мышц живота развивается преимущественно в верхнем отделе белой линии, которая от мечевидного отростка до пупка имеет наибольшую ширину по сравнению с участком ее ниже пупка. Благоприятствуют расхождению прямых мышц живота врожденная слабость брюшной стенки, растяжение и истончение белой линии в связи с перенапряжением ее. Особо выделяются диастазы, развивающиеся одновременно с грыжами белой линии и большими пупочными, а также после операций, проведенных с рассечением белой линии в продольном направлении как выше пупка, так и ниже. КЛИНИКА И РАСПОЗНАВАНИЕ Размеры выпячивания при диастазе и края его хорошо определяются при осмотре больного в положении лежа. Приподнятие головы и туловища сопровождается характерным для диастаза выпячиванием, которое обычно не сопровождается болевыми ощущениями. При ощупывании хорошо определяются края влагалищ прямых мышц. При значительном расхождении прямых мышц живота одновременно наблюдаются и функциональные изменения всей брюшной стенки с ослаблением брюшного пресса, атрофическими процессами в мышцах, истончением апоневрозов. Нарушение внутрибрюшного равновесия сопровождается опущением органов брюшной полости, в связи с чем при значительном расхождении прямых мышц выявляется клиника спланхоптоза. Ширина расхождения прямых мышц больше выражена на середине расстояния между мечевидным отростком и пупком. В основном больные жалуются на боли в животе, диспепсические явления, ощущение тяжести в животе, метеоризм, запоры, затрудненную ходьбу. По данным Б. А. Баркова (1958), обследовавшего 81 больную с так называемыми чистыми диастазами без сопутствующих грыж белой линии, 54 больные предъявляли жалобы на отрыжку, изжогу, тошноту, рвоту, ощущения тяжести в животе, метеоризм, запоры. При рентгенологическом обследовании 150 больных с диастазами прямых мышц живота было обнаружено, что у 84,7 % желудок располагался на уровне гребешковой линии и ниже. Понижение кислотности желудочного сока наблюдалось у 56,2 % больных. В связи с отсутствием типичных грыжевых ворот при расхождении прямых мышц ущемления органов брюшной полости не наблюдается. ОПЕРАЦИИ ПРИ ДИАСТАЗЕ Показания к операции по поводу расхождения прямых мышц должны ставиться весьма ограниченно после всестороннего обследования больного и перспективной оценки ближайших и отдаленных результатов операции. Из операций, проводящихся без вскрытия влагалища прямых мышц, анатомически обоснована методика А. В. Мартынова. Эллипсовидным разрезом иссекают избыток кожи. Апоневроз наружной косой мышцы обнажают в обе стороны. На всем протяжении диастаза рассекают апоневроз на 1 см от края влагалища левой прямой мышцы живота и вскрывают брюшную полость. Образуются два неодинаковых брюшинно-апоневротических лоскута; края их захватывают несколькими зажимами, оттягивают в стороны. Края влагалищ прямых мышц выступают; начиная сверху, на края влагалищ накладывают ряд швов. Таким образом, прямые мышцы сближают до соприкосновения без вскрытия их влагалищ. Свободный край апоневроза у влагалища правой прямой мышцы накладывают спереди и пришивают на всем протяжении разреза к апоневрозу влагалища левой прямой мышцы (рис. 19). 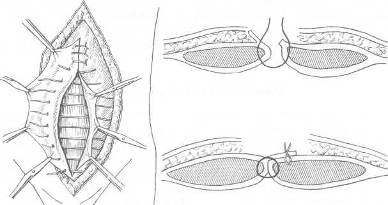 Рис. 19. Операция по А. В. Мартынову при расхождении прямых мышц живота. 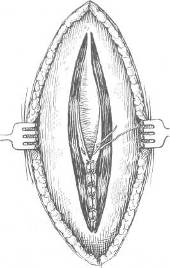  Рис. 20. Операция по Н. И. Напалкову при расхождении прямых мышц живота. 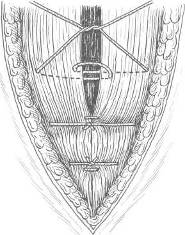 Рис. 21. Швы на апоневроз по Кунцу (Koontz). При диастазе прямых мышц применима операция Н. И. Напалкова без вскрытия брюшины со сшиванием в два этажа рассеченных краев влагалища прямых мышц живота (рис. 20). Целесообразно в некоторых случаях при диастазе применить метод наложения швов по Кунцу (1962), при котором тесно сближаются края растянутой белой линии и натяжение после операции распределяется равномерно (рис. 21). Глава XIII Пупочные грыжи (Hernia umbilicalis) ДАННЫЕ ЭМБРИОГЕНЕЗА И ХИРУРГИЧЕСКОЙ АНАТОМИИ В среднечревье выделяется пупочная область, имеющая отдельные слабые участки, в которых развиваются различные виды пупочных грыж. Образование пупка и отклонения от обычного строения его непосредственно связаны с неправильным, недостаточно полноценным развитием пупочной области, начиная с первых месяцев внутриутробной жизни. В период внутриутробной жизни плода основание отходящей пуповины является как бы естественным продолжением брюшной полости зародыша. На 2-м месяце кишечник представляет собой замкнутую трубку, значительная часть которой располагается в пупочном канатике в непосредственной близости к печени, которая также выходит за пределы брюшной полости, имеющей в этот период незначительные размеры и малую вместимость. Уже позднее, к 11—12-й неделе внутриутробной жизни, органы живота постепенно перемещаются в брюшную полость в связи с увеличением ее. На 6-м месяце формируется пупочное кольцо, которое постепенно уменьшается в своих размерах к рождению ребенка. При нормальном развитии плода ребенок рождается без дефектов брюшной стенки, и при отпадении пупочного канатика окончательно образуется пупок (urabiliculus) в виде втянутого рубца. По своему внешнему виду пупок может быть втянутым, плоским, выпяченным (А. А. Дешин). В пупке различают следующие участки: периферический кожный валик, являющийся границей подкожножирового слоя у пупка, пупочная борозда круглой или полукруглой формы, соответствующая линии спаяния кожи с пупочным кольцом, и кожная культя-сосок, связанная в своем образовании с отпадением пупка и его последующим рубцеванием. Кожа пупка плотна, малоподвижна, к ней прилежит пупочная фасция и брюшина (рис. 22). Пупочная фасция является частью fascia endoabdominalis. При нормальном развитии она плотна, волокна ее идут поперечно, переходя на заднюю стенку влагалища прямой мышцы живота. При слабом развитии фасции создаются условия, способствующие выпячиванию брюшины с последующим формированием грыжевого мешка. Выпячивание брюшины (дивертикул) может считаться предуготованным грыжевым мешком.  Рис. 22. Пупочная фасция почный канал, который ограничен (Richard). спереди задней поверхностью бе- 1 — пупочная вена; 2 — пупочная фасция; 3 — сальник ущемленный в пупочном отверстии; 4 — пупочная артерия; 5 — мочевой проток Со стороны брюшной полости в области пупка хорошо видны четыре соединительнотканных тяжа: заросшая пупочная вена, прилегающая к верхнему краю пупочного кольца, две заросшие пупочные артерии и заросший мочевой проток (urachus), прилегающие к нижнему краю пупочного кольца и срастающиеся с кожным пупочным рубцом. Между пупочной фасцией и белой линией живота располагается пупупочный канал, который отграничен спереди задней поверхностью белой линии живота, срединными краями прямых мышц живота, сзади передней поверхностью пупочной фасции. Передняя стенка пупочного канала имеет ширину до 3 см. Таким образом, в пупочном канале имеются две стенки — передняя и задняя, два отверстия — верхнее и нижнее, из которых первое чаще бывает облитерировано (рис. 23). По А. А. Дешину, в 27% случаев имеется пупочный канал без наличия пупочной грыжи. Грыжевое выпячивание, проходящее по этому каналу, определяется как пупочная косая грыжа. При прогрессирующей слабости брюшной стенки, при избыточном отложении жировой ткани стираются ранее выраженные анатомические границы и пупочный канал расширяется, превращаясь в типичное грыжевое кольцо прямого направления, определяя тем самым название грыжевого выпячивания — «прямая пупочная грыжа». Наблюдаются также случаи внезапного развития пупочных грыж, ранее не выявлявшихся, что объясняется наличием   Рис. 23. Брюшная стенка развивающегося плода и образование эмбриональных и пуповинных грыж (Patten). а: 1 — пупочная вена; 2 — «слабое место»; 3 — мочевой проток; 4 — мочевой пузырь; 5 — пупочные артерии. 6:1 — грыжа; 2 — пупочные артерии; 3 — мочевой пузырь; 4 — мочевой проток. в: 1 — пупочная вена; 2 — грыжа; 3 — пупок. пупочного канала. Для практической работы вполне целесообразно подразделить пупочные грыжи на следующие виды: 1) пупочные эмбриональные грыжи и грыжи пупочного канатика (пуповинные); 2) грыжи новорожденных; 3) грыжи детского возраста; 4) грыжи взрослых. Каждый из этих видов пупочных грыж имеет свои анатомические особенности, клинику и показания к оперативному лечению. В настоящее время показания к оперативному лечению эмбриональных и пуповинных грыж расширяются в связи с накопившимся опытом и большим вниманием к хирургии новорожденных. ЭМБРИОНАЛЬНЫЕ ПУПОЧНЫЕ ГРЫЖИ Эмбриональные пупочные грыжи возникают в раннем периоде развития зародыша, когда брюшная стенка недоразвита, а кишечник и печень располагаются вне брюшной полости, покрыты прозрачной оболочкой (амнион), вартоновым студнем и внутренней оболочкой, которая соответствует пристеночной брюшине. Фактически при данном виде грыжи имеется эвентрация органов брюшной полости при недоразвитии передней брюшной стенки, белой линии и часто в сочетании с расщеплением грудины и недоразвитием лобкового сочленения (рис. 24). Эти дефекты могут сочетаться с дефектами диафрагмы, эктопией сердца, эктопией мочевого пузыря. В связи с такими тяжелейшими пороками развития ребенок нежизнеспособен и хирургическое вмешательство является нецелесообразным. Диагностика пупочных эмбриональных грыж легка. Через просвечивающую прозрачную оболочку видны перисталь- тирующие петли кишок, печень, смещающаяся при дыхании. При крике ребенка выпячивание увеличивается. Оболочка, покрывающая внутренности, вышедшие в мешок эмбриональной грыжи, тонка и может легко разрываться при родовом акте или в первые часы жизни ребенка. Наблюдение над самопроизвольным разрывом оболочки эмбриональной грыжи приводит В. В. Гаврюшов (рис. 24, б). Все выпячивание, покрытое наружной оболочкой, прилегает к коже с образованием хорошо выраженного кожного валика. В течение первых суток прозрачная наружная оболочка начинает высыхать, сморщиваться, покрываться фибринозным налетом. Присоединяющаяся инфекция с последующим нагноением приводит к развитию перитонита, от которого ребенок и погибает, чаще на 3-й день жизни. Размеры грыжевых ворот при эмбриональных грыжах различны [4], грыжи обычно располагаются в над-пупочной области. Наблюдаются также выпячивания, которые у своего основания имеют некоторое сужение, соответствующее шейке данного грыжевого мешка. Пупочный канатик чаще располагается влево от грыжевого выпячивания, реже — на вершине его. Органы брюшной полости, располагающиеся в грыжевом мешке (печень, кишечник), могут иметь сращения между собой и со стенкой мешка. Печень нередко увеличена (застойные явления) или атрофична, наблюдается перешнуровка ее в виде песочных часов. Эмбриональные грыжи встречаются редко. М. С. Симанович (1958) сообщает о 2 случаях эмбриональных грыж на 7000 родов. Новорожденные с эмбриональными грыжами погибают от пневмонии, перитонита, сепсиса. Случаи выживания единичны. В. В. Гаврюшов (1962) приводит наблюдение над девочкой в возрасте 1 года 4 месяцев с зажившей самостоятельно эмбриональной грыжей (рис. 24, в).  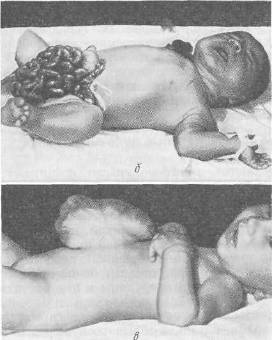 Рис. 24. а — эмбриональная пупочная грыжа; б — разрыв оболочек эмбриональной грыжи через 3 часа после рождения; в — эмбриональная (неоперированная) грын; а у девочки 1 года 4 месяцев (В. В. Гаврюшов). Операции при эмбриональных грыжах. Для обработки операционного поля рекомендуются 5 % настойка йода, протирание операционного поля спиртом, 5 % спиртовой раствор танина. С. Д. Терновский (1959) проводит операцию по следующему плану: удаление оболочки, покрывающей грыжевое выпячивание, вправление внутренностей и послойное зашивание брюшной стенки. Узловыми швами сшивают брюшину вместе с апоневрозом, а иногда и с краем мышц; второй ряд швов накладывают на кожу. При небольших грыжах операция удается легко и может быть произведена под местной анестезией. При больших выпадениях печени операция значительно усложняется, особенно в тех случаях, когда стенка мешка бывает плотно припаяна к печени. Разделение спаек вызывает значительное кровотечение и ведет к разрывам печени, не имеющей в этом месте капсулы, поэтому припаянный к печени участок рекомендуется оставить на ней и, смазав йодной настойкой, погрузить в брюшную полость. При операции в ранние сроки, пока отсутствует инфицирование, этот прием безопаснее, чем насильственное выделение оболочек. Для более удобного вправления внутренностей полезно бывает рассечь вверх и вниз отверстие дефекта брюшной стенки. При большом натяжении тканей апоневроза брюшных мышц дефект зашивают только в нижней части раны, а в верхней над печенью зашивают только кожу. Этим приемом значительно уменьшается внутрибрюшное давление и облегчается зашивание раны. При выпадении всей печени и кишечника практикуется частичное зашивание брюшной стенки: после вправления в брюшную полость кишечника и части печени невправленную часть ее оставляют в ране. Края раны брюшной стенки подшивают к печени отдельными швами. Этот прием защищает брюшную полость от инфекции. Лежащая в ране часть печени покрывается грануляционной тканью с последующим заживлением под повязкой. Мышечная пластика производится в более поздние сроки, и операция разделяется, таким образом, на два этапа. I Я. Коссаковский (Польша, 1949) производит разрез в пределах здоровой кожи у основания грыжевого выпячивания. При кровотечении, которое может быть при отделении оболочек, приросших к вышедшим органам, часть оболочки не удаляется. При вправлении внутренностей в брюшную полость рекомендуется приподнимать края кожного разреза, что облегчает постепенное введение их. Чтобы облегчить вправление вышедших внутренностей, на руку надевают нитяную перчатку. В случае невозможности стянуть края кожного разреза проводятся два боковых ослабляющих разреза, поверхности которых заживают путем последующего гранулирования. ГРЫЖИ ПУПОЧНОГО КАНАТИКА — ПУПОВИННАЯ, ЗАРОДЫШЕВАЯ (HERNIA FUNICULI UMBILICALIS, OMPHALOCELE) Пуповинные или зародышевые грыжи как дефект развития плода образуются после 3-го месяца внутриутробной жизни. При нормальном развитии в этом периоде брюшная стенка близка к своему оформлению, пупочный канатик и пупочное кольцо принимают анатомические соотношения, обеспечивающие нормальное развитие плода и полноценность его к моменту рождения. К 3 месяцам брюшина плода формируется как анатомический пласт, покрывая собой и область пупка; задержка же развития брюшины благоприятствует образованию грыжевого выпячивания. Покровы зародышевой грыжи имеют три слоя: амнион, вартонов студень и брюшину (рис. 25). Наружная оболочка грыжевого выпячивания переходит на пупочный канатик с образованием на месте перехода заметной борозды, которая наблюдается не во всех случаях. Грыжевое выпячивание может входить в пупочный канатик между сосудами, ниже их, а также располагаться справа или слева от них. 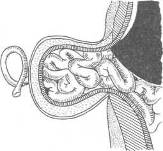 Рис. 25. Грыжа пупочногоканатика (Kossakowski). 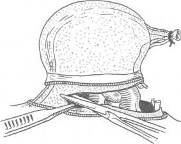 Рис. 26. Операция при эмбриональной грыже. Разрез кожи на расстоянии нескольких миллиметров от мешка, перевязка пупочных артерий и пупочной вены (Duhamel). Грыжевые ворота обычно имеют круглую форму. Пупочный канатик за пределами грыжевого выпячивания имеет свой обычный вид. Грыжевое выпячивание у своего основания может иметь суженную шейку, и пупочное отверстие является грыжевыми воротами. Увеличение грыжевого выпячивания происходит при крике ребенка. При грыжах канатика, так же как и при эмбриональных, наступает мацерация наружной оболочки, сморщивание ее с постепенным отторжением отдельных участков. Возможен и разрыв оболочек выпячивания с выпадением брюшных внутренностей и последующим развитием перитонита. По данным П. И. Тихова, одна грыжа пупочного канатика встречается на 3000—5000 родов. Консервативное лечение не дает результатов и единственное обоснованное мероприятие — срочное оперативное вмешательство в первые часы после рождения; в более поздние сроки исходы операции неблагоприятны. Н. В. Шварц (1935) предлагал при грыжах пупочного канатика больших размеров отказаться от операции и применять консервативное лечение, чтобы получить заживление дефекта брюшной стенки путем рубцевания. Несмотря на то, что в литературе имеются сведения о единичных случаях самостоятельного излечения эмбриональных грыж и грыж пупочного канатика (зародышевых), в данный период развития хирургии нельзя говорить о консервативном лечении как методе, и мнение С. Д. Терновского (1959) о том, чтозащита консервативного метода является «направлением неправильным», вполне обосновано. Показания и противопоказания к операциям при эмбриональных грыжах и грыжах пупочного канатика в каждом случае должны ставиться с учетом общего состояния новорожденного и сопутствующих дефектов развития. Значительный дефект брюшной стенки, исключающий возможность закрытия брюшной раны, недоразвитие диафрагмы, выстояние в дефект стенки сердца, недоношенность новорожденного являются противопоказаниями к операции. При показаниях к операции необходимо быстрое вмешательство в ближайшие часы после рождения ребенка. Перед операцией матери сообщают о состоянии ребенка и показаниях к операции, которая является единственным мероприятием, могущим устранить врожденный дефект. Новорожденного по предложению Я. Коссаковского укладывают на специально подготовленную крестообразную пластину, конечности фиксируют мягкими бинтами. Операция при грыжах пупочного канатика производится из овального разреза, окружающего основание грыжевого выпячивания. 1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20 |
|||||||