 |
|
Популярные авторы:: БСЭ :: Борхес Хорхе Луис :: Грин Александр :: Азимов Айзек :: Раззаков Федор :: Чехов Антон Павлович :: Горький Максим :: Толстой Лев Николаевич :: Станюкович Константин Михайлович :: Андреев Леонид Николаевич Популярные книги:: Справочник по реестру Windows XP :: The Boarding House :: Мертвые души :: Омен. Последняя битва. :: Дюна (Книги 1-3) :: Полуночный маскарад :: Полет :: Повесть о том, как один мужик двух генералов прокормил :: 200 км танков. О российско-грузинской войне :: «Фирма приключений» |
Хирургия грыж брюшной стенкиModernLib.Net / Медицина / Воскресенский Николай Валерианович / Хирургия грыж брюшной стенки - Чтение (стр. 5)
Принцип хирургической тактики заключается в проведении своевременной операции, за исключением случаев с явными противопоказаниями. Ю. В. Астрожников (1962) наблюдал 184 больных пожилого и преклонного возраста, у которых было по 2<—3 ущемления, что свидетельствует о все еще имеющемся консервативном отношении к самостоятельно вправившимся ущемленным грыжам у пожилых. В этом повинны как сами больные, чрезмерно боящиеся операции и преувеличивающие ее опасность, так и врачи. Результаты операции у пожилых доказывают безопасность вмешательства при условии надлежащего обследования, тщательной предоперационной подготовки и рационального ведения послеоперационного периода.
При подготовке в течение 10—12 дней в условиях стационара пожилые больные становятся более резистентными и, как правило, хорошо переносят операцию под местным обезболиванием. При ограниченной возможности проводить общую подготовку в стационаре можно в условиях поликлинического наблюдения провести все необходимые мероприятия с последующим направлением больных в хирургическое отделение. При операции по поводу паховой грыжи целесообразно заранее подготовить стерильный суспензорий (особенно при большой отвисшей мошонке). Накануне операции больные соблюдают обычный режим и диету, назначается клизма, вечером — ванна и бритье операционного поля. Перед сном больным пожилого возраста полезно поставить банки для профилактики возможных легочных осложнений. На ночь дается легкое снотворное (мединал, бромурал). Утром перед операцией можно выпить стакан чая. Перед операцией больной должен помочиться. За 30 минут до операции вводится подкожно 1 мл 1 % раствора наркотика (морфина, омнопона, промедола). В операционную больного доставляют на каталке. При подготовке к операции необходимо учитывать возможность применения эфирно-кислородного наркоза, особенно при обширных и невправимых грыжах. При двусторонних грыжах (паховых и бедренных) операция проводится двухмоментно с промежутком в 2—3 месяца. ОБЕЗБОЛИВАНИЕ ПРИ ОПЕРАЦИЯХ ПО ПОВОДУ ГРЫЖ БРЮШНОЙ СТЕНКИ В Советском Союзе наиболее распространенным является метод обезболивания по А. В. Вишневскому, благодаря которому операция при различных видах грыж, как простых, так и более сложных, стала достоянием широких масс хирургов. По данным Н. И. Краковского (1957), на 9689 операций по поводу паховых грыж по РСФСР местное обезболивание применялось в 89,1 %, эфирный наркоз — в 9,55 % случаев. Инфильтрационная анестезия по А. В. Вишневскому имеет большие преимущества по сравнению с методами местной анестезии по Шлейху, Брауну. Основное преимущество обезболивания по А. В. Вишневскому заключается в возможности проведения гидравлической препаровки тканей, что облегчает операцию и помогает атравматичному оперированию. В качестве анестетика обычно применяется 0,25 % раствор новокаина. Однако местная инфильтрационная анестезия не всегда удовлетворяет хирурга. Длительность операции, сложность выполнения отдельных этапов ее, реакция больного на ряд неприятных для него ощущений заставляют хирурга перейти по ходу операции к наркозу, что необходимо предусмотреть еще до начала вмешательства. По показаниям (большие рецидивные или послеоперационные грыжи, пупочные и особенно невправимые грыжи) следует предпочитать общее обезболивание местному. Возможно также сочетание местного обезболивания с наркозом закисью азота с кислородом в стадии анальгезии; применение закиси азота обеспечивает достаточную эффективность обезболивания, быстрое пробуждение больного, раннее включение компенсаторных функций, что способствует снижению послеоперационных осложнений. Качество обезболивания во многом определяет и предоперационная подготовка. При операциях по поводу ущемленных грыж особенно важно оградить дыхательные пути от аспирации рвотных масс (ввести зонд для опорожнения желудка), провести подготовку сердечно-сосудистой системы, компенсировать водно-солевую недостаточность, особенно у пожилых. Наряду с методами комбинированного обезболивания при длительных и расширенных вмешательствах и особенно у больных с неустойчивой психикой, повышенной нервной возбудимостью показано потенцирование (усиление) местного обезболивания. Вечером накануне операции больной получает 0,025 г аминазина1 (или в виде инъекции 1,0—2,5 % раствора) вместе со снотворным — мединала 0,3 г, люминала 0,1 г. За 3 часа до операции — антигиста-минные препараты: 0,05 г димедрола или 0,025 г супра-стина, шгаольфена. За 40 минут до операции вводится морфин с атропином 2. Для профилактики послеоперационных болей у взрослых при более обширных операциях можно непосредственно после операции, а при наркозе — за 5—10 минут до прекращения его ввести 1 мл 2 % раствора пантопона или 1 мл 1 % раствора морфина. ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД Вопросы проведения послеоперационного периода широко обсуждались в периодической печати и на съездах хирургов. А. А. Вишневский, Н. Н. Еланский и Б. В. Петровский в программном докладе на XXVI съезде на тему «Физиологические основы современной хирургии» широко осветили проведение предоперационного, операционного и послеоперационного периодов. Докладчики обратили внимание на возникновение новых физиологических отношений во время операции и после нее, что необходимо учитывать при подготовке к операции, при самой операции и в послеоперационном периоде. 1 Учитывая токсичность аминазина, не следует применять его у ослабленных больных, а также у больных с пониженным артериальным давлением. 2 Существуют и другие схемы потенцированного обезболивания, указанные в соответствующих руководствах. При болях в ране (даже небольших) и повышении температуры больного осматривают в перевязочной. При наличии припухлости, гиперемии на одном из участков операционной раны производится (не расширяя краев ее) снятие 1—2 швов, что часто предупреждает распространение воспалительного процесса. Одновременно с этим определяется флора и чувствительность ее к антибиотикам с последующим назначением их. При обнаружении значительной гематомы необходимо в операционной раскрыть рану, удалить сгустки крови и перевязать кровоточащие сосуды. При болях в области операции после кашля, рвоты или случайного напряжения брюшной стенки требуется немедленный осмотр больного для исключения возможного расхождения глубоких швов без нарушения кожной раны (подкожная эвентрация) или же расхождения кожной раны с выпадением сальника, кишечника (эвентрация). Своевременный осмотр дает возможность предпринять операцию в наиболее выгодных условиях. В первые 1—2 дня после операции часто наблюдается паретическое состояние кишечника, метеоризм, что является реакцией на операционную травму. На 3-й день после операции назначаются небольшие клизмы из гипертонического раствора (5—10%) поваренной соли.  Рис. 13. Положение больного в кровати после операции большой грыжи брюшной стенки. Снятие швов производится на 7-й день, у пожилых больных — позднее на 2—3 дня. При операциях по поводу больших послеоперационных, пупочных, рецидивных грыж швы снимаются позже на 2—3 дня; иногда можно на 6—7-й день провести частичное снятие швов (через один). После сложных пластических операций при грыжах брюшной стенки рекомендуется ношение мягкого бандажа-пояса в течение 3—4 месяцев, но с одновременной обязательной дозированной гимнастикой. После сложных реконструктивных операций по поводу больших пупочных, послеоперационных и рецидивных грыж особенно полезно физиологическое положение, лучше всего на специальной функциональной кровати (рис. 13). Постельный режим проводится в соответствии с характером хирургического вмешательства. В первый день после операции на ночь вводится морфин, промедол или омнопон, что устраняет ощущения боли и беспокойство, особенно после больших восстановительных операций, когда назначение наркотиков надо продолжать в первые 2—3 дня после вмешательства. После операций по поводу различных грыж брюшной стенки целесообразно проводить дыхательную гимнастику. Больного надо приучать к глубокому дыханию, придерживая рукой место операции. Также надо обращать внимание больного на своевременное отхаркивание мокроты. При выраженном бронхите (у курильщиков) и трудно сдерживаемом кашле полезно назначение кодеина, а еще лучше — текодина (0,01 г). Полезно также в первые дни после операции назначать банки на грудную клетку. После операции по поводу небольших паховых и бедренных грыж больные могут вставать с постели и переходить на обычный режим хирургического отделения на 4—5-й день. Оперированные по поводу грыж белой линии и предбрюшинных жировиков могут вставать на 2—3-й день. При больших пупочных, больших пахово-мошоночных, послеоперационных и рецидивных грыжах вставать разрешается в зависимости от самочувствия, состояния сердечно-сосудистой системы и характера хирургического вмешательства. После обширных реконструктивных операций сроки освобождения от работы определяются в связи с характером оперативного вмешательства, возрастом больного. При выписке из стационара, учитывая вид грыжи, необходимо дать больному точные указания о режиме, рекомендовать временный перевод на работу, не связанную с длительным физическим напряжением. Ввиду возможности рецидивов необходимо рекомендовать больному раннее обращение к врачу при наличии болевых ощущений или выпячиваний в области операции. Глава VI Операции при ущемленных грыжах брюшной стенки ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА Клиническая картина, патологические изменения в ущемленных органах, функциональные нарушения при ущемленных грыжах сходны с таковыми при непроходимости кишечника различной этиологии. Наиболее тяжело протекают ущемления пупочных грыж, послеоперационных, бедренных, в особенности полностью невправимых. Клиническая картина зависит в первую очередь от сроков ущемления, возраста больного и сопутствующих патологических изменений сердечно-сосудистой системы, легких. У пожилых больных отмечается склонность к тромбообразованию, снижению компенсаторных возможностей, что значительно осложняет течение болезни. В тяжелых случаях развиваются явления шока, интоксикация, гипохлоремия, обезвоживание, сердечно-сосудистая недостаточность. Операция обычно производится после предварительной подготовки, на что требуется около часа. За этот небольшой промежуток времени необходимо принять ряд мер, облегчающих состояние больного и проведение самой операции. Рекомендуется с целью дезинтоксикации и выведения из шокового состояния введение противошоковой жидкости, подкожное вливание физиологического раствора поваренной соли или 5 % раствора глюкозы, назначение наркотиков. В связи с недостаточностью сердечной деятельности показано введение камфары, кофеина, кордиамина. Вдыхание кислорода может быть применено как до операции, так и во время нее. При запущенных ущемленных грыжах у пожилых и престарелых лиц с выраженной сердечно-сосудистой недостаточностью следует ограничить количество вводимой жидкости. Показано внутривенное вливание глюкозы (20 мл 40 % раствора). Тошнота и рвота диктуют необходимость введения желудочного зонда, чтобы обеспечить спокойное проведение операции и предохранить от попадания в трахею и бронхи пищевых масс, тем более что в некоторых случаях приходится прибегать к наркозу. При осложненных ущемленных грыжах еще до операции вводится внутримышечно пенициллин и стрептомицин. За 20—30 минут до отправки больного в операционную вводят подкожно морфин или омнопон. Ущемленная грыжа во время подготовки к операции может самостоятельно вправиться. В таких случаях требуется наблюдение, анализ анамнестических данных и клинической картины для решения вопроса о дальнейшей тактике хирурга. При выраженных перитонеальных явлениях приступают к лапаротомии для ревизии состояния ущемленных и самостоятельно вправившихся органов брюшной полости. При спокойной клинической картине больной остается в стационаре для последующей плановой операции. ОСОБЕННОСТИ ОПЕРАЦИЙ ПРИ УЩЕМЛЕННЫХ ГРЫЖАХ, ДЕТАЛИ ТЕХНИКИ И ПРЕДУПРЕЖДЕНИЕ ОСЛОЖНЕНИЙ 1. Первоочередной задачей хирурга при ущемленных грыжах является немедленная операция для устранения ущемления и выяснения вопроса о жизнеспособности ущемленных органов. Обезболивание производится в большинстве случаев по А. В. Вишневскому 0,25—0,5 % раствором новокаина. Вопрос о применении эфирно-кислородного наркоза решается в индивидуальном порядке. Особая осторожность должна быть проявлена при операции у пожилых. 2. Послойное рассечение тканей производят до апоневроза, затем выделяют грыжевой мешок с подходом к шейке его и ущемляющему кольцу. Вскрытие грыжевого мешка производят осторожно, с учетом непосредственного прилегания раздутых кишечных петель к его стенке. Только после вскрытия грыжевого мешка и определения состояния жизнеспособности ущемленных органов рассекают ущемляющее кольцо. 3. Выделение грыжевого мешка на всем протяжении у больных ослабленных и пожилых не является обязательным. Не рекомендуется выделять полностью грыжевой мешок при наличии рубцовых спаек его с окружающими тканями, особенно у пожилых больных, так как это потребует добавочного времени и будет сопровождаться излишней травмой. В этих случаях лучше ограничиться выделением и пересечением шейки мешка с высокой перевязкой ее (В. И. Разумовский). 4. Рассекая грыжевой мешок и выделяя его при паховых и бедренных грыжах, хирург должен исключить возможность скользящей грыжи и прилегания к мешку предпузырной клетчатки и мочевого пузыря. При вскрытии грыжевого мешка желательно собрать в пробирку «грыжевую воду» как для исследования, так и для сравнения характера ее с выпотом, содержащимся в брюшной полости. Это сравнение может дать указания на возможность ретроградного ущемления. 5. Ущемленные органы обследуют тщательно для выяснения их жизнеспособности. При отсутствии некротических изменений ущемленные петли кишок при помощи марлевой салфетки фиксируют, чтобы предупредить возможное соскальзывание их в брюшную полость после рассечения ущемляющего кольца. Рассечение ущемляющего кольца до вскрытия грыжевого мешка недопустимо, так как не обследованные ущемленные органы могут ускользнуть в брюшную полость, а обратное извлечение их является уже крайне затруднительным. 6. Ущемляющее кольцо рассекают под контролем зрения с наименьшей травмой. При рассечении ущемляющего кольца в случае бедренной грыжи разрез проводят медиально от шейки мешка, чтобы избежать ранения бедренной вены, прилегающей к латеральной стороне мешка. При пупочных грыжах ущемляющее кольцо рассекают в обе стороны в поперечном направлении. После рассечения кольца ущемленные органы постепенно выводят из брюшной полости для определения их полноценности. При невозможности свободного выведения ущемленных внутренностей операционную рану расширяют (герниолапаротомия) и при показаниях производят срединную лапаротомию. 7. Помимо явного некроза, наблюдаются участки ущемления, в которых нет ясных признаков начинающегося некроза, но наблюдается ослабление перистальтики, венозная гиперемия, долго сохраняющаяся, несмотря на орошение теплым физиологическим раствором. В этих случаях необходимо обследование брыжейки для определения пульсации ее сосудов и исключения тромбоза. Однако длительное размышление о жизнеспособности кишки нежелательно. Подозрительная петля должна быть резецирована, так как погружение ее в брюшную полость опасно. При осмотре выведенных петель кишок и брыжейки необходимо вводить в нее раствор новокаина для улучшения кровообращения и уменьшения болезненных ощущений, что полезно и при операциях, производимых под общим обезболиванием. При определении полноценности кишечных петель весьма важно помнить, что некроз кишки начинается со стороны слизистой оболочки. Со стороны же брюшинного покрова кишки значительные изменения появляются позже. При наличии на отдельных участках ущемленной кишки темноватых пятен в подсерозном слое следует думать о некротических изменениях в слизистой оболочке кишки и резецировать соответствующий участок кишечной петли. Особое внимание при осмотре ущемленных участков кишечника необходимо уделить странгуляционной борозде, на протяжении которой травма кишечной стенки выражена наиболее резко. Погружение странгуляционной борозды путем надвигания на нее прилегающих участков брюшинного покрова тонкой кишки с последующим наложением швов следует признать необоснованным и опасным, так как нередко наблюдаются серьезные осложнения — расхождение швов, перитонит, стриктуры кишки. Летальность при ушивании странгуляционной борозды достигает 15 % и выше (Б. А. Петров). Погружение в просвет кишки участка пристеночного ущемления далеко не безопасно, клиновидное иссечение омертвевшего участка не всегда гарантирует от дальнейшего развития некроза. Резекция приводящего отрезка кишки должна быть произведена на расстоянии 30—40 см от патологически измененного участка, резекция отводящего отрезка — на расстоянии 15—20 см. Такие пределы резекции на уровне несомненно хорошей пульсации сосудов брыжейки гарантируют наилучшее восстановление функции кишечника и предупреждают возможный некроз кишки на участках ее, ошибочно принятых во время операции за полноценные. После неоправданных экономных резекций нередко наступает длительный парез кишечника, приводящий к дистрофическим изменениям и нарушению кровообращения в стенке кишки. Эти изменения могут сами по себе вызвать несостоятельность анастомоза с последующим расхождением швов и перитонитом. При резекции кишки рекомендуется с целью дезинтоксикации опорожнять переполненный приводящий отрезок. После тщательного отграничения выведенного приводящего отрезка кишечной петли проводится удаление содержимого кишки при помощи отсасывающего аппарата или путем введения дренажной трубки. Участки введения иглы и дренажной трубки закрываются ранее наложенным кисетным швом. При пересечении тонкой кишки, как приводящего, так и отводящего концов, необходимо обратить внимание на состояние слизистой оболочки и, если она имеет темно-багровый цвет, расширить резекцию в стороны до пределов неизмененной слизистой оболочки. При омертвении сальника резекцию его необходимо производить отдельными участками, без образования массивной общей культи. Большая культя значительно деформирует сальник, при ней возможно соскальзывание лигатуры. В случае наличия на стенке десерозированных участков при несомненной жизнеспособности кишки последние надо ушить в поперечном направлении к оси кишки. Перитонизация этих участков необходима для профилактики возможных в дальнейшем сращений как с петлями кишок, так и с париетальной брюшиной. 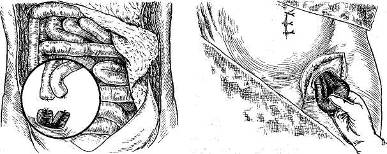 Рис. 14. Операция при ущемленной грыже, осложнившейся флегмоной грыжевого мешка (по С. В. Лобачеву и О. И. Виноградовой). о — первый этап операции: лапаротомия, наложение анастомоза; б — второй этап операции: удаление омертвевших кишечных петель через разрез по месту грыжевого выпячивания. При обширных десерозированных участках кишки ушивание нецелесообразно, и должен быть поставлен вопрос о резекции. При ущемленных грыжах, осложненных флегмоной, показана срединная лапаротомия. Ущемленные кишечные петли выключают. Накладывают анастомоз между приводящим и отводящим концами кишки (рис. 14, а). В брюшную полость вливают антибиотики (200 000—300 000 ЕД пенициллина и 0,25 г стрептомицина в 20 мл 0,25 % раствора новокаина) и вводят капиллярную резиновую трубочку для введения антибиотиков в послеоперационном периоде. Зашивают брюшную рану. Выключенную ущемленную петлю кишки удаляют через разрез над грыжевым выпячиванием (рис. 14, б). Герниотомную рану по показаниям тампонируют. При неосложненных ущемленных грыжах пластическое закрытие грыжевых ворот проводится по одному из наиболее простых способов. Под кожу вводят выпускник. Назначают антибиотики. ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД После операции по поводу ущемленной грыжи могут развиться осложнения, наблюдаемые при операции по поводу кишечной непроходимости. Интоксикация, перитонит осложняют течение послеоперационного периода, степень тяжести которого связана с длительностью ущемления, сроками госпитализации и операции, с возрастом больного и сопутствующими заболеваниями, главным образом сердечнососудистой системы и легких. При уходе за больным учитываются осложнения ущемленных грыж, выявленные при операции (омертвение кишечных петель, флегмона грыжевого мешка), оперативный подход (герниолапаротомия, лапаротомия) и способ закрытия раны (неполное зашивание, дренажи, тампонада), размеры произведенной резекции кишечника. После операции больному в постели придается полусидячее положение (функциональная кровать). Проводится наблюдение за состоянием сердечно-сосудистой системы, измеряется артериальное давление. Для борьбы с интоксикацией производится внутривенное капельное вливание физиологического раствора поваренной соли и 5 % раствора глюкозы. При заболеваниях сердечно-сосудистой системы введение жидкостей ограничивается до 500 мл. При назначении всех внутривенных и подкожных вливаний необходим индивидуальный подход с динамическим наблюдением за больным (профилактика перегрузки малого круга кровообращения). В первые дни после операции перед сном вводится морфин или пантопон (омнопон). Со 2-го дня обращается внимание на активные движения в постели и дыхательную гимнастику. После операции с резекцией кишки в первые 2—3 дня дается только жидкая пища. После отхождения газов больному разрешаются слизистые супы. Расширение диеты возможно при общем хорошем состоянии больного и полном отсутствии перитонеальных явлений и пареза кишечника. Через 2—3 недели больного переводят на общий стол. Если в первые дни после операции наблюдается паретическое состояние кишечника, сопровождающееся метеоризмом, показаны отсасывание желудочного содержимого через тонкий зонд и поясничная блокада по А. В. Вишневскому. Эти мероприятия снижают болевые ощущения, уменьшаютявления метеоризма и тем самым улучшают общее состояние больного. Наибольший процент летальности в течение первых 8 дней после операций по поводу ущемленных грыж у пожилых больных связан с легочными осложнениями. Раннее вставание, регулярная дыхательная гимнастика, оксигенотерапия и антибиотики способствуют нормализации дыхания. По данным Ю. В. Астрожникова (1962), на 130 оперированных больных с ущемленными грыжами в возрасте старше 50 лет летальность составила 4,6 %. В послеоперационном периоде особого внимания требуют оперированные больные пожилого и старого возраста. Из большого статистического материала Института скорой помощи имени Н. В. Склифосовского (1928—1956) видно , что летальность у больных с ущемленными грыжами до 60 лет составляет 2 % , в группе больных от 60 до 70 лет летальность возрастает до 11 % , а у лиц старше 70 лет доходит до 22,8 %. В послеоперационном периоде необходимо наблюдение за раной , чтобы при осложнении (нагноение, обширная гематома) своевременно частично или полностью раскрыть ее (особенно при осложненных грыжах). Кожные швы снимают на 7—8-й день, у детей — на 5—6-й. У пожилых больных снятие швов производится на 2—3 дня позднее. Выписка больного зависит от общего состояния, возраста, заживления раны. Больному, выписывающемуся из больницы, должна быть выдана расширенная справка о деталях произведенной операции (резекция кишечника, сальника, кишечный анастомоз, удаление червеобразного отростка). Эти данные значительно облегчат последующие осмотры больного. Летальность при ущемленных грыжах Поставленные 1-м пленумом хирургов РСФСР (1957) задачи в отношении организационных и лечебно-тактических мероприятий, касающихся ущемленных грыж, требуют для своего выполнения большой инициативы хирургов и руководителей отделов здравоохранения. Состояние лечебной помощи при ущемленных грыжах имеет тенденцию к прогрессивному улучшению, но все же результаты оперативного лечения ущемленных грыж оставляют желать лучшего. В начале XX века летальность при ущемленных грыжах, по данным Бондарева (1906), равнялась 23,5 %; после операций, сопровождавшихся резекцией кишки, наложением искусственного заднего прохода летальность достигала 83 %. По данным С. И. Спасокукоцкого (1908), послеоперационная летальность при ущемленных грыжах составляла 17,3 %. Н. И. Краковский на 1-м пленуме Всероссийского общества хирургов привел данные о летальности при ущемленных грыжах. По Ленинграду летальность в 1955 г. составляла 4,7 %, в 1956 г. —2,5 %. По данным Ленинградского института скорой помощи имени Ю. Ю. Джанелидзе, с 1945 по 1954 г. она не превышала 1,9 %. В 1955—1956 гг. летальность в Москве составляла 3,5 и 3,4 %, в Институте скорой помощи имени Н. В. Склифосовского за тот же период —1,8 %. Летальность при осложненных формах ущемленных грыж, по данным Л. И. Гарвина и Е. К. Реймерса (1957), возрастает до 12,3 %. Послеоперационная летальность при ущемленных грыжах белой линии составляет 1,5 %, при паховых —2,4 %, бедренных —3,7 % и пупочных —5,4 % (Б. А. Петров, 1957). Глава VII Рецидивы грыж брюшной стенки «. . .К сожалению, процент рецидивов после операций грыжесечения еще велик и анализ этого вопроса становится актуальным». «Все способы операций хороши, хирург должен владеть уменьем применять наиболее соответствующий именно этому случаю и тогда рецидивов будет мало». Рецидивные грыжи можно разделить на малые и большие по размерам грыжевого выпячивания, на вправимые, частично вправимые и полностью невправимые. Рецидивные грыжи могут сопровождаться трофическими изменениями кожи, лигатурными свищами — единичными и множественными (рис. 15). При плановых операциях грыж брюшной стенки у лиц среднего возраста причиной рецидивов обычно бывает либо неправильный выбор операции без учета хирургической анатомии и вида грыжи, либо, что наблюдается чаще, недостаточно тщательное выполнение деталей хирургической техники как в выделении грыжевого мешка, так и в пластическом закрытии грыжевых ворот. Имеет также значение соответствующая подготовка больного к операции, правильное проведение послеоперационного периода и трудоустройство после операции. Причинами рецидивов также являются нагноения, гематомы, инфильтраты, не переходящие в нагноение, но нарушающие процесс срастания тканей. Анализ причин нагноения операционной раны дает указания на вполне устранимые дефекты дооперационного периода, когда просматриваются гнойные очаги, расположенные вблизи паховой области (фурункулы, свищи заднего прохода, мокнущие экземы, воспаление крайней плоти — баланит, заболевания женских половых органов с гнойным отделяемым из влагалища); недооценивается возможность гематогенной инфекции из скрытых очагов (глотка, миндалины, зубы). 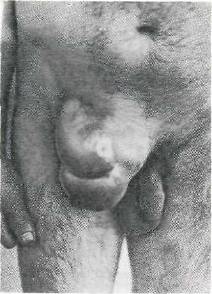 Рис. 15. Рецидивная паховая грыжа у больного 54 лет. Трофические изменении кожи, рубцовые втяжения. Развитию рецидивов способствуют сопутствующие заболевания: стриктуры мочеиспускательного канала, гипертрофия предстательной железы, хронический запор, бронхит, эмфизема. Рецидивы паховых грыж чаще наблюдаются у тучных больных с избыточно развитым подкожножировым слоем, так как сопротивляемость к инфекции подкожножировой клетчатки значительно снижена, а одновременная атрофия апоневроза и мышц отражается на устойчивости брюшной стенки после операции. Грыжевое выпячивание имеет утолщенный, рубцово измененный грыжевой мешок. Наличие сращений вышедших в грыжевой мешок органов между собой и со стенкой грыжевого мешка определяет полную или частичную невправимость рецидивной грыжи. Отдельную группу представляют рецидивные грыжи без грыжевого мешка с непосредственным прилеганием выпавших органов брюшной полости к подкожной клетчатке, коже, апоневрозу, мышцам. Такие рецидивные грыжи определяются как ложные, т. е. не имеющие грыжевого (брюшинного) мешка. При рецидивных грыжах (паховых и бедренных) в грыжевое выпячивание могут спускаться мочевой пузырь, слепая кишка, что значительно осложняет клиническую картину и операцию. Все эти данные должны учитываться при составлении плана операции. Основным требованием к повторной операции является восстановление по возможности нормальных соотношений анатомических слоев брюшной стенки с использованием всех тканей, располагающихся в окружности дефекта. Незначительные рубцовые изменения и атрофические процессы в тканях не должны служить противопоказанием к использованию их при пластике. Сшивание однородных тканей и при рецидивных грыжах должно являться основным правилом для обеспечения стойкого результата. Края отдельных слоев необходимо приводить в соприкосновение на достаточном протяжении, избегая избыточного натяжения. При рецидивных грыжах, располагающихся по белой линии, а также пупочных, надо стремиться накладывать швы раздельно на брюшину и апоневроз. Послойное тщательное разделение тканей при малых и средних по величине рецидивных грыжах в большинстве случаев позволяет закрыть грыжевые ворота аутопластическими методами. В последние годы и у нас, и за рубежом применяются аллопластические материалы, используемые и при повторных рецидивах. «Радикальная операция при рецидивах является исключительно трудной главой в хирургии» [3]. Эти операции должны производиться опытными хирургами, знакомыми с методами аутопластики, так как при отсутствии необходимой квалификации небольшая по объему рецидивная грыжа может превратиться в большую вентральную грыжу. Основным при рецидивных грыжах любой локализации является ранняя своевременная операция. При запущенных рецидивных грыжах в случае наличия значительно развитой подкожножировой клетчатки, а также патологических изменений со стороны сердечно-сосудистой системы и органов дыхания следует осторожно ставить показания к операции и ограничиться назначением бандажа. 1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20 |
|||||||