 |
|
Популярные авторы:: БСЭ :: Борхес Хорхе Луис :: Грин Александр :: Азимов Айзек :: Раззаков Федор :: Чехов Антон Павлович :: Горький Максим :: Толстой Лев Николаевич :: Станюкович Константин Михайлович :: Андреев Леонид Николаевич Популярные книги:: Справочник по реестру Windows XP :: The Boarding House :: Мертвые души :: Омен. Последняя битва. :: Дюна (Книги 1-3) :: Полуночный маскарад :: Полет :: Повесть о том, как один мужик двух генералов прокормил :: 200 км танков. О российско-грузинской войне :: «Фирма приключений» |
Хирургия грыж брюшной стенкиModernLib.Net / Медицина / Воскресенский Николай Валерианович / Хирургия грыж брюшной стенки - Чтение (Весь текст)
ПРЕДИСЛОВИЕ Операции на брюшной стенке по поводу грыжевых выпячиваний в типичных местах или в области послеоперационных рубцов являются по своему существу пластическими, направленными к восстановлению нормальных анатомо-топографических отношений. Диапазон этих операций широк — от простых способов закрытия дефекта местными тканями до сложных реконструкций с применением методов ауто-и аллопластики. Несмотря на большой опыт хирургов в операциях на органах брюшной полости, число рецидивов после вмешательств по поводу грыж брюшной стенки за последние десятилетия не имеет тенденции к снижению. Не уменьшается и количество послеоперационных грыж, особенно после операций на желудке, желчных путях, по поводу деструктивных аппендицитов, а также после гинекологических и урологических вмешательств. Причиной рецидивов и развития послеоперационных грыж является прежде всего недооценка при операции анатомо-топографических отношений, складывающихся при возникновении грыжевого выпячивания и дальнейшем его развитии. Эти новые анатомические отношения и являются той хирургической анатомией грыж, от знания которой зависят в значительной степени результаты хирургического лечения. Это положение можно иллюстрировать существенными различиями хирургической анатомии косых и прямых паховых грыж, при которых могут быть эффективными только методы оперирования, учитывающие эти различия. Вторая причина неудач кроется в почти механическом перенесении описаний способов операций грыж из десятилетия в десятилетие, из издания в издание в руководствах по клинической и оперативной хирургии, несмотря на то что в периодической печати, на хирургических съездах, в диссертациях и монографиях многие из этих классических способов были изменены или отвергнуты. При описании способов операций обычно уделяется внимание лишь технике закрытия грыжевых ворот без учета патогенеза выпячивания, разновидности грыжи. Вследствие этого обстоятельства студент, молодой врач под способом операции понимает лишь способ закрытия грыжевых ворот. Результат операции, однако, зависит не только от пластики грыжевого канала, но и от анатомического послойного рассечения тканей, расслоения оболочек, атравматичного выделения и обработки грыжевого мешка. Эти методы различны при разных формах даже одного вида грыжи (паховых косых, паховых прямых, паховых врожденных, паховых скользящих). В основу труда авторов положена хирургическая анатомия различных грыж передней брюшной стенки, принципы патогенетических методов операции в смысле учета механизма возникновения грыжи. Много внимания уделено деталям хирургической техники при выполнении отдельных этапов операции. Следует согласиться с положением, что правильный выбор способа операции наряду с тщательным выполнением деталей хирургической техники является главным в эффективности хирургического вмешательства, в предупреждении рецидива болезни. В настоящей книге авторы использовали весьма ценные материалы наших съездов, большой опыт отечественных хирургов и свои многолетние наблюдения в области практической и педагогической деятельности. Краткие истории болезни, приведенные в тексте, иллюстрируют трудности распознавания, особенности клинического течения грыж у пожилых, сложные нередко вопросы хирургической тактики, возможные ошибки. Рисунки наиболее частых операций сделаны с натурных зарисовок (художник А. И. Боков) и наглядно показывают отдельные этапы операций. Наиболее подробно даны описания распространенных и широко принятых способов операций при грыжах брюшной стенки, а также наиболее удачных вариантов классических способов с теми или иными изменениями, внесенными авторами. Наряду с описаниями способов операций изложены детали хирургической техники и возможные ошибки. Анатомо-топографическая часть работы проводилась проф. Н.В. Воскресенским на кафедре оперативной хирургии и топографической анатомии II МГМИ имени Н. И. Пирогова (зав. кафедрой—проф. Г. Е. Островерхов), клинические наблюдения и операции — в основном в Московской городской клинической больнице № 18 имени Октябрьской революции (научный руководитель — доцент С. Л. Горелик, главный врач Т. Н. Амарантова). Авторы полагают, что настоящий труд будет полезным руководством для молодых практических хирургов в их повседневной ответственной работе и поможет им освоить далеко не простые операции при весьма распространенном заболевании — грыжах брюшной стенки. В книге анатомические термины приведены в соответствии с принятым в 1955 г. в Париже на VI Международном конгрессе анатомов списком «Nomina anatomica», получившим международное признание. В 1956 г. пленум Правления Всесоюзного общества анатомов, гистологов и эмбриологов высказался за одобрение списка «Nomina anatomica». Медгизом (1958) опубликована отдельным изданием Международная анатомическая номенклатура. Для более легкой ориентировки читателя в книге наряду с новыми терминами (РИА) приведены и до сих пор принятые термины Базельской анатомической номенклатуры (ВИА). РЕДАКЦИЯ ВВЕДЕНИЕ «Не все виды грыж разработаны настолько детально и методы их операции не настолько радикальны, чтобы эта страница хирургии стала избитым местом и всякая попытка к дальнейшему усовершенствованию встречалась скептически». Оперативному лечению грыж брюшной стенки хирурги уделяли большое внимание, особенно в первую четверть XX столетия. На российских и всесоюзных съездах обсуждались актуальные вопросы, касающиеся этиологии и лечения различных видов грыж, осложнений послеоперационного периода, рецидивов. На I съезде российских хирургов были представлены немногочисленные наблюдения хирургического лечения грыж брюшной стенки. А. Т. Богаевский за 8 лет собрал 10 случаев грыж белой линии, Н. В. Склифосовский за 4 года оперировал по новым в то время способам Кохера и Бассини 64 паховые грыжи, И. Д. Сарычев наблюдал свыше 100 случаев грыж и только у В. Г. Цеге-Мантейфеля и С. И. Спасокукоцкого число наблюдений над грыжами превышало 200. На XVIII съезде фигурировали уже двух— и трехтысячные цифры операций грыж у отдельных хирургов. Доклады по изучению анатомических и эмбриологических причин развития пупочных грыж были представлены А. А. Дешиным и Р. И. Венгловским. Знаменательной датой в дальнейшем развитии отечественной герниологии явился VIII съезд российских хирургов (1908). В докладах И.П. Алексинского, Н.Ф.Богоявленского, Н. И. Напалкова, О. А. Юцевича и развернувшихся прениях были широко освещены актуальные вопросы оперативного лечения грыж белой линии, пупочных и послеоперационных. Операцию при пупочных грыжах срединным разрезом с удвоением апоневроза предложил К. М. Сапежко (VI съезд российских хирургов, 1906). На XV съезде российских хирургов (1922) С. Л. Колюбакиным был широко освещен вопрос об анатомии, клинике и хирургическом лечении грыж спигелиевой линии. В 1898 г. в оригинальной работе В. А. Красинцева приведены полезные сведения относительно оперативного лечения паховых грыж с широким освещением истории вопроса; книга и в настоящее время читается с большим интересом. В 1902 г. вышла в свет книга Р. И. Венгловского «Развитие и строение паховой области и их отношение к развитию паховых грыж». Эта работа дала много ценных сведений об этиологии паховых грыж, что значительно расширило знания хирургов в этой области и способствовало повышению качества хирургического лечения паховых грыж. Эта работа и сейчас не потеряла своего значения. А. А. Дешин (1902) в опубликованной диссертации «Анатомия пупочной области применительно к развитию так называемых пупочных грыж» разработал вопросы хирургической анатомии пупочной области и различные варианты ее строения. В 1900 г. А. Н. Прокунин в диссертации на тему К анатомии и коренному лечению бедренной грыжи» впервые в отечественной литературе детально разработал вопросы хирургической анатомии и операций при бедренных грыжах. Значительным вкладом в отечественную науку о грыжах явилась монография А. П. Крымова (1911) «Учение о грыжах», в которой подведены итоги работ отечественных и зарубежных авторов с подробным изложением анатомических данных и способов операций при различных видах грыж брюшной стенки; в работе уделено большое внимание и редким видам грыж. Диссертация Б. Г. Шарецкого (1912) на тему «Топографо-анатомический очерк region subumbilicalis» посвящена важному для хирургов вопросу о соотношениях тканей в нижних отделах брюшной стенки. Проведенные автором путем послойной препаровки исследования значительно приблизили топографо-анатомические данные к задачам повседневной хирургической работы и уточнили вопросы, касающиеся фасций, апоневрозов, паховой связки, колльсовой (коллезовой) связки, связок Генле и Гессельбаха. П. И. Тихов в своей книге «Брюшные грыжи», вышедшей в свет в 1914 г., продолжает работу, проведенную А. П. Крымовым, и подробно останавливается на клинике и распознавании отдельных видов грыж, ошибках диагностики и послеоперационных осложнениях. Книги А. П. Крымова и П. И. Тихова, являясь до сих пор настольными руководствами по герниологии, оказали большое влияние на развитие этого отдела хирургии. Особо следует остановиться на XVIII съезде российских хирургов (1926), на котором вопрос об операции паховых и бедренных грыж ставился в связи с отдаленными результатами. Впервые было обращено внимание на различие методики операций при косых и прямых грыжах, эффективную профилактику рецидивов, целесообразность укрепления при прямых грыжах задней стенки пахового канала (Б. Э. Линберг). На съезде встретило одобрение предложение А. В. Мартынова об апоневротической пластике пахового канала, были предложены новые варианты операций при бедренных и паховых грыжах (А. А. Абражанов, Р. Р. Вреден, Н. Ф. Микули, Г. С. Топровер). Критика распространенных операций различных видов грыж брюшной стенки, изучение отдаленных результатов, патогенеза рецидивов на основе весьма значительного числа наблюдений и сводных статистик отечественных авторов дали возможность сделать обоснованные выводы и внести ценные практические предложения. Решения XVIII съезда российских хирургов послужили стимулом для дальнейших клинических и экспериментальных исследований, имеющих своей целью выяснение лучших способов операций, отдельных деталей техники и в связи с этим профилактики рецидивов (В. Р. Хесин, С. Л. Горелик и А. А. Бусалов, 1931; Н. И. Кукуджанов, 1949). В монографии М. В. Дунье (1939) приводится оценка различных способов грыжесечения на основании обследования в отдаленные сроки 1144 оперированных больных. В 1949 г. в книге Н. И. Кукуджанова «Прямые паховые грыжи и их оперативное лечение» впервые широко освещается вопрос о патогенезе и лечении этого вида грыж. Приведенные в книге данные практически важны для дальнейшего изучения вопроса о прямых грыжах и снижения рецидивов, процент которых при прямых грыжах доходит до 18—20. Возрастает внимание к грыжам брюшной стенки у детей. В специальных главах учебников Н. В. Шварца (1935) и С. Д. Терновского (1949 и 1959) приводятся ценные сведения о клинике, диагностике и оперативном лечении грыж. С. Я. Долецкий в книге «Ущемленные паховые грыжи у детей» (1952) подводит итоги изучения 400 случаев ущемленных паховых грыж с анализом непосредственных и отдаленных результатов. На 1-м пленуме Всероссийского общества хирургов (1957) широко обсуждался вопрос о результатах оперативного лечения ущемленных грыж брюшной стенки. В докладе Н. И. Краковского было подчеркнуто, что хотя, по данным Министерства здравоохранения РСФСР, имеется тенденция к улучшению исходов при операциях по поводу ущемленных грыж, но в дальнейшем необходимо уделить больше внимания организационным и лечебно-тактическим вопросам. На пленуме были подробно разобраны все вопросы, связанные с оперативным лечением ущемленных грыж, дефектами диагностики, отдаленными результатами и организационными мерами, имеющими своей целью обеспечить раннюю обращаемость, раннюю диагностику и своевременную госпитализацию. В программном докладе Б. А. Петрова были подробно освещены вопросы необходимости широкого пропагандирования своевременной операции свободной грыжи, тактики хирурга при ущемленных грыжах, послеоперационного ухода, борьбы с послеоперационными осложнениями, особенно у пожилых. Большой опыт Института скорой помощи имени Н. В. Склифосовского (Москва) в лечении ущемленных грыж брюшной стенки подытожен в книге СВ. Лобачева и О. И. Виноградовой «Ущемленные грыжи и их лечение», вышедшей в свет в 1958 г. Весьма важной проблеме лечения и профилактики послеоперационных грыж посвящена монография Н. 3. Монакова (1959) «Послеоперационные грыжи», в которой автор собрал и проанализировал значительный собственный материал и данные отечественных и зарубежных авторов за последние годы. В 1960 г. была издана книга для практических врачей Н. В. Воскресенского «Наружные брюшные грыжи», в которой наряду с вопросами оперативного лечения большое внимание уделено предоперационной подготовке, послеоперационному уходу, диспансеризации. Вопросы лечения грыж брюшной стенки привлекают внимание хирургов и в последние годы; причиной этого являются неудовлетворенность исходами операций брюшных грыж, значительное количество рецидивов. Ряд диссертаций посвящен выбору способа операции, анализу причин рецидивов, сравнительной оценке различных способов операций (СП. Лешко, 1953; С. 3. Горшков, 1954; И. М. Щелко, 1958; А. И. Барышников, 1960; И. И. Шафер, 1951; Г. Н. Иванникова, 1953; А. В. Ильяшенко, 1956; П. С Кахидзе, 1957, и др.). На VII пленуме Правления Научного общества хирургов УССР (Тернополь, 1960) программной темой были «Осложнения грыж», на 24-й научной сессии Архангельского медицинского института (1960) обсуждался вопрос рецидивирования грыж. На съездах и конференциях отмечались также недостатки подготовки хирургов, с чем в определенной степени связывались как послеоперационные осложнения, так и рецидивы. ОБЩАЯ ЧАСТЬ Глава I Анатомо-топографические данные и общие сведения о грыжах брюшной стенки «Путь в хирургическую клинику должен быть через анатомический театр, а хирург-клиницист, не прошедший анатомической школы, не может быть на высоте своего призвания». В анатомо-топографическом отношении передняя брюшная стенка разделяется на области, границами которых являются две основные линии: первая — между концами IX—X ребер — linea costarum s. linea bicostalis, вторая — между передними верхними остями подвздошных костей — linea spinarum s. linea bispinalis. Эти линии разделяют переднюю брюшную стенку на три области — надчревную (regio epigastrica), чревную (regio mesogastrica) и подчревную (regio hypogastrica). Линиями, проведенными вертикально от лонных бугорков, брюшная стенка разделяется на средние и боковые отделы (рис. 1). Надчревная область разделяется на собственно надчревную (подложечная — regio epigastrica propria) и подреберные области, правую и левую (regio hypochondriaca, dextra et sinistra). Чревная область в свою очередь делится на пупочную (regio umbilicalis), или собственно чревную область, и на боковые области живота (regio abdominalis lateralis, dextra et sinistra). Подчревная область разделяется на надлобковую область (regio suprapubica s. pubica) и на паховые области (regio ingui-nalis, dextra et sinistra). Паховые области называются также подвздошно-паховыми (regio ilioinguinalis). Хирургическая анатомия передней брюшной стенки нише паховой складки рассматривается в непосредственной анатомической связи с бедренным треугольником (trigonum femorale Scarpae), сосудистой и мышечной лакунами, в области которых развиваются различные виды бедренных грыж. Это анатомическое объединение двух областей имеет большое практическое значение, так как при операциях бедренных грыж паховая связка может пересекаться, а при операции типичной бедренной грыжи грыжевой мешок может быть переведен в паховый канал. Паховой связкой также закрывают бедренный канал, подшивая ее к гребешковой связке. При пластике широкой фасцией бедра последняя проводится под паховую связку. Исходя из анатомо-физиологического единства, Н. И. Пирогов назвал эти области пахово — бедренным сгибом. Необходимо отметить, что Н. И. Пирогов обратил внимание на лимфатический узел, располагающийся в пределах бедренного кольца; этот узел и до настоящего времени носил название лимфатического узла Rosenmiiller.B последних руководствах (Б. В. Огнев и В. X. Фраучи, 1960) этот лимфатический узел называется lymphonodus Pyrogowi— Rosenmiiller, что является правильным. Работа Н. И. Пирогова о патологической анатомии грыж и топографии паховой и бедренной областей является одной из первых в отечественной литературе.  Рис. 1. Области передней брюшной стенки. а — надчревная область; 6 — чревная область; в — подчревная область. ПОСЛОЙНОЕ СТРОЕНИЕ БРЮШНОЙ СТЕНКИ Передняя брюшная стенка имеет следующие слои: кожа, подкожная жировая клетчатка, поверхностная и собственная фасции, мышцы, поперечная фасция, предбрюшинная клетчатка, пристеночная брюшина. Поверхностная фасция (fascia propria abdominis) состоит из двух листков. Поверхностный листок переходит на бедро, не прикрепляясь к паховой связке. Глубокий листок фасции выражен лучше в подчревной области и содержит больше фиброзных волокон. Глубокий листок прикрепляется к паховой связке, что необходимо учитывать при операции по поводу паховой грыжи (наложение швов на подкожную клетчатку с захватыванием глубокого листка фасции как опорной анатомической ткани). Собственная фасция живота (fascia propria abdominis) покрывает наружную косую мышцу и апоневроз ее. Собственная фасция подходит к паховой связке и прикрепляется к ней; она является анатомическим препятствием для опускания паховой грыжи ниже паховой связки и также препятствует продвижению кверху бедренной грыжи. Хорошо выраженный листок собственной фасции у детей и женщин иногда принимается при операции за апоневроз наружной косой мышцы живота. Кровоснабжение брюшной стенки обеспечивается сосудами поверхностной и глубокой систем. Каждая из них подразделяется на продольную и поперечную в связи с анатомическим направлением кровеносных сосудов. Поверхностная продольная система: a. epigastrica inferior, отходящая от бедренной артерии, и a. epigastrica superior super-ficialis, которая является ветвью a. thoracica interna[1]. Эти сосуды анастомозируют в окружности пупка. Поперечная поверхностная система кровоснабжения: rami perforantes (от 6 межреберных и 4 поясничных артерий), отходящих в сегментарном порядке сзади и кпереди, a. circumflexa ilium superficialis, направляющаяся параллельно паховой связке к spina ossis ilii anterior superior с обеих сторон. Глубокая система кровоснабжения брюшной стенки: продольная — a. epigastrica superior, являющаяся продолжением a. thoracica interna, — залегает позади прямой мышцы. Поперечная глубокая система — шесть нижних межреберных и 4 поясничные артерии — расположена между внутренней косой и поперечными мышцами. Венозный отток осуществляется по одноименным венам, обеспечивая связь между системами подмышечной и бедренной вен. Подкожные вены живота анастомозируют в области пупка с глубокими (vv. epigastricae superior et inferior). Иннервация передней брюшной стенки (поверхностных ее слоев) обеспечивается шестью нижними межреберными нервами, которые проходят между внутренней косой и поперечной мышцами. Кожные ветви распределяются на боковые и передние, причем первые проходят над косыми, а вторые — над прямыми мышцами живота. В нижнем отделе брюшной стенки иннервация обеспечивается подвздошно-подчревным нервом (п. iliohypo-gastricus) и подвздошно-паховым нервом (п. ilioinguinalis). Лимфатическая система передней брюшной стенки состоит из поверхностных и глубоких лимфатических сосудов; поверхностные сосуды верхнего отдела брюшной стенки впадают в подмышечные лимфатические узлы, нижнего отдела — в паховые узлы. При операциях по поводу грыж брюшной стенки различных локализаций хирург учитывает расположение кровеносных сосудов и нервов для полноценного анатомического доступа, выкраивания мышечно-апоневротических лоскутов для пластики с целью наименьшей травмы их, для обеспечения наилучшего заживления и профилактики рецидивов. Мышечный массив передней стенки живота слагается из трех слоев. В каждой половине брюшной стенки имеются три широкие мышцы (m. obliquus abdominis externus et interims, т. transversus) и одна прямая мышца, которые определяют равновесие брюшной стенки, устойчивость ее к внутрибрюшному давлению. Эти мышцы связаны апоневротическими и фасциальными элементами, поддерживающими анатомическую связь обеих сторон. Наружная косая мышца (m. obliquus externus) покрыта собственной фасцией живота. Нижний край апоневроза наружной косой мышцы образует паховую связку, располагающуюся между передней верхней остью подвздошной кости и лонным бугорком. Апоневроз наружной косой мышцы переходит на прямую мышцу, образуя переднюю стенку ее влагалища. Необходимо отметить, что волокна апоневроза наружной косой мышцы по белой линии взаимно перекрещиваются с волокнами противоположной стороны. Анатомическая связь, весьма важная для укрепления паховой области, расположенной в непосредственной близости к бедренному треугольнику, осуществляется продолжением сухожильных волокон апоневроза для образования двух связок — лакунарной (lig. lacunare s. Gimbernati) и завороченной связки (lig. reflexum), которые одновременно вплетаются и в переднюю стенку влагалища прямой мышцы живота. Эти целесообразные анатомические связи учитываются при операциях паховых и бедренных грыж. Волокна апоневроза наружной косой мышцы у лонного бугорка образуют две ножки поверхностного пахового кольца (eras mediate et laterale), через щели в которых проходит кожная ветвь подвздошно-подчревного нерва и конечные ветви подвздошно-пахового нерва, снабжающие кожу в области поверхностного пахового кольца и лобка. Внутренняя косая мышца отделяется от наружной косой мышцы первой фасциальной межмышечной пластинкой. Эта мышца является наиболее развитой из мышц брюшной стенки. Нижние пучки ее направлены книзу и кнутри, располагаясь параллельно паховой связке. От внутренней косой и поперечной мышц отходят пучки, формирующие мускул, поднимающий яичко (m. cremaster), переходящий на семенной канатик в виде fascia cremasterica. В состав мышцы, поднимающей яичко, входят и волокна поперечной мышцы. Фасция поперечной мышцы живота как анатомический слой отделяет внутреннюю косую мышцу от поперечной. По передней поверхности поперечной мышцы располагаются nn. intercostales (VII—XII), п. iliohypogastricus, n. ilioinguinalis, иннервирующие боковую и переднюю стенки живота и проходящие далее во влагалище прямой мышцы и толщу мышцы. Указанное расположение нервных стволов на передней брюшной стенке дает возможность эффективного обезболивания половины передней брюшной стенки, что особенно важно при обширных операциях по поводу рецидивных и послеоперационных грыж. К задней поверхности поперечной мышцы прилегает поперечная фасция (fascia transversalis). Анатомическая плотность этой фасции и толщина ее увеличиваются ближе к паховой связке и к наружному краю прямой мышцы. Поперечная фасция соединяется с апоневротическим растяжением внутренней косой и поперечной мышц, взаимно сплетаясь с ними волокнами. Значение этой взаимной связи-поддержки для нормальных соотношений соответствующей области велико. Эти данные учитываются хирургами при проведении операции на анатомо-физиологической основе с использованием всех возможностей для нормализации вновь создаваемых укрепляющих анатомических слоев. Поперечная фасция является частью внутрибрюшной фасции (fascia endoabdominalis), в которой выделяются отдельные участки, определяющие анатомическую близость этой фасции к различным областям брюшной стенки (пупочная фасция, прямая фасция), в области прямых мышц (подвздошная фасция). За поперечной фасцией располагается предбрюшинная клетчатка, предбрюшинный жировой слой (stratum adiposum praeperitonealis), который отделяет поперечную фасцию от брюшины. При операции по поводу грыжи брюшной стенки грыжевой мешок выпячивает на себе поперечную фасцию с предбрюшинным жировым слоем. Эти жировые отложения лучше выражены в нижней половине живота и переходят в забрюшинную клетчатку, с которой хирург встречается при паховых, бедренных и мочепузырных грыжах. При операциях по поводу грыж брюшной стенки в нижней половине живота поперечная фасция может быть отделена как спой, в верхней же половине брюшной стенки предбрюшинный жировой слой развит слабо и брюшина отделяется от поперечной фасции с трудом. Трудности в отделении фасции встречаются у глубокого (внутреннего) пахового кольца и в пупочной области. Прямые мышцы живота (рис. 2). Передняя стенка влагалища прямой мышцы живота (vagina m. recti abdominis) образована в верхних двух третях апоневрозом наружной и внутренней косых мышц, в нижней трети — апоневрозами всех трех мышц (наружной косой, внутренней косой и поперечной). Задняя стенка влагалища прямой мышцы в верхних двух третях образована листками апоневроза внутренней косой и поперечной мышц. В нижней трети прямая мышца прилежит к поперечной фасции и брюшине, которые разделяются предбрюшинным жировым слоем. 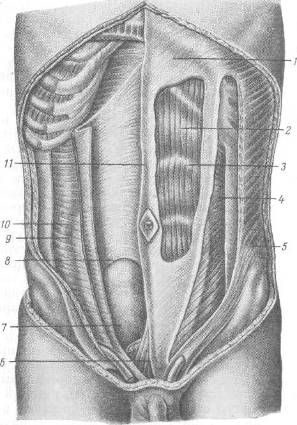 Рис. 2. Мыщцы живота (но В. П. Воробьеву и Р. Д. Синельникову). 1—vagina m. recti abdominis (передняястенка); 2 — m.rectus abdominis; 3 — inscriptio tendinea; i — m. obliquus abdominis internus; 5 — m. obliquus abdominis externus; 6 — m. pyramida-lis; 7—fascia transversalis; 8—linea semicircularis (Douglasi); 9 — linea semilunaris (Spigeli); 10 — m. transversus abdominis; 11 — linea alba abdominis. Сухожильные перемычки (intersectiones tendineae, — PNA[2]) в количестве 3—4 спаяны с передней стенкой влагалища, проникают в толщу мышцы, не срастаясь с задней стенкой влагалища в верхних двух третях и с поперечной фасцией в нижней трети. Две перемычки располагаются выше пупка, одна — на уровне пупка и четвертая (непостоянная) — ниже пупка. В связи с наличием сухожильных перемычек между передней стенкой влагалища и прямой мышцей имеются пространства — щели, которые разделяют влагалище на отдельные сегменты, что затрудняет выделение передней поверхности прямой мышцы при операции. По задней же поверхности прямая мышца может быть отслоена по всему своему протяжению. Кровоснабжение прямой мышцы обеспечивается двумя артериями (a. epigastrica superior и a. epigastrica inferior), которые имеют продольное направление. Дополнительное питание обеспечивают поперечно расположенные межреберные артерии. Межреберные нервы иннервируют прямые мышцы, входя в них со стороны задней поверхности у латерального края. Данные о кровоснабжении и иннервации передней брюшной стенки и прямых мышц живота должны учитываться хирургами при выборе доступа и метода операции при грыжах (пупочных, белой линии, рецидивных и послеоперационных), чтобы обеспечить наибольшее сохранение анатомо-физиологических соотношений. Парамедиальные разрезы, проводящиеся по медиальному краю влагалища прямой мышцы кнаружи от белой линии на 1,5—2 см со вскрытием передней и задней стенок влагалища прямой мышцы, не влекут за собой значительного повреждения кровеносных сосудов и нервов. При больших параректальных разрезах, параллельных наружному краю прямой мышцы, пересекаются кровеносные сосуды и нервы, которые проходят почти поперечно. Нарушение целости кровеносных сосудов не сопровождается расстройствами кровообращения мышцы, так как имеется второй источник кровоснабжения — межреберные артерии. Пересечение же нервов нарушает иннервацию мышц с последующей атрофией их и ослаблением брюшной стенки, что способствует развитию послеоперационных грыж. При небольших параректальных разрезах также пересекаются нервные стволы, но имеющиеся анастомозы с соседними ветвями обеспечивают достаточную иннервацию прямой мышцы на данном протяжении разреза. Белая линия живота (linea alba abdominis). В хирургии грыж передней брюшной стенки белая линия живота определяется как узкая сухожильная полоска от мечевидного отростка до симфиза. Белая линия образована перекрещивающимися пучками апоневрозов трех широких мышц живота и прилегает к медиальным краям влагалища прямых мышц. На всем протяжении белой линии проводятся операции по поводу грыж белой линии, пупочных и послеоперационных грыж. Эти разрезы широко распространены, технически несложны, но требуют тщательного выполнения с учетом анатомических слоев и ширины белой линии, значительно увеличивающейся при диастазе. После рассечения кожи, подкожной клетчатки и поверхностной фасции легко обнажается сухожильный слой белой линии, под которой располагается поперечная фасция; слой рыхлой предбрюшинной клетчатки выше пупка выражен слабо, поэтому при наложении швов на этом участке белую линию обычно захватывают вместе с брюшиной. На протяжении белой линии ниже пупка располагается достаточный слой предбрюшинной клетчатки. Это дает возможность наложить швы отдельно и на брюшину, и на белую линию без особого натяжения. Срединные разрезы по белой линии выше пупка, особенно при недостаточном обезболивании, требуют при сшивании краев разреза значительного натяжения, так как они расходятся в стороны под влиянием тяги косых и поперечной мышц, волокна которых направлены по отношению к белой линии косо и поперечно. Пупочная область более подробно рассматривается как с анатомической стороны, так и с точки зрения хирургической анатомии отдельно (см. раздел „Пупочные грыжи»). Полулунная линия (linea semilunaris) и полукружная линия (linea semicircularis). Поперечная мышца живота переходит в апоневротическое растяжение по дугообразной линии, идущей от грудины к паховой связке. Эта линия, проходящая кнаружи от латерального края влагалища прямой мышцы живота, выражена четко и носит название полулунной линии (спигелиевой). Ниже пупка на 4—5 см в непосредственной близости к полулунной линии располагается свободный нижний край задней стенки влагалища прямой мышцы живота в виде полукруглой линии, изогнутой кверху. Эта полукружная (дугласова) линия (см. рис. 2) может быть видна после рассечения передней стенки влагалища прямой мышцы живота с последующим удалением прямой мышцы на данном участке. Полукружная линия располагается поперечно на уровне непостоянной сухожильной перемычки прямой мышцы. На данном участке анатомической близости полулунной и полукружной линий стойкость брюшной стенки может быть ослаблена наличием сосудистых щелей (отверстий) в апоневрозе поперечной мышцы. Эти щели, увеличиваясь в связи с ослаблением брюшной стенки, способствуют выпячиванию брюшины с формированием грыжевого мешка. Расширение сосудистых щелей и выпячивание через них предбрюшинного жира аналогично образованию предбрюшинных жировиков белой линии живота. Глава II Этиология, патогенез и классификация грыж брюшной стенки Вопросы этиологии и патогенеза грыж брюшной стенки являются актуальными как теоретически, так и практически. Причины развития грыж брюшной стенки разделяются на две основные группы: местные и общие. На первом месте стоят анатомические особенности строения брюшной стенки, на отдельных участках которой создаются благоприятные условия для образования выпячивания брюшины с последующим образованием грыжевого мешка со всеми элементами — составными частями его: шейка, тело, дно мешка. Эти условия, как пишет А. П. Крымов (1950), заключаются в особом анатомическом устройстве или, лучше сказать, неустройстве той области, где образуется грыжа. На брюшной стенке имеются неполноценные участки, которые могут быть названы «слабыми» и при благоприятных условиях являются местом выпячивания брюшины еще до рождения ребенка. К этим «слабым» участкам относятся паховая область (паховый канал), область пупка (пупочное отверстие), белая линия (щели в апоневрозе), полулунная линия, отверстие в мечевидном отростке или расщепление его. Наибольшая часть этих «слабых» участков брюшной стенки находится в связи с наличием врожденных дефектов, неполноценным закрытием отдельных участков ее, почему грыжи, развившиеся при наличии „анатомического неустройства» (А. П. Крымов), дефектов эмбрионального развития носят название врожденных грыж. К ним относятся грыжи, выявляющиеся непосредственно после рождения ребенка (паховые, пупочные). Но в практической работе необходимо иметь в виду, что в дальнейшем брюшные грыжи могут развиваться на отдельных участках брюшной стенки, которые имели врожденные анатомические дефекты, предрасполагающие к дальнейшему развитию грыжевых выпячиваний (пупочное отверстие, незаращенный брюшинно-паховый отросток). . Совершенно ясно, что при наличии четко выраженных признаков грыжи, установленных непосредственно при рождении ребенка, термин «врожденная» будет правильным. Если выполнение брюшинно-пахового отростка произошло не в день рождения ребенка, а позже, то нельзя сбрасывать со счетов этого важного этиологического момента. Такую грыжу надо определять как развившуюся в связи с существовавшими при рождении ребенка дефектами брюшной стенки — дефектами врожденного характера. Это касается не только первых месяцев или первого года развития ребенка, но и последующей жизни ребенка, подростка, взрослого. Таким образом развиваются пупочные грыжи, косые паховые при одновременном влиянии внешней среды на ослабленные участки брюшной стенки (внезапное напряжение с повышением внутрибрюшного давления, различные заболевания, ведущие к ослаблению брюшной стенки, нарушения трофики, значительное отложение жировой ткани). КЛАССИФИКАЦИЯ ГРЫЖ БРЮШНОЙ СТЕНКИ ПО АНАТОМИЧЕСКИМ И КЛИНИЧЕСКИМ ПРИЗНАКАМ. СТАТИСТИЧЕСКИЕ ДАННЫЕ О ЧАСТОТЕ ИХ Классификация грыж по анатомическим признакам. В зависимости от области, в которой происходит грыжевое выпячивание, грыжи брюшной стенки разделяются на следующие виды: паховая грыжа (hernia inguinalis), бедренная грыжа (hernia femoralis), грыжа белой линии (hernia lineae albae), пупочная грыжа (hernia umbilicalis). Эти виды грыж наблюдаются наиболее часто. Редко встречаются грыжи полулунной линии (спигелиевы), грыжи мечевидного отростка (табл. 1). Таблица 1. Частота отдельных видов грыж брюшной стенки (в процентах) 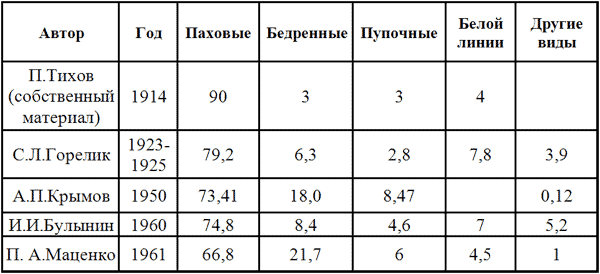 В хирургической практике особо выделяется группа грыж, возникающих на различных участках брюшной стенки после операций, ранее произведенных по поводу грыж, — рецидивные грыжи (hernia recidiva). Грыжевые выпячивания брюшной стенки после произведенных лапаротомий (острые и хронические заболевания органов брюшной полости, травмы, ранения брюшной стенки и ее органов) объединяются в группу послеоперационных грыж (hernia postoperativa). Грыжевые выпячивания брюшной стенки на различных участках ее после травм без нарушения кожи, но с дефектом других анатомических слоев, кроме брюшины, носят название травматических грыж (hernia traumatica). Грыжевые выпячивания в связи с ослаблением брюшной стенки (врожденная слабость брюшной стенки, недоразвитие ее, остаточные явления после полиомиелита) обозначаются как невропатические грыжи (hernia neuropatica). После различных патологических процессов в брюшной стенке с нарушением отдельных слоев и последующим ослаблением ее развиваются грыжевые выпячивания — патологические грыжи (hernia pathologica). В литературе дореволюционного периода в учебниках, руководствах и в отдельных статьях большое внимание уделялось искусственным грыжам (hernia artificialis). При этом с целью избежать несения военной службы насильственно повреждали поверхностное паховое кольцо (разрыв) с последующим ослаблением брюшной стенки и развитием грыжевого выпячивания. Данные об искусственных грыжах в настоящее время в нашей стране представляют лишь исторический интерес. Распределение грыж брюшной стенки по полу. Среди больных с паховыми грыжами, по данным П. Тихова (1914), мужчины составляли 97 %, а женщины — 3 %, по данным С. Л. Горелика (1958), —соответственно 86,6 и 13,4 %, а по данным И. М. Щелко (1958), — 91,6 и 8,4 %. Среди больных с бедренными грыжами, по данным П. Тихова (1914), мужчин было 20 %, женщин — 80 %, по данным Л. Н. Кенарской (1941), — соответственно 26 и 74 %. Среди больных с пупочными грыжами, по П. Тихову, мужчин было 26 %, женщин — 74 %. Классификация грыж брюшной стенки по клиническим признакам: 1. Грыжи неущемленные, вправимые, свободные (hernia libera, hernia reponibilis): а) вправляющиеся свободно в горизонтальном положении больного, грыжевые ворота прощупываются хорошо; б) грыжевое выпячивание вправляется самостоятельно, но для полного вправления требуется некоторое время, а также особое положение при осмотре (с приподнятым тазом); грыжевые ворота прощупываются хорошо. 2. Грыжи невправимые (hernia irreponibilis): а) грыжи частично вправимые, когда грыжевое кольцо определяется неполностью; б) грыжи полностью невправимые, когда грыжевое кольцо не определяется или определяется нечетко. 3. Грыжи ущемленные (hernia incarcerata): а) ущемленные органы жизнеспособны; б) ущемленные органы с необратимыми патологическими изменениями; в) ущемленные грыжи с флегмонозным процессом в области грыжевого выпячивания. Руководствуясь этой схемой, хирург намечает план предстоящего хирургического вмешательства и определяет возможные затруднения при операции. Глава III Клиническое обследование больных с грыжами брюшной стенки Отдаленные результаты оперативного лечения грыж брюшной стенки, несмотря на имеющиеся сдвиги, не могут на настоящем этапе развития медицины удовлетворять хирургов. Наблюдаются осложнения во время операции и в послеоперационном периоде, что зависит также от ряда упущений в обследовании больного до операции. Правильно проведенное комплексное обследование позволяет расширять показания к операции у пожилых. Предварительные данные осмотра больного до операции позволяют наметить вид обезболивания, план операции, заранее предусмотреть возможные трудности при операции, своевременно обеспечить и дополнительную помощь ассистента, а также правильно распределить участников операции с учетом их квалификации в зависимости от сложности оперативного вмешательства. Схема обследования. Возраст больного, профессия, стаж. Трудовой анамнез. Влияние смены профессии на общее состояние (увеличение болей в области грыжевого выпячивания, увеличение размеров его, симптомы ущемления). Условия работы (механизация трудоемких работ, автоматизация), режим трудового дня. Эти данные будут необходимы для решения вопроса об отпуске после операции и трудоустройстве больного с учетом сложности операции и возраста больного. Учитываются заболевания детского возраста и болезни, перенесенные больным до его осмотра. При осмотре детей обращается внимание на заявления родителей о наблюдавшихся ими периодических увеличениях мошонки, диагнозе грыжи в первые годы после рождения. Эти сведения позволяют проанализировать данные осмотра, и при отсутствии каких-либо признаков грыжи посоветовать родителям через некоторое время обратиться для повторного осмотра ребенка, а при болевых ощущениях в паховой области — немедленно показать ребенка врачу. Важны анамнестические данные о травмах живота, ранениях его и перенесенных операциях на брюшной стенке и органах брюшной полости. Эти сведения необходимы для уточнения отдельных деталей при оперированных ранее грыжах брюшной стенки (резекция кишки, резекция сальника, удаление червеобразного отростка); они значительно дополняют всю клиническую картину, давая возможность предусмотреть сложные патологические изменения в брюшной полости. Необходимо ознакомиться с имеющимися справками о произведенных ранее операциях в брюшной полости и на брюшной стенке. Это важно и при грыжах брюшной стенки в случае рецидива, при послеоперационных грыжах, а также для исключения острого аппендицита при болях в паховой области. При осмотре больного учитывается и ношение бандажа. В связи с этим проводится осмотр кожи, определяется вправимость грыжевого выпячивания. Больного необходимо спросить, были ли у него приступы сильных болей при наложенном уже бандаже и проходили ли эти боли после снятия его. Эти данные могут указывать на неполноценность бандажа, на прогрессирующее увеличение грыжевого выпячивания и частичное ущемление содержимого. Больному задаются вопросы о характере болевых ощущений, локализации их и длительности, сопровождались ли эти болевые ощущения тошнотой, рвотой, вздутием живота, неотхождением газов, запорами, расстройствами мочеиспускания. Особенно важно проанализировать эти жалобы у лиц пожилых, с избыточно развитым жировым слоем, с опущенным животом и в комплексном обследовании обратить внимание на деятельность сердечно-сосудистой системы, мочеотделение. Важно выяснить, успокаиваются ли боли в положении лежа, уменьшается ли в течение ночи грыжевое выпячивание. Ответы больного на эти вопросы обычно бывают четкими. Больного осматривают в положении стоя и в горизонтальном, при этом необходимо обнажить полностью грудную клетку ниже сосков, паховые области и верхнюю треть обоих бедер. Только такой осмотр дает возможность определить иногда незаметную асимметрию в паховой области и под паховой складкой. Больной натуживается, кашляет, и при этом определяются незначительные выпячивания, ранее незаметные, а при больших грыжевых выпячиваниях устанавливается наибольший размер их. Далее производится прощупывание отдельных участков живота, на которых обычно развиваются грыжи брюшной стенки (грыжевые точки). Тем самым определяется состояние брюшной стенки на отдельных ее участках. В лежачем положении определяется вправимость грыжевого выпячивания (полная, частичная, свободная). Эти данные важны для характеристики грыжи и должны быть отражены в диагнозе как поликлиники, так и больницы. Одновременно проводится пальпация грыжевого выпячивания, перкуссия, которые определяют характер содержимого (кишечные петли, наполненные газом, кишечные петли при явлениях калового застоя, перистальтика кишечных петель, прощупывающиеся плотные участки — яичник в паховой грыже, матка, прилегающая к грыжевому мешку почка, сращенные участки сальника). Вопрос о вправимости и невправимости грыжевого выпячивания не всегда возможно решить при обследовании больного в горизонтальном положении. Наиболее удобным будет осмотр больного не на кровати, а на столе, который позволяет придавать больному различные положения и подойти к нему со всех сторон. Больного укладывают на стол в горизонтальном положении — грыжевое выпячивание уменьшается в объеме. Далее стол переводят в положение Тренделенбурга — грыжевое выпячивание уменьшается значительно и, наконец, полностью исчезает без каких-либо дополнительных манипуляций для вправления (рис. 3, а, б, в). 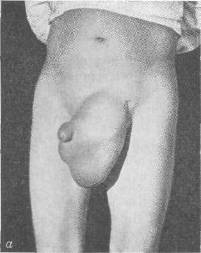 Рис. 3. а — больной с пахово-мошоночной грыжей в положении стоя; Имеется возможность хорошо прощупать края грыжевых ворот, определить податливость их. Женщины, обследующиеся по поводу грыж брюшной стенки, должны пройти гинекологический осмотр для исключения заболеваний половых органов, после чего может определяться показание к операции по поводу грыжи. При собирании анамнеза перед направлением в больницу выясняются сроки менструального периода и беременности. В связи с этими данными назначаются и сроки операции. Кроме обследования отдельных грыжевых участков брюшной стенки, необходимо провести осмотр глотки (для исключения ангин, выяснения состояния миндалин), полости рта (кариозные зубы, альвеолярная пиорея). Как мы установили, этим важным заболеваниям не всегда уделяется внимание, что не может не отражаться и на течении послеоперационного периода. Санация полости рта должна проводиться в обязательном порядке и при таком «обычном» заболевании, как грыжа.  Рис. 3. б — тот же больной в горизонтальном положении; в — тот же больной при опущенном головном конце стола. ОБСЛЕДОВАНИЕ БОЛЬНЫХ С ГРЫЖАМИ РАЗЛИЧНОЙ ЛОКАЛИЗАЦИИ При обследовании больных при паховых грыжах проводится внешний осмотр в положении стоя и лежа обеих паховых областей для выявления в неясных случаях асимметрии, даже малозаметной, но дающей некоторые указания на возможное наличие грыжи. Намечается линия, определяющая положение паховой связки, для дифференциальной диагностики между паховой и бедренной грыжами. Определение этой линии несколько затрудняется при значительной полноте больного. Одновременно проводится осмотр обеих половин мошонки, определяется форма и величина яичек, также фиксируется и наличие расширенных вен семенного канатика. Натуживание больного, кашлевые толчки позволяют получить объективные данные и при внешнем осмотре в виде появления умеренного выпячивания соответствующей паховой области. Умеренное выпячивание паховой области без выпячивания в области поверхностного пахового кольца и у корня мошонки определяется иногда как «слабый пах» или как так называемая грыжа Зудека. Эти данные осмотра могут привести к заключению об отсутствии паховой грыжи со всеми ее признаками и определению «слабого паха». Такое заключение не всегда будет правильным, так как в пределах пахового канала может размещаться грыжевой мешок малых размеров, так называемая канальная форма грыжи. В этих случаях необходимы повторные осмотры и дополнительные анамнестические данные о болевых ощущениях в области выпячивания, хотя бы и недолговременных. 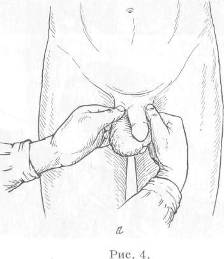 Рис. 4. а — сравнительное ощупывание семенных канатиков;  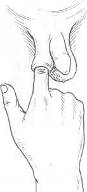 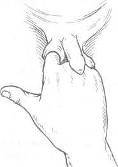 б 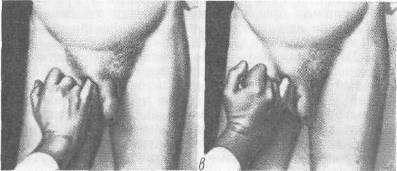 в Рис. 4. б — ощупывание поверхностного пахового кольца (по И. С. Линденбауму); в — ощупывание поверхностного пахового кольца (поBailey). При ощупывании мошонки необходимо проводить одновременное сравнительное ощупывание с обеих сторон семенного канатика при натуживании, кашле (рис. 4, а). Это ощупывание дает полезные указания на «утолщение» области корня мошонки, на более выраженную, чем обычно, эластичность семенного канатика и поперечно расположенную складку, которая является дном узкого грыжевого мешка (брюшинно-пахового отростка), не выполненного содержимым, но содержащим небольшое количество выпота. Повторное обследование таких больных по окончании рабочего дня или после длительного хождения выявляет большее утолщение семенного канатика, которое утром уменьшается и почти не определяется. При жалобах на болевые ощущения в паховом канале, на припухлость в паховой области после физической нагрузки для определения узкого грыжевого мешка косой паховой грыжи при ощупывании семенного канатика надо слегка потягивать его книзу за яичко. При этом можно определить спускающееся эластическое уплотнение — дно малого грыжевого мешка. Дальнейшее наблюдение за больным подтвердит диагноз малой косой паховой грыжи. Ощупывание поверхностного пахового кольца при введении пальца и одновременном напряжении брюшной стенки (покашливание) дает «симптом толчка». Исследования пальцем должны совершаться мягко, без болевых ощущений. Указательный палец проводится к поверхностному паховому кольцу без грубого нажимания на него. Пальцем определяется наиболее тонкий участок кожи у корня мошонки. После наложения пальца проводится нежное вдавливание кожи пальцем по направлению к кольцу для нащупывания вначале только ножек кольца. Дальнейшее продвижение кончика пальца проводится осторожными движениями без надавливания на ductus deferens, избегая «сверлящих» движений пальцем. По И. С. Линденбауму, исследование поверхностного пахового кольца у мужчин разделяется на три этапа: а) указательный палец руки исследующего, захватывая значительный участок складчатой кожи мошонки, вводится по направлению к паховому каналу; б) определяется лонный бугорок; в) палец продвигается несколько проксимальнее и кзади, входит в поверхностное паховое кольцо, края которого определяются довольно отчетливо (рис. 4, б). Необходимо учитывать ширину поверхностного пахового кольца и передачу кашлевого толчка, а также сравнивать оба поверхностных паховых кольца. В норме поверхностное паховое кольцо пропускает кончик указательного пальца. Исследование поверхностного пахового кольца у женщин значительно сложнее, чем у мужчин, и удается лишь при дряблой коже и значительном расширении поверхностного пахового кольца. Бейли (Ваilеу) рекомендует производить ощупывание поверхностного пахового кольца при помощи мизинца (рис. 4, е). Обследование поверхностного пахового кольца дает возможность провести дифференциальный диагноз между паховой и бедренной грыжами (рис. 5). 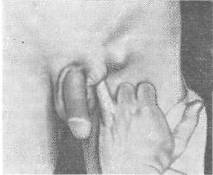 Рис. 5. Обследование поверхностного пахового кольца для дифференциального диагноза между паховой и бедренной грыжами (Н. Ваilеу). Одновременно с ощупыванием корня мошонки, поверхностного кольца прощупываются лимфатические узлы паховой области и области скарповского треугольника. При наличии узлов проводится обследование всех участков, связанных с лимфатической системой данных областей. Это обследование является обязательным и важным для своевременной сигнализации о наличии процессов, являющихся временными или абсолютными противопоказаниями к операции по поводу грыжи. Так же тщательно хирург должен обследовать и нижнюю конечность по протяжению, начиная с пальцев ног и межпальцевых промежутков. При частичной невправимости паховой грыжи, более выраженной с латеральной поверхности грыжевого выпячивания, можно предположить наличие скользящей грыжи, более точной диагностике которой поможет и дополнительная контрастная рентгеноскопия кишечника. Определяющиеся при осмотре эластические образования по ходу семенного канатика (кисты брюшинно-пахового отростка) и водянка оболочек яичка должны рассматриваться как образования, связанные с неполным заращением брюшинно-пахового отростка и возможностью одновременного развития косой паховой грыжи. Анамнестические данные — боли в паховой области, умеренная припухлость в ней, не всегда выявлявшаяся, боли при длительной ходьбе, могут являться симптомами сопутствующей малой паховой грыжи. При показаниях к операции по поводу кисты брю-шинно-пахового отростка и водянки оболочек яичка в направлении указывается и возможность сопутствующей грыжи. При наличии резких болевых ощущений в паховой области больного срочно направляют в хирургическое отделение. Анамнестические сведения могут содержать указания на расстройства мочеиспускания, что обычно сопутствует заболеваниям мочевыводящих путей и предстательной железы, а также могут вызвать предположение о непосредственном прилегании мочевого пузыря к грыжевому мешку, наличии дивертикулов пузыря с выпячиванием их в полость мешка. Требуется подробное обследование больного, включая по показаниям хромоцистоскопию, цистографию. В этих случаях целесообразна консультация уролога. Обследование больных с бедренными грыжами проводится по общему плану. Паховая связка и линия направления ее обеспечивают уточнение локализации грыжи. В некоторых случаях может наблюдаться отклонение грыжевого выпячивания над паховой складкой. Исследование поверхностного пахового кольца облегчит распознавание бедренной грыжи. При бедренных грыжах, так же как и при паховых, может наблюдаться расстройство мочеиспускания, что объясняется прилеганием к грыжевому мешку бедренной грыжи стенки мочевого пузыря или дивертикула его или же заболеваниями мочевого пузыря и предстательной железы. При невправимости выпячивания важно учесть данные анамнеза для исключения бывших ущемлений. Диагноз невправимой грыжи может зависеть и от наличия узких грыжевых ворот и медленного освобождения грыжевого мешка от содержимого, или же от приращения сальника. Необходимо обратить внимание на появление болевых ощущений при полном выпрямлении туловища. Этот симптом натяжения сальника мы назвали симптомом «натянутой струны», он наблюдается также и при приращении сальника к грыжевому мешку при паховых грыжах. При осмотре больных с жалобами на боли в животе, в паховых областях и под паховой связкой следует учитывать возможность развития редких форм бедренной грыжи. Трудности могут возникать при резкой полноте больных, малых грыжевых выпячиваниях, но в каждом случае необходимо, помимо сравнительного осмотра, проводить и тщательное ощупывание для определения возможных болевых точек. При наличии хотя бы умеренного выпячивания в области бедренного треугольника целесообразно провести обследование по общему плану, дополнив его рентгенологическим исследованием для исключения возможной (редко встречающейся) грыжи запирательного отверстия. Обследование при пупочных грыжах. При пупочных грыжах, особенно больших размеров, обследование должно выяснить наличие диастаза прямых грыж и степень его протяжения и исключить наличие грыж белой линии. Это обследование особенно важно при значительной полноте, чаще наблюдающейся у женщин. Выявление сопутствующих грыж белой линии изменяет и план операции. При жалобах на боли в пупке без заметного грыжевого выпячивания хирург обращает внимание на надпупочную и подпупочную область и ощупыванием определяет иногда мало выявляющуюся резистентность, умеренно болезненную — околопупочную грыжу, косую пупочную грыжу. При обследовании невправимых больших пупочных грыж обращается внимание на периодическое увеличение грыжевого выпячивания, напряженность его, что указывает на явления калового застоя. Обследование при грыжах белой линии и грыжах мечевидного отростка. Ощупывание белой линии проводится по всему протяжению ее. Тщательно анализируются все анамнестические данные и особенно жалобы на боли в подложечной области, тошноту, изжогу, рвоту, похудание. При наличии таких жалоб необходимо полное обследование желудочно-кишечного тракта, включая рентгенографию и рентгеноскопию. При болевых ощущениях в области мечевидного отростка ощупывание грыжевого выпячивания должно проводиться с учетом возможного захождения высоко расположенной грыжи белой линии на мечевидный отросток. Рентгенологическое исследование является обязательным. Одновременно с этим при жалобах на боли в подложечной области и за грудиной проверяется состояние сердечно-сосудистой системы. Необходимо учесть, что ангинозные боли могут иррадиировать и в подложечную область (angina pseudoabdominalis). Обследование при грыжах полулунной линии (спигелиевых). При жалобах на боли в животе около пупка, в подвздошных областях одной из задач обследования является исключение грыжи спигелиевой линии. Уделяется внимание ощупыванию линии, соединяющей пупок и переднюю верхнюю ость подвздошной кости. Выпячивание может быть незаметным при расположении грыжевого выпячивания под апоневрозом наружной косой мышцы живота. Помогает осмотр больного в полупрофильном положении. Необходимо определить болезненную точку и усиление болей при пальпации, что может указывать на грыжевое выпячивание с узкими воротами и, наоборот, когда при пальпации болевые ощущения проходят, можно думать о вправимой грыже спигелиевой линии. Наши наблюдения свидетельствуют, что в ряде случаев больные указывают на выпячивание в соответствующей области и жалуются на болевые ощущения, но только при повторных осмотрах можно определить наличие грыжевого выпячивания. При невропатических и патологических грыжах важны все данные анамнеза и специальное обследование неврологического статуса. При патологических грыжах рентгенологическое исследование позволит установить отсутствие патологических процессов в области грыжевого выпячивания. При послеоперационных грыжах брюшной стенки, а также рецидивных рентгенологическое исследование поможет выявить спаечный процесс, органы, прилегающие к грыжевому выпячиванию, что значительно облегчит оперативное вмешательство. Учитывая сложность операции при послеоперационных рецидивных грыжах и длительность ее, необходимо провести все необходимые исследования, которые дадут возможность определить состояние важнейших органов и резистентность организма, особенно у пожилых. Рентгенологическое обследование при грыжах брюшной стенки Рентгеноскопия и рентгенография при грыжах брюшной стенки имеют большое значение для уточнения диагноза и отдельных неясных деталей как при свободных грыжах, так и при ущемленных. Разнообразные изменения функционального характера с последующими патологическими изменениями резко нарушают топографо-анатомические соотношения как органов, располагающихся в грыжевом мешке, так и органов брюшной полости. И. М. Либерман (1955) провел рентгенологические исследования тонкого кишечника у 165 больных со вправимыми грыжами и у 45 больных с ущемленными грыжами. Наиболее частым содержимым грыжевых мешков (до 85 %) являлась тонкая кишка. Рентгенологическое исследование выявило ряд изменений в тонком кишечнике, которые выражались в нарушении двигательной функции его, замедленном продвижении контрастной массы, особенно выраженном в сегментах, расположенных вблизи грыжевого мешка и в самом грыжевом мешке. Отмечалось, что заполнение тонкой кишки контрастной массой у большинства больных с грыжей неравномерно, имеются атонические и спастические участки. Нарушается двигательная функция тонкого кишечника с замедлением продвижения бария (8—10—12 часов) и особенно длительной задержкой его у грыжевых ворот. Морфологические изменения тонкого кишечника сводятся к перестройке складок слизистой оболочки и утолщению их, что указывает на глубокие, не только функциональные сдвиги. Исследования обнаружили существенные различия в состоянии тонких кишок в зависимости от длительности заболевания. При заболеваниях грыжей длительностью до 2 лет выражены резко гипертонические явления с глубокими перистальтическими волнами, утолщением складок слизистой оболочки и наличием спастических перетяжек. Продвижение бария по сравнению с нормой замедлено. При длительных сроках заболевания рентгенологическая картина характеризуется неравномерностью заполнения петель кишечника контрастной взвесью, кишечные петли расширены, атоничны, особенно расширена приводящая петля тонкой кишки, диаметр которой увеличивается в 2 раза и более. Контрастная масса в петлях тонкого кишечника, располагающихся в грыжевом мешке, задерживается от 6 до 12 часов, а в некоторых случаях до 24 часов. Отмечены также и явления спазма привратника, толстых кишок, чем объясняются частые и длительные запоры у лиц, страдающих грыжей. Обследование 45 больных с ущемленными грыжами проводилось без введения контрастного вещества. В ранние сроки (от 1 до 2 часов) после ущемления наблюдалось скопление газа и жидкости в петлях тонких кишок, находившихся в грыжевом мешке. При атипичных паховых грыжах рентгенологическое исследование имеет исключительное значение для уточнения диагноза интерстициальных, проперитонеальных и межмышечных, а также скользящих грыж. В. У. Таболова (1950) описала данные рентгенологического обследования левосторонней паховой грыжи у мужчины 40 лет. Было установлено, что имеется соскальзывание сигмовидной кишки при почти полном отсутствии грыжевого мешка. Хирург получил ценные данные, которые позволили провести операцию с надлежащей ориентировкой. Наш значительный опыт операций по поводу послеоперационных грыж показал несомненную ценность рентгенологического обследования больных до операции. При грыжах белой линии, сопровождающихся жалобами на боли в эпигастральной области, рентгенологическое исследование является обязательным дополнением к расширенному клиническому обследованию с целью выявления сопутствующих патологических изменений со стороны желудка и двенадцатиперстной кишки. Еще в 1930 г. М. И. Неменов описал случай грыжи белой линии, мешок которой, помимо кишечных петель, содержал наполненный контрастной взвесью желудок. Подобное наблюдение описал и В. С. Маят (1947). Ценные данные позволяет получить рентгенологическое исследование при больших паховых и бедренных грыжах, частично или полностью не вправимых. При наличии в анамнезе сведений о бывших ущемлениях грыж, вправленных самими больными или вправившихся самостоятельно, а также ранее оперированных, хирург должен учесть жалобы на боли в животе (характер их), тошноту, рвоту, запор, вздутие живота, что может указывать на частичную непроходимость, вызванную спайками, сращениями, развившимися как следствие патологических изменений в стенке ущемленной и вправившейся кишечной петли. В этих случаях рентгенологическое исследование даст ценные указания для своевременного решения вопроса об операции. Особое значение имеет рентгенодиагностика пристеночных ущемлений кишки. Рентгенологически можно установить внедрение части кишечной петли в грыжевое отверстие и фиксацию кишки в этом месте. В случае небходимости, в зависимости от состояния больного, совместно с хирургом решается вопрос о контрастном исследовании тонкой кишки (Г. А. Зедгенидзе и Л. Д. Линденбратен). При грыжах паховых, бедренных жалобы больных в некоторых случаях сводятся к расстройствам мочеиспускания. Грыжи мочевого пузыря наблюдаются в 0,5—6,4 % случаев брюшных грыж (паховых, реже бедренных и в единичных случаях — запирательных). Мочевой пузырь может спускаться по типу скользящей грыжи, непосредственно прилегая к стенке грыжевого мешка или же выпячиваясь в грыжевой мешок как дивертикул. При рентгенографии (цистографии) обнаруживаются контуры (стенки) мочевого пузыря или же дивертикула его. Данные рентгенологического исследования уточняют диагноз и операция производится в наиболее благоприятных условиях (рис. 6). 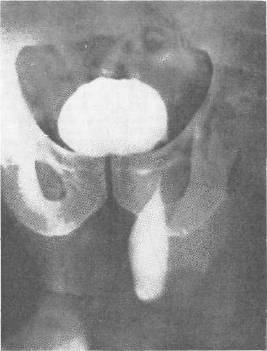 Рис. 6. Дивертикул мочевого пузыря (Л. И. Дунаевский). При паховых грыжах производятся осевые (аксиальные) снимки: больной сидит на пластинке, несколько откинувшись назад, тубус направляется на нижнюю часть живота; при бедренных грыжах — положение на спине, направление луча переднезаднее. При послеоперационных грыжах значительно нарушаются анатомические соотношения, и рентгенологическое исследование дает хирургу ряд указаний, облегчающих операцию. Приводим данные рентгенологического исследования при грыже, возникшей после операции внематочной беременности. Больная Г., 43 лет, поступила в больницу с большой грыжей после нижнесрединной лапаротомии. При просвечивании брюшной полости через 4—7 часов после приема бария он определяется в центральных отделах тонкой кишки (где его мало), в петлях подвздошной, восходящей и поперечноободочной кишки. Смещаемость названных отделов ободочной кишки свободная (рис. 7, а). В грыжевом мешке во всех положениях определяется некоторое количество петель подвздошной кишки, не выскальзывающих из грыжевого выпячивания передней брюшной стенки во всех положениях больной, в том числе и по Тренделенбургу. Поскольку полость грыжевого выпячивания весьма широко открыта в собственно брюшную полость, рентгенологически доказать или отвергнуть здесь сращения невозможно, но каких-либо явлений стаза в кишечных петлях, которые могли бы косвенно указать на сращения, близкие к странгуляции, не найдено; прохождение бария беспрепятственное в нормальном темпе. При операции установлено наличие плоскостных сращений кишечных петель на уровне широких ворот. 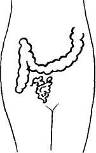   а    б Рис. 7. а — рентгенологическое обследование при послеоперационной грыже (схема); б — рентгенологическое обследование при послеоперационной грыже (схема). В другом случае рентгенологическое исследование кишечника при послеоперационной грыже (после операции непроходимости) позволило получить объективные данные, которые были учтены при предварительном плане операции. Больной Ч., 51 года, поступил в больницу с большой послеоперационной грыжей размером 20x30 см при дефекте брюшной стенки 20x10 см. Рентгеноскопия: принятый накануне барий выполняет подвздошную кишку и все отделы толстой кишки до средней трети нисходящей, в дистальных отделах толстой кишки выполнение неравномерное. В грыжевом мешке расположены петли подвздошной кишки, которые смещаются при пальпации, а также при переводе в горизонтальное положение. Рентгенологических данных о сращении петель кишок с брюшной стенкой нет (рис. 7, б), что подтвердилось на операции. Произведена пластика по Дьяконову — Мэйо — Сапежко. Под края дефекта предварительно имплантирована капроновая сетка, над которой произведена дубликатура с использованием и рубцово измененных тканей. Глава IV Осложнения грыж брюшной стенки НЕВПРАВИМЫЕ ГРЫЖИ Одним из этапов обследования больных с грыжами является выяснение вправимости грыжевого содержимого в брюшную полость или невправимости его (полной или частичной). Содержимое грыжевого мешка обычно самостоятельно вправляется в брюшную полость в горизонтальном положении больного. В некоторых случаях вправлению способствует легкое сдавливание грыжевого выпячивания. Достаточная ширина грыжевых ворот и отсутствие сращений органов брюшной полости между собой и стенкой грыжевого мешка способствуют обратному свободному вхождению содержимого грыжевого мешка в брюшную полость, что определяет и название — свободная (вправимая) грыжа. При наличии сращений грыжевое содержимое не вправляется в брюшную полость, грыжевое выпячивание может несколько уменьшиться в размерах в горизонтальном положении больного, но полного вправления с возможностью прощупать грыжевое кольцо не наступает. Эти признаки характеризуют невправимую грыжу. Сращения могут разделить грыжевой мешок на отдельные участки — камеры, в которых наблюдаются обширные приращения вышедших в грыжевой мешок кишечных петель и сальника. При этих условиях возможно изолированное ущемление в одной из камер грыжевого мешка. Обширные приращения кишечных петель и сальника в отдельных камерах чаще наблюдаются при пупочных грыжах и значительно изменяют соотношения вышедших органов, особенно при длительном существовании грыжи. При начальных степенях невправимости грыжи больной не испытывает особых болезненных ощущений, проходимость кишечника сохраняется. В дальнейшем медленно развиваются явления калового застоя, которому способствует наличие в мешке петель толстого кишечника. Это проявляется упорными запорами. Общее недомогание, слабость, боли в подложечной области, отсутствие аппетита, тошнота дополняют клиническую картину, наблюдающуюся у больных с невправимыми грыжами. При невправимых паховых грыжах больных, чаще пожилого возраста, иногда беспокоит учащенное мочеиспускание, сопровождающееся неприятными болезненными ощущениями, что может объясняться увеличением предстательной железы, а также возможным прилеганием мочевого пузыря или же дивертикула его к грыжевому мешку. Постоянная травма содержимого грыжевого мешка сопровождается реактивными изменениями как в его стенке, так и в содержимом. Нарушается крово— и лимфообращение; скопление фибринозного выпота с последующим образованием более плотных и более обширных сращений формирует конгломерат вышедших органов со значительным ослаблением их функциональных возможностей. Невправимость грыжевого содержимого может зависеть также и от сращения сальника непосредственно у шейки грыжевого мешка и от длительного ношения бандажа, который своим постоянным давлением вызывает механическое раздражение с последующим развитием рубцовой ткани. Невправимые грыжи (пупочные, бедренные) чаще наблюдаются у женщин; у детей они встречаются редко. Среди невправимых грыж на первом месте по частоте стоят бедренные грыжи, затем пупочные и паховые. При невправимых паховых грыжах, когда содержимым грыжевого мешка является сальник, кашлевой толчок отсутствует. Симптомы невправимой паховой грыжи отмечаются при обширных липомах семенного канатика, как это имело место в одном из наших наблюдений. Больного А., 50 лет, беспокоили постепенно увеличивающееся невправимое выпячивание в паху и чувство тяжести в мошонке и паховой области. При обследовании определялось значительной величины выпячивание, занимавшее правую половину мошонки и уходящее в паховый канал. Ввести палец в поверхностное паховое кольцо не удается. При перемене положения тела, при напряжении брюшного пресса образование не меняет своей величины и формы. Выпячивание безболезненное, эластическое, плотное, с дольчатой поверхностью. При перкуссии — тупой звук. При рентгенологическом исследовании (с дачей бариевой взвеси рек оs) кишечных петель в грыжевом мешке не обнаружено. Диагноз: невправимая паховая грыжа (сальник в грыжевом мешке). На операции обнаружена большая жировая опухоль типа гроздевидной липомы, распространяющаяся по ходу семенного канатика. Опухоль как бы разволокнила элементы семенного канатика, которые располагались между многочисленными жировыми дольками; проникая между оболочками, дольки опухоли достигали яичка. Ввиду невозможности удаления опухоли без нарушения целости семенного канатика и питания яичка, а также тенденции опухоли к росту решено было радикально удалить ее вместе с семенным канатиком и яичком, что и было сделано с ведома больного. Паховый канал закрыт по Мартынову. Послеоперационное течение гладкое. При гистологическом исследовании обнаружена липома. Липомы, развивающиеся между оболочками канатика, достигают иногда больших размеров и не могут быть удалены изолированно с сохранением целости семенного канатика и яичка. Б. Н. Хольцов считает целесообразным в этих случаях радикально удалять опухоль вместе с яичком и канатиком, тем более что саркоматозная дегенерация таких липом вполне возможна. УЩЕМЛЕНИЕ ГРЫЖ БРЮШНОЙ СТЕНКИ «Надо неустанно повторять, что при непроходимости кишок следует прежде всего исследовать грыжевые отверстия и искать ущемленную грыжу ». Несмотря на снижение количества ущемленных грыж брюшной стенки в последние годы, послеоперационная летальность при ущемлении остается все же высокой, что вызывает необходимость дальнейшего изучения патогенеза и клиники этого тяжкого осложнения. При ущемлении вышедшие в грыжевой мешок органы подвергаются сдавлению чаще в области шейки грыжевого мешка (странгуляционная борозда). Ущемление наблюдается также и в самом грыжевом мешке при наличии рубцовых тяжей (перетяжек), сращений вышедших в грыжевой мешок органов как со стенкой грыжевого мешка, так и между собой. Ущемления наблюдаются также и в так называемых многокамерных грыжах, чаще пупочных. При ущемлении развиваются расстройства крово— и лимфообращения с угрозой омертвения ущемленных органов. Явления венозного застоя сопровождаются пропотеванием плазмы крови в полость грыжевого мешка. Этот выпот («грыжевая вода») в начальном периоде ущемления прозрачен, но в дальнейшем, когда начинающиеся некротические изменения в ущемленных участках кишечника приводят к инфицированию выпота, последний мутнеет, приобретает специфический каловый запах. Некротические изменения в ущемленных участках кишечника начинаются со слизистой оболочки, в то время как брюшинный покров кажется еще жизнеспособным. В этих случаях пониженная перистальтика и цианотичная окраска кишки не всегда оцениваются хирургом как сигнал неполноценности ущемленной кишки. Погружение такой кишки в брюшную полость с последующим развитием перитонита явится неизбежным следствием этой недооценки. Патологоанатомические изменения при ущемлении развиваются не только в петлях кишки, располагающейся в грыжевом мешке, но также и в приводящем участке кишки, который резко переполняется содержимым, газами и выпотом. Функция кишечника значительно нарушается, развивается парез кишечной стенки с последующими паралитическими явлениями, продолжающимися и после операции. Одновременно происходят изменения в сосудах брыжейки, кишечных петель (венозная гиперемия, кровоизлияния, явления тромбоза). Некротические изменения сопровождаются гангреной стенки кишки, перфорацией с развитием воспалительных изменений в окружности с последующей так называемой каловой флегмоной, которая является результатом длительного, «запущенного» ущемления. Одновременно развивающийся перитонит приводит к смертельному исходу. Благоприятным исходом в таких случаях считается образование калового свища, но такой исход является недопустимым на настоящем этапе развития хирургии. Различают два вида ущемления — эластическое и каловое (рис, 8 а, б). При эластическом ущемлении сдавление вышедших в грыжевой мешок органов происходит снаружи. При каловом ущемлении кишечное содержимое, накапливаясь в большем количестве, значительно увеличивает наполнение грыжевого мешка и тем самым усиливает давление грыжевого кольца, вследствие чего развивается непроходимость кишечника. 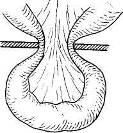 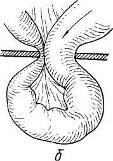 Рис. 8. а — эластическое ущемление; б — каловое ущемление. Основную роль в ущемлении играет само ущемляющее кольцо, неподатливость которого в большей или меньшей степени благоприятствует как эластическому, так и каловому ущемлению. При бедренных грыжах ущемляющее кольцо окружено малоподатливыми тканями, что благоприятствует ущемлению. При пупочных грыжах плотные края кольца малорастяжимы, чем объясняется склонность пупочных грыж к ущемлению. В детском возрасте ущемление проявляется более мягко, что объясняется большей податливостью грыжевых ворот. Этот вид ущемления может быть отнесен к типичным случаям эластического ущемления. А. П. Крымов совершенно правильно отмечал, что в процессе ущемления нередко имеются оба вида ущемления — эластическое и каловое. В повседневной практике наблюдаются случаи так называемого копростаза (obstructio herniae). Вышедшие в грыжевой мешок петли тонких кишок, слепая и сигмовидная кишки начинают заполняться все большим и большим количеством кала. Узость грыжевых ворот способствует задержке кишечного содержимого и мешает его продвижению. Болевые ощущения, бывшие ранее незначительными, усиливаются. Вздутие кишечника, задержка газов, тошнота и рвота дополняют клиническую картину копростаза, стоящую уже на границе с каловым ущемлением. Эта переходная ступень весьма коварна, и операция, произведенная поздно, определяет и исход ее. Такие явления чаще наблюдаются при больших грыжах, частично или полностью невправимых. Таблица 2 Частота ущемлений по виду грыж (в процентах) 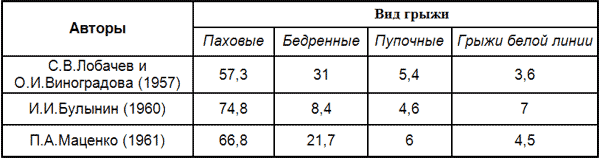 Частота ущемлений по полу. По материалам И. И. Булынина (1960), ущемление грыж наблюдалось у мужчин в 85,2 %, у женщин в 14,8 % к общему числу ущемленных грыж, по данным А. М. Дыхно — у мужчин в 84^) %, у женщин — в 15,1 %. У мужчин чаще встречается ущемление паховых грыж, у женщин — ущемление бедренных и пупочных грыж. Виды ущемлений и распознавание их Пристеночное ущемление Одной из форм ущемления грыж, представляющей значительные трудности для своевременной диагностики, является так называемая грыжа Рихтера (Richter). При этой разновидности в грыжевом мешке ущемляется только часть кишечной стенки, противоположная линии прикрепления брыжейки (рис. 9, а). Из теорий, объясняющих пристеночное ущемление, необходимо отметить концепцию Уайта (White), который обратил внимание на «адгезивный» тяж, располагающийся между грыжевым мешком и кишечной стенкой. Этот тяж препятствует полному вправлению содержимого грыжевого мешка и способствует пристеночному ущемлению (рис. 9, б, в). 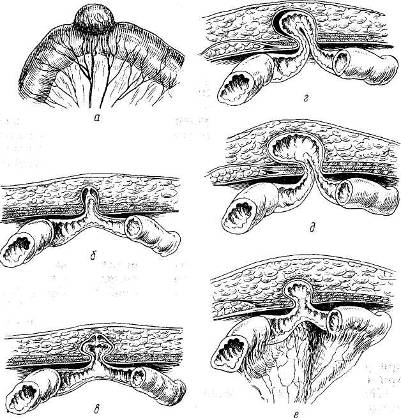 Рис. 9. а — пристеночное ущемление тонкой кишки; б, в — механизм пристеночною ущемления по Уайту (White)\ г, д. е — механизм пристеночного ущемления по Орру (0rr). По Орру (Оrr) в ущемляющее кольцо вначале входит часть кишечной петли вместе с брыжеечным краем ее; усиливающаяся перистальтика с увеличивающимся внутрики-шечным давлением вызывает ослабление брыжеечного края и переполнение противоположной стенки кишки, ущемляющейся в узком грыжевом кольце (рис. 9, г, д. е). По данным Т. Г. Качкачашвили (1947), среди 3001 больного с грыжей ущемление наблюдалось у 306, в том числе пристеночное у 15 (4,9 %). Как правило, встречается пристеночное ущемление тонкой кишки. Пристеночное ущемление других органов наблюдается редко. Пристеночное ущемление желудка в грыже белой линии описали В. А. Жмур (1934) и В. С. Маят (1947). Пристеночные ущемления в большинстве случаев наблюдаются в бедренных и паховых грыжах, реже — в пупочных. Распознать пристеночные ущемления в связи со своеобразной клинической картиной не всегда легко, и нередко правильный диагноз ставится на операционном столе. Особенно часто встречаются эти ошибки при пристеночных ущемлениях бедренных грыж, которые особенно трудно распознаются у тучных женщин. Диагностика пристеночных ущемлений представляет большие трудности еще и потому, что симптомы кишечной непроходимости могут отсутствовать, так как содержимое кишечника свободно перемещается в дистальный его отдел благодаря ущемлению лишь небольшого участка стенки. Общее состояние больного может оставаться удовлетворительным, поскольку брыжейка соответственно ущемленному участку кишки свободна, и болевой синдром не так резко выражен. Важность правильного распознавания пристеночного ущемления подчеркивают Л. И. Гарвин и Е. К. Реймерс (1957), указывающие, что послеоперационная летальность при ущемлении кишки с брыжейкой составляет 1,95 %, а при пристеночном ущемлении — 8%. Деструктивные изменения в стенке ущемленной кишки часто развиваются к концу первых суток. В окружности ущемления наблюдается отек, инфильтрация тканей. В запущенных случаях флегмонозный процесс в окружающих грыжевой мешок тканях дополняет картину острого ущемления с некрозом и перфорацией кишечной петли. При операции определенные трудности представляет вскрытие грыжевого мешка, так как участок пристеночного ущемления непосредственно прилежит ко дну грыжевого мешка, и потому кишка может быть случайно вскрыта. А. А. Козырев на основании опыта резекции кишок у 12 больных с пристеночным ущемлением рекомендует вскрывать грыжевой мешок не у дна его, а ближе к шейке. До рассечения ущемляющего кольца необходимо фиксировать ущемленный участок кишки, а после рассечения кольца — вывести кишечную петлю на достаточном протяжении с обязательным осмотром состояния брыжейки (тромбоз, кровоизлияния). Выведение кишечной петли бывает затруднительным при бедренных грыжах, когда становится необходимым рассечение паховой связки, а при показаниях — и лапаротомия. Резекция неполноценного участка кишки должна быть произведена на протяжении не менее 10—15 см как в дистальном, так и в проксимальном направлении от ущемленного участка кишки. Клиновидная резекция некротизированного участка кишки, а также погружение его кисетным швом должны быть оставлены как методы неполноценные и опасные. Исходы операции по поводу пристеночных ущемлений зависят от своевременного распознавания, ранней госпитализации и быстроты оперативного вмешательства. Ущемление дивертикула Меккеля (hernia Littre) Литтре в 1700 г. впервые описал наличие дивертикула Меккеля в грыжевом мешке. П. И. Тихов (1914) отмечает, что в некоторых руководствах грыжа Литтре описывалась как грыжа пристеночная. Дивертикул Меккеля чаще встречается в грыжевом мешке при паховых грыжах и реже — при бедренных. По данным М. И. Ростовцева (1907), дивертикул Меккеля чаще входит в грыжевой мешок изолированно, без кишечных петель. М. И. Ростовцев собрал 63 случая нахождения в грыжевом мешке дивертикула Меккеля, причем в 37 случаях наблюдалось ущемление его. По данным СВ. Лобачева и О. И. Виноградовой (1958), на 2000 наблюдений дивертикул Меккеля в грыжевом мешке был обнаружен 10 раз (0,5 %). Ущемление дивертикула Меккеля В. П. Мануйлов (1931) наблюдал у одного из 500 больных с ущемленными паховыми и бедренными грыжами. Клиническая картина ущемления имеет много общего с пристеночным ущемлением кишки. Симптомы ущемления могут быть недостаточно выражены при изолированном ущемлении дивертикула. При этом в общей клинической картине могут в ранние сроки отсутствовать такие характерные для кишечной непроходимости признаки, как задержка стула и газов, вздутие кишечника, тошнота, рвота. При вовлечении в грыжевой мешок петли тонкой кишки развиваются все признаки ущемления. При позднем распознавании и запоздалой операции прогрессирует перитонит, возникает флегмона в области грыжевого мешка с последующим образованием калового свища. Острое воспаление меккелева дивертикула в грыжевом мешке сходно с воспалением червеобразного отростка в нем и может закончиться при позднем распознавании перфорацией дивертикула, флегмоной, каловым свищом. Острое воспаление дивертикула в грыжевом мешке при паховой грыже описал Г. А. Сорокин (1959). Приводимый им случай интересен с практической точки зрения, так как подчеркивает значение своевременного распознавания острого процесса в грыжевом мешке и ранней операции. Дооперационный диагноз труден, может помочь рентгенологическое обследование. Ущемление дивертикула Меккеля в левосторонней паховой грыже наблюдал И. А. Ульман (1955). Больной 19 лет поступил с диагнозом «острый гастрит», жалобами на боли в животе, преимущественно в подложечной области, тошноту, рвоту. Вздутие кишечника не определялось, стул был самостоятельный. В паховой области прощупывалось малоболезненное, эластическое образование, издающее при перкуссии тупой звук. С диагнозом «водянка левого семенного канатика» взят на операцию, во время которой обнаружен грыжевой мешок с ущемленным дивертикулом Меккеля. Дивертикул отсечен. Выздоровление. Острое воспаление дивертикула в грыжевом мешке паховой грыжи описал Г. А. Сорокин (1959). Приводимый им случай представляет интерес, так как выясняет значение своевременного распознавания острого заболевания в грыжевом мешке и ранней операции. Больной 63 лет поступил с жалобами на боли и невправимое выпячивание в правой пахово-мошоночной области, которое появилось 6 месяцев назад и было легко вправимым. За 2 недели до поступления в больницу носил бандаж, но из-за боли снял его. За 2 дня до госпитализации выпячивание увеличилось, отмечено «покраснение» мошонки, температура поднялась до 37,8°, стула не было. Диагноз направления: невправимая (ущемленная?) пахово-мошоночная грыжа. В течение недели применялось консервативное лечение (пенициллинотерапия, ванны). Температура снизилась до 37—37,2°, выпячивание стало менее болезненным, но не вправлялось. Было решено оперировать. В грыжевом мешке обнаружен дивертикул Меккеля длиной 12 см, воспаленный и припаянный к стенке мешка в дистальной своей части. Снаружи к воспаленному мешку припаяно яичко и семенной канатик. Дивертикул клиновидно иссечен с последующим двухрядным швом кишки в поперечном направлении. Паховый канал закрыт по Жирару—Спасокукоцкому. Больной выписан через 9 дней после операции в хорошем состоянии. Тактика хирурга в данном случае должна быть более активной и заключаться в своевременной операции, которая могла бы предупредить дальнейшее развитие спаечного процесса и реактивных изменений со стороны семенного канатика и яичка. При операции в подобных случаях необходимо извлекать петлю кишки для определения состояния брыжейки и проводить при показаниях резекцию кишки с дивертикулом Меккеля, а не клиновидное иссечение. Ретроградное ущемление (incarceratio retrograda) Ретроградное, или обратное, ущемление является одной из разновидностей ущемления. При обычном ущемлении кишечных петель омертвение их развивается в пределах грыжевого мешка, а на кишечные петли, располагающиеся в брюшной полости выше ущемляющего кольца, резкие нарушения кровообращения обычно не распространяются. При ретроградном ущемлении омертвение кишечных петель начинается выше ущемляющего кольца (рис. 10). Кишечные петли, являющиеся содержимым грыжевого мешка, могут при этом быть жизнеспособными или же некротизироваться позднее, чем кишечные петли, располагающиеся в брюшной полости. Омертвение кишечных петель развивается в течение 2—14 часов. Ретроградно ущемляется чаще тонкий кишечник, но описаны случаи ретроградного ущемления толстой кишки, сальника, червеобразного отростка, маточной трубы.  Рис. 10. Ретроградное ущемление тонкой кишки (Sultan). Л. И. Покрышкин наблюдал ретроградное ущемление тонкой кишки при ущемленной в грыжевом кольце cecum mbile. По материалам Б. Е. Гайсинского, ретроградное ущемление наблюдалось в 2,6 % случаев ущемленных грыж: из 192 больных с ущемленными грыжами у 4 было ущемление в правосторонней паховой грыже, у одного — в левосторонней. По данным В. П. Мануйлова, из 500 больных с ущемленными паховыми и бедренными грыжами ретроградное ущемление наблюдалось у 15. По литературным данным, ретроградное ущемление встречается чаще у пожилых людей в возрасте от 55 до 65 лет. Причины развития его до настоящего времени полностью не выяснены. П. И. Тихов писал о неудачном вправлении грыжевого содержимого как одной из причин ретроградного ущемления, когда часть грыжевого содержимого успевает войти в брюшную полость, другая же часть остается в грыжевом мешке; участок кишечника, оказавшийся в брюшной полости, находится в худших условиях питания, чем часть его, оставшаяся в грыжевом мешке; сдавление брыжейки тонкой кишки при ретроградном ущемлении значительно увеличивается вследствие перегиба ее на 180°. Диагноз ретроградного ущемления до операции представляет значительные трудности. Нераспознанное и во время операции ретроградное ущемление заканчивается перитонитом, поэтому хирург должен обратить внимание на характер выпота в грыжевом мешке, а после рассечения ущемляющего кольца — на выпот, выделяющийся из брюшной полости. Мутный выпот в брюшной полости и прозрачный в грыжевом мешке будут указывать на омертвение петли кишки, располагавшейся в брюшной полости, и на отсутствие некротических изменений в петлях кишки, находившихся в грыжевом мешке. О возможности ретроградного ущемления сигнализирует наличие в грыжевом мешке двух кишечных петель, и хирург должен подумать о наличии третьей, «соединительной», петли (см. рис. 10), извлечь ее и убедиться в ее жизнеспособности. Хирург, не имеющий достаточного опыта, может погрузить в брюшную полость кишечные петли, кажущиеся ему жизнеспособными, полноценными, не подумав о необходимости найти третью, «соединительную», петлю. Такая операция может завершиться катастрофой — перитонитом и смертью больного. Разрез в сомнительных случаях должен быть достаточно широким, чтобы иметь возможность обеспечить осмотр вышележащего участка кишечника. Прогноз при ретроградном ущемлении более серьезен, чем при обычных ущемленных грыжах, так как некротический процесс в кишечной петле развивается непосредственно в брюшной полости. Мнимое (ложное) ущемление Ряд острых заболеваний брюшной полости при наличии грыж брюшной стенки сопровождается симптомами, которые могут симулировать ущемление. Этот вид осложнений известен в литературе как «ложное» ущемление Брока (Вrоса). В грыжевом мешке, имеющем сообщение со свободной брюшной полостью, происходят вторичные изменения, связанные с поступлением в полость грыжевого мешка воспалительного экссудата. Ранее вправимая грыжа становится невправимой, напряженной, возникают болевые ощущения. Эти симптомы ложного ущемления могут развиваться при прободении язвы желудка, тонкого кишечника, при холецистите, аппендиците и других острых заболеваниях органов брюшной полости, а также при травме полых органов. Непроходимость кишечника также может вызвать соответствующую перитонеальную реакцию в органах брюшной полости, находящихся в грыжевом мешке. Диагностика этих совместно развивающихся процессов трудна и требует внимательного осмотра больного, тщательного собирания анамнеза. При обследовании обращают внимание на сроки появления в животе болей, которые начинают беспокоить больного еще до развития патологических изменений в грыжевом мешке. При операции, предпринятой по поводу грыжи, определяют состояние кишечных петель, находящихся в грыжевом мешке, характер выпота и при малейшем подозрении на острые патологические процессы в брюшной полости переходят к лапаротомии. К. И. Савицкий приводит наблюдения над 137 больными с ложными ущемлениями грыж, при которых только в 10 % случаев диагноз острого заболевания органов брюшной полости был поставлен до операции. Н. Г. Сосняков из 294 больных с ущемленными грыжами отметил ложное ущемление у 5, причем диагноз мнимого ущемления был поставлен до операции у 2 больных. При операции были обнаружены заворот кишечника, тромбоз брыжеечных сосудов, перитонит. Туберкулезный перитонит при наличии грыжи может дать клинические явления, сходные до некоторой степени с ущемлением. Г. М. Гуревич наблюдал случай туберкулезного перитонита при наличии двусторонней паховой грыжи у больной 42 лет, госпитализированной в экстренном порядке с диагнозом «ущемленная двусторонняя паховая грыжа». На операции была выявлена ошибка в диагнозе. Внезапное ущемление ранее не выявлявшихся грыж На отдельных участках передней брюшной стенки, типичных для образования грыж, могут после рождения оставаться выпячивания брюшины (предсуществующие грыжевые мешки), не выполняющиеся органами брюшной полости в течение длительного времени. Эти предсуществующие , предуготованные грыжевые мешки с последующим образованием грыжевых выпячиваний чаще наблюдаются в паховых областях как остатки незаращенного полностью брюшинно-пахового отростка (processus vaginalis peritonei). Причиной внезапного появления грыжевого выпячивания с ущемлением его является резкое повышение внутрибрюшного давления при значительных физических напряжениях, сильном кашле, натуживании. Грыжевое выпячивание имеет чаще небольшие размеры, что соответствует небольшим размерам предсуществовавшего мешка. При этих внезапно появившихся грыжах в анамнезе нет никаких указаний на какие-либо признаки бывших грыжевых выпячиваний; также может не быть жалоб и на болевые ощущения в участках, типичных для грыж. Г. Вайншенкер оперировал по поводу внезапно ущемившихся паховых грыж 3 больных, которые категорически утверждали, что раньше у них выпячиваний в паховой области не было. Выпячивание у всех появлялось внезапно при неожиданном чрезвычайном напряжении, после чего сразу ощущалась резкая болезненность в паховой области. На операции были обнаружены узкие и длинные грыжевые мешки, типичные для случаев внезапного ущемления. В одном из наших наблюдений у больной 48 лет внезапно появились боли и выпячивание под левой паховой складкой, которое раньше не наблюдалось. При пальпации определялись болезненность и припухлость в области наружного бедренного кольца. Несмотря на то что боли несколько стихли, все же нельзя было быть уверенным в отсутствии ущемленной бедренной грыжи, ранее не выявлявшейся. При операции выделен грыжевой мешок бедренной грыжи. Содержимое мешка — левая труба и яичник. Операция по Бассини. Основной признак внезапно возникших грыж — появление связанных с ущемлением острых болей в типичных местах выхождения грыж. При жалобах больного на внезапно появившиеся боли в паховой области, в области бедренного канала, пупка необходимо после общего обследования и ощупывания определить наиболее болезненные участки, которые будут соответствовать грыжевым воротам (ущемляющему кольцу). Патологоанатомические изменения при ущемлении грыж и осложнения после самостоятельно вправившихся, насильственно вправленных и оперированных ущемленных грыж Разнообразные патологические процессы при ущемленных грыжах передней брюшной стенки развиваются не только в участке ущемления кишки, но и по протяжению ее выше и ниже ущемляющего кольца, в проксимальном и дистальном отрезках. Транссудация в толщу кишечной стенки со сдавпением кровеносных сосудов отражается и на нервном аппарате кишечника. В ущемленной стенке кишки обнаруживается резкий отек и тромбоз вен. Некроз чаще наступает на брыжеечной стенке кишки. Изменения брюшинного покрова сводятся к процессу воспаления во всех его стадиях, субсерозным кровоизлияниям, геморрагическим инфарктам. Слущивание эндотелиального покрова снижает сопротивляемость брюшины. Наряду с выпотом в полости грыжевого мешка экссудат скапливается и в брюшной полости. Реактивные изменения брюшины и фибринозные наслоения на поверхности ущемленных органов могут служить поводом для развития сращений петель кишок между собой, со стенкой мешка, с сальником, что может наблюдаться как после проведенной операции, так и после вправившихся самостоятельно и вправленных насильственно ущемленных грыж. При насильственном вправлении могут наступать весьма серьезные изменения как в ущемленных органах, так и в грыжевом мешке вплоть до разрыва кишечной петли с развитием перитонита. Грыжевой мешок вместе с содержимым может быть полностью смещен с нарушением анатомических соотношений и перемещением ущемляющего кольца (рис. 11, а). При так называемом ложном вправлении (pseudotaxis) ущемленные внутренности через разорванную стенку мешка могут проникнуть в предбрюшинную клетчатку и симулировать вправление грыжевого содержимого (рис. 11, б). В некоторых случаях при особенно резком насилии может наблюдаться круговой разрыв грыжевого мешка ниже шейки (рис. 11, в). В настоящее время насильственное вправление, производимое самим больным, встречается редко. В лечебных учреждениях насильственное вправление ущемленной грыжи запрещено. 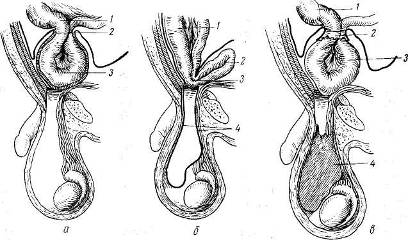 Рис. 11. Осложнения после насильственно вправленных ущемленных паховых грыж (Lejars). а — вправление всей грыжи целиком: 1 — приводящий отрезок ущемленной кишечной петли; 2 — ущемляющее кольцо, вправленное вместе с грыжевым мешком; 3 — ущемленная кишечная петля и грыжевой мешок, расположившиеся после насильственного вправления выше внутреннего отверстия пахового канала; б — ложное вправление путем разрыва грыжевого мешка и выхождение кишечной петли в предбрюшинную клетчатку: 1 — приводящий отрезок ущемленной кишечной петли; 2 — кишечная петля, вышедшая через разорванный участок грыжевого мешка в предбрюшинную клетчатку; 3 — ущемленная кишечная петля; 4 — грыжевой мешок (пустой); в — ложное вправление путем кругового разрыва грыжевого мешка ниже шейки: I — приводящий отрезок ущемленной кишки; 2 — шейка, вправленная вместе с кишечной петлей; 3 — ущемленная кишечная петля; 4 — пустой грыжевой мешок. Наблюдения показывают, что в различные сроки после вправившихся самостоятельно или оперированных ущемленных грыж больные обращаются с разнообразными жалобами. Наиболее частыми из них являются боли в животе, метеоризм, урчание, шум плеска. Клиническая картина в ряде случаев указывает на частичную непроходимость кишечника, которая может перейти в острую кишечную непроходимость. Все эти явления объясняются необратимыми рубцовыми изменениями — спайками кишечных петель между собой, с окружающими органами, с пристеночной брюшиной, что может произойти и при погружении при операции в брюшную полость жизнеспособных на вид петель кишок, имеющих лишь незначительные патологические изменения. Последствия осложнений (отдаленные результаты) после операций по поводу ущемленных грыж подчеркивают необходимость правильной оценки состояния ущемленных кишечных петель перед их погружением в брюшную полость. Брюшинный покров кишечных петель более устойчив и подвергается некрозу позже других слоев, поэтому при осмотре кишки изменения кажутся незначительными; наличие же перистальтики, хотя и вялой, может ввести хирурга в заблуждение. Наблюдения показывают, что в перистальтирующей кишке в слизистой оболочке после ущемления могут произойти необратимые изменения с некрозом слизистой, последующим отторжением ее и развитием грануляционной соединительной ткани с дальнейшим рубцеванием. Образуются стриктуры, суживающие просвет кишки, определяя тем самым последующую клиническую картину. Различают следующие виды стеноза кишечника после его ущемления: каналообразный, кольцевой (анулярный) и смешанный. При каналообразном стенозе сужение кишечной петли распространяется по оси кишки и соответствует протяжению участка бывшего ущемления. При кольцевом стенозе сужение ограничивается зоной странгуляционной борозды. При смешанном стенозе наблюдаются рубцовые изменения стенки кишки с одновременным развитием спаек, вызывающих перегибы кишечных петель с явлениями частичной или полной непроходимости. Боржеки (Вогszеку) описал больного, у которого приводящий и отводящий концы тонкой кишки сообщались отверстием диаметром 3 мм. Он же у другого больного обнаружил рубцово измененный участок тонкого кишечника на протяжении 54 см с пятью сужениями, между которыми имелись расширения. При хронических формах частичной непроходимости наблюдаются приступы недолговременных болей (перемежающаяся непроходимость), урчание, отхождение жидких испражнений, развиваются явления интоксикации. Требуется своевременно принять к сведению все наблюдающиеся симптомы с обязательным учетом всех данных анамнеза. Компенсаторные возможности организма обеспечивают на некоторый отрезок времени удовлетворительную функцию кишечника. Рентгенологическое исследование дает ценные указания и в начальных стадиях развития стеноза, поэтому чем раньше оно проводится, тем скорее можно прийти к решению вопроса о хирургическом вмешательстве. Ошибки в распознавании ущемленных грыж брюшной стенки Ошибки в распознавании ущемленных грыж встречаются не только в поликлинической практике и в приемных отделениях больниц, но нередко и в стационарах, что может отсрочить своевременную госпитализацию и операцию. Неправильный диагноз в распознавании ущемленных грыж достигает, по данным разных статистик, 3,5—18 °0 (Б. А. Петров, О. А. Левина и Г. М. Фраткина, К. Т. Овна-танян, А. П. Качков). Число опасных для жизни больного ошибок в распознавании ущемленных грыж брюшной стенки может быть в значительной степени уменьшено при условии спокойного, тщательного обследования. Особенно важны данные анамнеза о времени появления болей и начальной их локализации. Анамнез может дать указания на схваткообразные боли в животе, быстро проходящие (incarceratio intermittens), и, в порядке дифференциального диагноза, исключить болезни желчного пузыря, желудка и двенадцатиперстной кишки, гинекологические заболевания. Следует всегда быть осторожным при осмотре больных с диагнозом «пищевое отравление». В этих случаях тщательное обследование больного, всех участков возможного выхода грыж даст возможность определить наличие незначительных по своим размерам грыж различных участков брюшной стенки. Такие больные должны находиться под наблюдением не только терапевта, но и хирурга. При осмотре живота небольшая асимметрия его может быть не замечена, поэтому больного необходимо осматривать в различных положениях, что особенно важно у тучных. Незначительные малозаметные грыжевые выпячивания могут быть при боковых грыжах (грыжа полулунной линии), особенно располагающихся под апоневрозом наружной косой мышцы живота или межмышечно; малозаметные выпячивания бывают при межстеночных паховых грыжах, при ущемлениях у глубокого пахового кольца, что всегда надо помнить при неясной клинической картине. При болях в животе осмотр и прощупывание поверхностного пахового кольца обязательны. Показательна диагностическая ошибка, приведенная А. Л. Петровым (1962). Больной 19 лет во время работы, поднимая груз, почувствовал резкие боли внизу живота и был доставлен через 2 часа в клинику с диагнозом «острый живот». У больного—рвота, вздутый живот, газы не отходят. Диагноз дежурного врача: «острая кишечная непроходимость». После сифонной клизмы улучшения не наступило и было решено приступить к срединной лапаротомии. Однако сестрой приемного отделения во время постановки клизмы было обнаружено у больного болезненное выпячивание в правой паховой области. После этого был поставлен диагноз ущемленной грыжи. Приведенная диагностическая ошибка явилась следствием недостаточно внимательного осмотра больного. Большое практическое значение имеет тактика хирурга при невправимых грыжах, чаще пупочных. Наступление болей, умеренное напряжение грыжевого выпячивания заставляют предположить возможное ущемление. Больные с такими невправимыми грыжами должны оставаться под наблюдением хирурга и при малейшем сомнении следует ставить вопрос о хирургическом вмешательстве. Ошибки при распознавании ущемленной грыжи могут возникнуть также при различных воспалительных процессах в брюшной полости: остром холецистите, остром аппендиците, перфорации язвы желудка и двенадцатиперстной кишки, кишечной непроходимости. Воспалительный выпот, спускаясь в грыжевой мешок неущемленной грыжи, вызывает в нем развитие перитонеальных изменений. Грыжевое выпячивание увеличивается в размерах, делается напряженным, болезненным, что соответствует и признакам ущемления. Операция, предпринятая по поводу «ущемления грыжи», выясняет ошибку. Такие клинические явления мнимого ущемления носят название псевдоущемленных грыж. Затрудняют дифференциальный диагноз грыжи острые воспалительные процессы в лимфатических узлах, располагающихся в паховой области и в области скарповского треугольника, в связи с чем необходим тщательный осмотр нижних конечностей для исключения наличия гнойных заболеваний, инфицированных ран. Важен также и осмотр межпальцевых промежутков, промежности и обследование прямой кишки. Тромбоз венозного узла под паховой складкой, сопровождающийся болезненностью, уплотнением, также может симулировать ущемленную бедренную грыжу. ТРАВМЫ ГРЫЖ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ Грыжевые мешки и их содержимое независимо от анатомического расположения могут подвергаться различным травмам. Чаще травмы бывают закрытые, причем ни в одном случае нельзя поручиться за отсутствие нарушения целости вышедших в грыжевой мешок органов. Ушибы грыжевого выпячивания сопровождаются обычными признаками, характерными для ушибов кожи, подкожной клетчатки. При травмах без нарушения целости кожи наблюдается припухлость, кровоподтеки. Для ушибов паховых грыж, особенно пахово-мошоночных, характерно значительное увеличение грыжи, ее сине-багровый цвет, сглаженность складок. Одновременный ушиб яичка осложняет закрытую травму и может сопровождаться картиной травматического шока. При ушибах в области грыжевого выпячивания необходимо срочно выяснить, не нарушена ли во время травмы целость органов брюшной полости, входивших в грыжевой мешок. При травмах грыжевого выпячивания могут происходить кровоизлияния в стенку кишки, надрывы серозного покрова, разрывы кишки, отрывы брыжейки. При целости кожных покровов все эти повреждения в первые часы могут пройти незамеченными. При малейших повреждениях пострадавшего направляют в стационар. Необходимо обращать внимание на болевые ощущения, мышечную защиту, вздутие живота. Необходима перкуссия живота, что дает возможность наряду с другими признаками определить наличие внутрибрюшного кровотечения. Тактика хирурга, как и при всех закрытых травмах живота. При открытой травме грыжевого выпячивания применяют методику первичной обработки раны, расширение ее. При обнаружении в грыжевом мешке крови, кишечного содержимого хирург приступает к немедленной лапаротомии. ТУБЕРКУЛЕЗ ГРЫЖЕВОГО МЕШКА И ЕГО СОДЕРЖИМОГО Грыжи брюшной стенки могут осложняться туберкулезным процессом. Туберкулезное поражение в основном является вторичным и представляет собой проявление туберкулеза брюшины. Оно выражается или в изолированном поражении стенки грыжевого мешка (tuberculosis herniae parietalis), или в поражении органов, содержащихся в грыжевом мешке (tuberculosis herniae visceralis ), либо в смешанной форме (tuberculosis herniae parietovisceralis s.mixta). Туберкулезный процесс грыжевого мешка и его содержимого в настоящее время наблюдается редко, а по данным А. П. Крымова (1911), встречался раньше в 0,3—1,6 % к общему числу грыжесечений. При экссудативной форме (асцитической) серозный, серозно-фибринозный экссудат скапливается как в брюшной полости, так и в полости грыжевого мешка. При сухой форме туберкулеза наблюдается утолщение стенки мешка, развитие сращений между стенкой грыжевого мешка и находящимися в его полости брюшными внутренностями с последующей невправимостью их. При этом развиваются спайки с окружающими мешок тканями, а при фибринозно-казеозных формах туберкулеза образуются свищи. При туберкулезе грыжевого мешка с одновременным поражением содержимого его симптомы сводятся к умеренным болевым ощущениям, невправимости грыжи. Прощупываются плотные участки по протяжению грыжевого выпячивания. Определяющаяся в грыжевом мешке жидкость при отсутствии острых воспалительных явлений и исключении водянки оболочек яичка, сообщающейся водянки может указывать на возможность туберкулезного процесса. Обращается внимание на повышение температуры, расстройства со стороны желудочно-кишечного тракта (понос, запор). При патологических изменениях в придатке яичка и в самом яичке необходимо дифференцировать между новообразованием придатка и яичка. При наличии туберкулезного процесса в грыжевом мешке процесс может протекать скрыто (латентная форма), сопровождаться болевыми ощущениями, наличием уплотнений и выпота, а при обострении — рвотой, резкими болями. Необходимо обращать внимание на ряд симптомов, которые могут указывать на развивающийся туберкулезный процесс в брыжеечных лимфатических узлах и узлах илео-цекальной области: повышение температуры, явления интоксикации, похудание, боли в животе неопределенного характера. У детей туберкулезный перитонит наблюдается чаще в возрасте от 4 до 13 лет. При осмотре больного с грыжей брюшной стенки необходимо учитывать сложность клинической картины и важность своевременного обследования (специфические реакции, рентгенограмма легких, наблюдение фтизиатра). При обнаружении туберкулезного процесса во время операции как ущемленных, так и неущемленных грыж вмешательство проводится по обычному плану с последующим комплексным антибактериальным лечением. ОПУХОЛИ ГРЫЖЕВОГО МЕШКА И ЕГО СОДЕРЖИМОГО В процессе распознавания и при операциях хирург может встретиться с опухолями грыжевого мешка (стенки его), опухолями органов, входящих в грыжевой мешок, а также с опухолями, близко прилегающими к стенке грыжевого мешка или даже прорастающими ее. Среди доброкачественных опухолей стенки грыжевого мешка встречаются липомы, фибромы, фибролипомы. Располагаясь в стенке грыжевого мешка, они легко определяются при операции и удаляются вместе с грыжевым мешком. Обширные жировые наслоения на стенке грыжевого мешка, чаще у дна, значительно затрудняют операцию и вначале могут быть приняты за опухоли. Послойное рассечение тканей предохраняет от ошибок, особенно при операциях по поводу прямых паховых грыж, когда возможно прилегание стенки мочевого пузыря, окруженной жировой клетчаткой. В литературе описаны жировики стенки грыжевого мешка величиной с яблоко (Н. В. Копылов). Сходство с истинными липомами грыжевого мешка могут давать жировые придатки толстых кишок, которые под влиянием различных причин приросли к стенке мешка и отшнуровались от кишки. Липомы чаще наблюдаются при паховых грыжах, располагаются вдоль стенки грыжевого мешка в непосредственной близости к семенному канатику и имеют стебельчатую или булавовидную форму. Выделение этих липом при операции производится легко, если хирург войдет в слой клетчатки, окружающей липому. При удалении липом на ножке последняя должна быть перевязана. Предбрюшинные липомы, которые выходят из внутреннего пахового кольца и при натуживании больного обычно выпячиваются, определяются в большинстве случаев при первых осмотрах, как косые паховые грыжи, и только на операции выясняется их характер. Предбрюшинные липомы на ножке при узком внутреннем кольце могут вызывать явления, сходные с ущемлением. Из злокачественных опухолей стенки грыжевого мешка описаны карциномы и саркомы различного характера. Опухоли грыжевого мешка и его содержимого встречаются редко и при операции легко распознаются. О них следует помнить и удалять по общим правилам практической хирургии. Н. В. Воскресенский описал случай фибросаркомы стенки грыжевого мешка в правосторонней паховой грыже у мужчины 34 лет. СВОБОДНЫЕ И ИНОРОДНЫЕ ТЕЛА В ГРЫЖЕВЫХ МЕШКАХ В грыжевых мешках грыж передней брюшной стенки могут встречаться свободно лежащие образования, различные по своей форме и величине. Поверхность этих тел может быть гладкой, блестящей или неровной. Эти образования имеют в своей основе фибринозные отложения, подвергшиеся гиалинизации. Фибрин может появляться в результате частых травм, асептического воспалительного процесса. Отложения известковых солей делают эти образования весьма плотными, похожими на костную ткань или конкременты. С. А. Тимофеев наблюдал свободные тела в грыжевом мешке у женщины 38 лет, носившей грыжу 12 лет. До операции было определено наличие 5 твердых округлых тел. Размеры их после извлечения от 1x1,1 до 1,6x2,1 см. Эти образования имели в центре известковые ядра. При микроскопическом исследовании обнаружено концентрическое строение этих образований, не содержащих ни сосудов, ни эритроцитов, ни пигментов крови. Свободные тела в грыжевом мешке могут образовываться также в связи с отшнуровыванием отдельных участков сальника или жировых привесков толстых кишок. Инкапсулированный конкремент величиной с гусиное яйцо обнаружил при операции паховой грыжи у мужчины 50 лет М. Е. Седых. Конкремент был окружен спайками с брюшиной в виде тяжей. После отделения спаек он был извлечен. Конкремент напоминает мел, вес его 69,8 г, размеры 8x6 х4 см. При гистологическом исследовании обнаружены фиброзная ткань и следы жировой ткани в виде сетки. Вероятно, сальник перекрутился, отшнуровался и подвергся обызвествлению, как инородное тело. Кроме свободных инородных тел, образовавшихся непосредственно в грыжевом мешке, редко наблюдаются инородные тела, проникшие в мешок из кишечника (иглы, булавки, кости, желчные и каловые камни), чаще при ущемлении грыжи. В повседневной практике хирургу следует помнить об этих редких находках при грыжесечениях. А. П. Крымов упоминает о возможности выхождения из кишечника в грыжевой мешок круглых глистов. Глава V Оперативное лечение грыж брюшной стенки «Вы, может быть, надеялись получить из авторитетных уст стандартизацию вопроса, но этого быть не может . . . Операция грыжи должна быть субъективной и индивидуальной». ПРИНЦИПЫ ОПЕРАЦИЙ ГРЫЖ БРЮШНОЙ СТЕНКИ, ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ Операция по поводу грыж брюшной стенки состоит из трех основных этапов: 1) послойное анатомичное рассечение тканей в области грыжевого выпячивания с учетом анатомо-хирургических отношений в данной области; 2) выделение грыжевого мешка с атравматичным разделением оболочек, покрывающих его, и высокая перевязка мешка у шейки; 3) пластическое закрытие грыжевых ворот с возможным сохранением анатомо-топографических отношений и физиологических функций. Тщательное выполнение отдельных этапов определяет ближайшие и отдаленные результаты операции. Отдельные этапы операции отличаются друг от друга в зависимости от вида грыж, состояния тканей, размеров грыжевого выпячивания. Так, например, при паховой грыже выбор способа операции будет различным при грыже косой, прямой, скользящей, и в первую очередь потому, что каждый из этих видов паховых грыж имеет свою хирургическую анатомию и механизм возникновения. Если при косой паховой грыже достаточно хорошо укрепить переднюю стенку живота методом обычной пластики, то при прямых паховых грыжах мы обычно прибегаем к более сложному способу укрепления задней стенки пахового канала. При скользящих грыжах, которые по своему патогенезу значительно отличаются от других видов паховых грыж, обычные методы обработки грыжевого мешка и закрытия грыжевых ворот неэффективны. При лечении ущемленных грыж учитывается и фактор времени, и патологоанатомические изменения, в связи с чем возникает вопрос о более расширенном хирургическом вмешательстве вплоть до лапаротомии. Операция по поводу грыж брюшной стенки является ответственным хирургическим вмешательством, результаты которого зависят не только от выбора способа операции, но и от безукоризненного выполнения всех деталей ее; последнее имеет не меньшее значение, чем выбор способа. А. В. Мартынов называл операцию паховой грыжи одной из самых «деликатных», подчеркивая этим важность соблюдения всех необходимых деталей техники, атравматичного оперирования, что составляет главное и наиболее существенное условие для предотвращения рецидивов. Основным в каждой операции является учет анатомо-топографических соотношений с целью наиболее полного сохранения физиологических функций брюшной стенки. При операциях по поводу грыж брюшной стенки важно проявить крайне бережное отношение к тканям и поэтому «хороши те способы, при которых производится по возможности меньшая дезорганизация брюшной стенки» (В. И. Разумовский). Послеоперационная устойчивость брюшной стенки на различных грыжевых участках ее зависит в значительной степени от использования всех анатомических слоев при наложении швов. «Имеют значение все анатомические элементы .. та или иная комбинация их, взаимная поддержка» (Н. Н. Теребинский). В течение длительного времени дискутировался вопрос об использовании для укрепления брюшной стенки при пластике пахового канала не только апоневроза, но и мышц (мышечно-апоневротическая пластика). Экспериментальные исследования Кунца (Koontz), С. Л. Горелика и А. А. Бусалова, Н. И. Кукуджанова показали, что использование мышц для пластики целесообразно при условии выполнения ряда деталей хирургической техники (среднее натяжение мышц, очистка мышц и апоневроза от рыхлой клетчатки, сшивание по возможности однородных тканей). По мнению Б. Э. Линберга, мышечная пластика необходима как подкрепляющая апоневротическую. При операциях по поводу рецидивных и послеоперационных грыж большое значение имеет возможное сохранение всех тканей при препаровке с последующим иссечением их после решения вопроса о способе пластического закрытия дефекта. Эти ткани, даже рубцово измененные, могут быть использованы как дополнительный пластический материал. В профилактике осложнений наряду с асептикой имеет значение атравматичное оперирование, тщательный гемостаз, который особенно важен при выделении грыжевого мешка из оболочек, когда следует лигировать каждую «слезинку», удостовериться в отсутствии кровотечения в окружности культи грыжевого мешка до погружения ее. При обработке культи грыжевого мешка необходимо соблюдать общие правила, которые сводятся к наиболее высокому выделению шейки грыжевого мешка и надежной перевязке ее. Это устраняет брюшинную воронку, которая может явиться поводом для рецидивирования грыжи, что особенно важно при паховых и бедренных грыжах. Принципиальным при операции грыж брюшной стенки (рецидивных и послеоперационных) является вопрос о вскрытии грыжевого мешка (брюшинного выпячивания). Рассечение мешка обеспечивает ревизию его содержимого, сращений со стенкой мешка как по его протяжению, так и у шейки. Проведение пластики при послеоперационных грыжах без вскрытия брюшины, рекомендованное С. П. Шиловцевым, чревато осложнениями. И. С. Полещук, Б. А. Рогальский (1959) наблюдали непроходимость кишечника после операций по этому методу; оперированные больные обращались после операции с теми же жалобами, которые имели место до операции. В практической работе можно рекомендовать в каждом случае, еще до операции, учесть данные анамнеза (указания на явления частичной кишечной непроходимости), что позволит предусмотреть возможность патологических изменений органов брюшной полости, прилегающих к грыжевому выпячиванию. Послойное соединение анатомических слоев при закрытии раны брюшной стенки является неукоснительным правилом. При верхней срединной лапаротомии надо зашивать брюшину и апоневроз отдельно, что более надежно укрепляет линию швов и имеет значение для профилактики послеоперационных грыж. Профилактика нагноений обеспечивается сменой инструментов перед пластикой дефекта и, конечно, мытьем рук до смены инструментов, а также сменой салфеток в окружности операционного поля. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА Предоперационная подготовка имеет большое значение для успешного проведения операции и послеоперационного периода. В порядке обследования рекомендуются общий анализ крови и мочи, определение кровяного давления, рентгеноскопия органов грудной клетки и электрокардиограмма по показаниям. Часть этих исследований может быть проведена в поликлинике, что сократит время пребывания больного в стационаре. Кроме общих противопоказаний к операции неосложненных брюшных грыж, которые должны быть выяснены при поликлиническом осмотре больного, имеется ряд заболеваний, заставляющих отложить плановую операцию. К ним относятся различные воспалительные заболевания кожи и подкожной клетчатки, фурункулы, опрелости в паховых областях, в кожных складках при отвисшем животе, межпальцевые опрелости, раздражение кожи (дерматиты) при ношении бандажей. Большое значение для предупреждения осложнений со стороны легких имеет дыхательная гимнастика, которая приучает больного ритмично и глубоко дышать и после операции. Полезно перед операцией показать больному положение, в котором он будет находиться во время нее. Наш опыт подтверждает, что после проведенной «репетиции» больные гораздо спокойнее чувствуют себя на операционном столе. При подготовке к операции больных с объемистыми грыжами, чаще паховыми, пупочными и послеоперационными, необходимо учитывать, что во время операции обратное введение в брюшную полость содержимого грыжевого мешка может изменить внутрибрюшное давление с последующим нарушением сердечной деятельности и дыхания. Для профилактики этих осложнений при подготовке больных с большими паховыми, пупочными, послеоперационными грыжами необходимо выдерживать в постели со слегка при поднятым ножным концом кровати и после вправления содержимого грыжевого мешка на область грыжевого выпячивания накладывать пилот или мешочек с песком (рис. 12). Такое положение (в течение нескольких часов ежедневно) позволяет больному привыкнуть и лучше переносить операцию и послеоперационный период.  Рис. 12. Положение больного в кровати с пелотом, наложенным на большую послеоперационную грыжу При подготовке необходимо учитывать возможность затрудненного мочеиспускания, что наблюдается в первые дни после операций по поводу паховых и бедренных грыж. Эту рефлекторную задержку мочи сами больные объясняют тем, что они не умеют мочиться лежа. Учитывая, что в течение 1—3-го дня после операции больному не всегда может быть разрешено встать с постели, можно предложить ему за несколько дней до операции воспользоваться мочеприемником и тем самым приучить себя мочиться в лежачем положении. При подготовке больных, страдающих запорами, что особенно часто наблюдается при трудно вправимых и невправимых грыжах (чаще пупочных и у женщин), необходимо назначение слабительных и клизм. В последнее время уделяется все больше внимания операциям грыж брюшной стенки у пожилых. Следует подчеркнуть, что запущенные грыжи часто сопровождаются невправимостью, прогрессирующим увеличением их и ущемлениями. Консервативное отношение к самостоятельно вправившимся грыжам у пожилых недопустимо. Принцип хирургической тактики заключается в проведении своевременной операции, за исключением случаев с явными противопоказаниями. Ю. В. Астрожников (1962) наблюдал 184 больных пожилого и преклонного возраста, у которых было по 2<—3 ущемления, что свидетельствует о все еще имеющемся консервативном отношении к самостоятельно вправившимся ущемленным грыжам у пожилых. В этом повинны как сами больные, чрезмерно боящиеся операции и преувеличивающие ее опасность, так и врачи. Результаты операции у пожилых доказывают безопасность вмешательства при условии надлежащего обследования, тщательной предоперационной подготовки и рационального ведения послеоперационного периода. При подготовке в течение 10—12 дней в условиях стационара пожилые больные становятся более резистентными и, как правило, хорошо переносят операцию под местным обезболиванием. При ограниченной возможности проводить общую подготовку в стационаре можно в условиях поликлинического наблюдения провести все необходимые мероприятия с последующим направлением больных в хирургическое отделение. При операции по поводу паховой грыжи целесообразно заранее подготовить стерильный суспензорий (особенно при большой отвисшей мошонке). Накануне операции больные соблюдают обычный режим и диету, назначается клизма, вечером — ванна и бритье операционного поля. Перед сном больным пожилого возраста полезно поставить банки для профилактики возможных легочных осложнений. На ночь дается легкое снотворное (мединал, бромурал). Утром перед операцией можно выпить стакан чая. Перед операцией больной должен помочиться. За 30 минут до операции вводится подкожно 1 мл 1 % раствора наркотика (морфина, омнопона, промедола). В операционную больного доставляют на каталке. При подготовке к операции необходимо учитывать возможность применения эфирно-кислородного наркоза, особенно при обширных и невправимых грыжах. При двусторонних грыжах (паховых и бедренных) операция проводится двухмоментно с промежутком в 2—3 месяца. ОБЕЗБОЛИВАНИЕ ПРИ ОПЕРАЦИЯХ ПО ПОВОДУ ГРЫЖ БРЮШНОЙ СТЕНКИ В Советском Союзе наиболее распространенным является метод обезболивания по А. В. Вишневскому, благодаря которому операция при различных видах грыж, как простых, так и более сложных, стала достоянием широких масс хирургов. По данным Н. И. Краковского (1957), на 9689 операций по поводу паховых грыж по РСФСР местное обезболивание применялось в 89,1 %, эфирный наркоз — в 9,55 % случаев. Инфильтрационная анестезия по А. В. Вишневскому имеет большие преимущества по сравнению с методами местной анестезии по Шлейху, Брауну. Основное преимущество обезболивания по А. В. Вишневскому заключается в возможности проведения гидравлической препаровки тканей, что облегчает операцию и помогает атравматичному оперированию. В качестве анестетика обычно применяется 0,25 % раствор новокаина. Однако местная инфильтрационная анестезия не всегда удовлетворяет хирурга. Длительность операции, сложность выполнения отдельных этапов ее, реакция больного на ряд неприятных для него ощущений заставляют хирурга перейти по ходу операции к наркозу, что необходимо предусмотреть еще до начала вмешательства. По показаниям (большие рецидивные или послеоперационные грыжи, пупочные и особенно невправимые грыжи) следует предпочитать общее обезболивание местному. Возможно также сочетание местного обезболивания с наркозом закисью азота с кислородом в стадии анальгезии; применение закиси азота обеспечивает достаточную эффективность обезболивания, быстрое пробуждение больного, раннее включение компенсаторных функций, что способствует снижению послеоперационных осложнений. Качество обезболивания во многом определяет и предоперационная подготовка. При операциях по поводу ущемленных грыж особенно важно оградить дыхательные пути от аспирации рвотных масс (ввести зонд для опорожнения желудка), провести подготовку сердечно-сосудистой системы, компенсировать водно-солевую недостаточность, особенно у пожилых. Наряду с методами комбинированного обезболивания при длительных и расширенных вмешательствах и особенно у больных с неустойчивой психикой, повышенной нервной возбудимостью показано потенцирование (усиление) местного обезболивания. Вечером накануне операции больной получает 0,025 г аминазина1 (или в виде инъекции 1,0—2,5 % раствора) вместе со снотворным — мединала 0,3 г, люминала 0,1 г. За 3 часа до операции — антигиста-минные препараты: 0,05 г димедрола или 0,025 г супра-стина, шгаольфена. За 40 минут до операции вводится морфин с атропином 2. Для профилактики послеоперационных болей у взрослых при более обширных операциях можно непосредственно после операции, а при наркозе — за 5—10 минут до прекращения его ввести 1 мл 2 % раствора пантопона или 1 мл 1 % раствора морфина. ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД Вопросы проведения послеоперационного периода широко обсуждались в периодической печати и на съездах хирургов. А. А. Вишневский, Н. Н. Еланский и Б. В. Петровский в программном докладе на XXVI съезде на тему «Физиологические основы современной хирургии» широко осветили проведение предоперационного, операционного и послеоперационного периодов. Докладчики обратили внимание на возникновение новых физиологических отношений во время операции и после нее, что необходимо учитывать при подготовке к операции, при самой операции и в послеоперационном периоде. 1 Учитывая токсичность аминазина, не следует применять его у ослабленных больных, а также у больных с пониженным артериальным давлением. 2 Существуют и другие схемы потенцированного обезболивания, указанные в соответствующих руководствах. При болях в ране (даже небольших) и повышении температуры больного осматривают в перевязочной. При наличии припухлости, гиперемии на одном из участков операционной раны производится (не расширяя краев ее) снятие 1—2 швов, что часто предупреждает распространение воспалительного процесса. Одновременно с этим определяется флора и чувствительность ее к антибиотикам с последующим назначением их. При обнаружении значительной гематомы необходимо в операционной раскрыть рану, удалить сгустки крови и перевязать кровоточащие сосуды. При болях в области операции после кашля, рвоты или случайного напряжения брюшной стенки требуется немедленный осмотр больного для исключения возможного расхождения глубоких швов без нарушения кожной раны (подкожная эвентрация) или же расхождения кожной раны с выпадением сальника, кишечника (эвентрация). Своевременный осмотр дает возможность предпринять операцию в наиболее выгодных условиях. В первые 1—2 дня после операции часто наблюдается паретическое состояние кишечника, метеоризм, что является реакцией на операционную травму. На 3-й день после операции назначаются небольшие клизмы из гипертонического раствора (5—10%) поваренной соли.  Рис. 13. Положение больного в кровати после операции большой грыжи брюшной стенки. Снятие швов производится на 7-й день, у пожилых больных — позднее на 2—3 дня. При операциях по поводу больших послеоперационных, пупочных, рецидивных грыж швы снимаются позже на 2—3 дня; иногда можно на 6—7-й день провести частичное снятие швов (через один). После сложных пластических операций при грыжах брюшной стенки рекомендуется ношение мягкого бандажа-пояса в течение 3—4 месяцев, но с одновременной обязательной дозированной гимнастикой. После сложных реконструктивных операций по поводу больших пупочных, послеоперационных и рецидивных грыж особенно полезно физиологическое положение, лучше всего на специальной функциональной кровати (рис. 13). Постельный режим проводится в соответствии с характером хирургического вмешательства. В первый день после операции на ночь вводится морфин, промедол или омнопон, что устраняет ощущения боли и беспокойство, особенно после больших восстановительных операций, когда назначение наркотиков надо продолжать в первые 2—3 дня после вмешательства. После операций по поводу различных грыж брюшной стенки целесообразно проводить дыхательную гимнастику. Больного надо приучать к глубокому дыханию, придерживая рукой место операции. Также надо обращать внимание больного на своевременное отхаркивание мокроты. При выраженном бронхите (у курильщиков) и трудно сдерживаемом кашле полезно назначение кодеина, а еще лучше — текодина (0,01 г). Полезно также в первые дни после операции назначать банки на грудную клетку. После операции по поводу небольших паховых и бедренных грыж больные могут вставать с постели и переходить на обычный режим хирургического отделения на 4—5-й день. Оперированные по поводу грыж белой линии и предбрюшинных жировиков могут вставать на 2—3-й день. При больших пупочных, больших пахово-мошоночных, послеоперационных и рецидивных грыжах вставать разрешается в зависимости от самочувствия, состояния сердечно-сосудистой системы и характера хирургического вмешательства. После обширных реконструктивных операций сроки освобождения от работы определяются в связи с характером оперативного вмешательства, возрастом больного. При выписке из стационара, учитывая вид грыжи, необходимо дать больному точные указания о режиме, рекомендовать временный перевод на работу, не связанную с длительным физическим напряжением. Ввиду возможности рецидивов необходимо рекомендовать больному раннее обращение к врачу при наличии болевых ощущений или выпячиваний в области операции. Глава VI Операции при ущемленных грыжах брюшной стенки ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА Клиническая картина, патологические изменения в ущемленных органах, функциональные нарушения при ущемленных грыжах сходны с таковыми при непроходимости кишечника различной этиологии. Наиболее тяжело протекают ущемления пупочных грыж, послеоперационных, бедренных, в особенности полностью невправимых. Клиническая картина зависит в первую очередь от сроков ущемления, возраста больного и сопутствующих патологических изменений сердечно-сосудистой системы, легких. У пожилых больных отмечается склонность к тромбообразованию, снижению компенсаторных возможностей, что значительно осложняет течение болезни. В тяжелых случаях развиваются явления шока, интоксикация, гипохлоремия, обезвоживание, сердечно-сосудистая недостаточность. Операция обычно производится после предварительной подготовки, на что требуется около часа. За этот небольшой промежуток времени необходимо принять ряд мер, облегчающих состояние больного и проведение самой операции. Рекомендуется с целью дезинтоксикации и выведения из шокового состояния введение противошоковой жидкости, подкожное вливание физиологического раствора поваренной соли или 5 % раствора глюкозы, назначение наркотиков. В связи с недостаточностью сердечной деятельности показано введение камфары, кофеина, кордиамина. Вдыхание кислорода может быть применено как до операции, так и во время нее. При запущенных ущемленных грыжах у пожилых и престарелых лиц с выраженной сердечно-сосудистой недостаточностью следует ограничить количество вводимой жидкости. Показано внутривенное вливание глюкозы (20 мл 40 % раствора). Тошнота и рвота диктуют необходимость введения желудочного зонда, чтобы обеспечить спокойное проведение операции и предохранить от попадания в трахею и бронхи пищевых масс, тем более что в некоторых случаях приходится прибегать к наркозу. При осложненных ущемленных грыжах еще до операции вводится внутримышечно пенициллин и стрептомицин. За 20—30 минут до отправки больного в операционную вводят подкожно морфин или омнопон. Ущемленная грыжа во время подготовки к операции может самостоятельно вправиться. В таких случаях требуется наблюдение, анализ анамнестических данных и клинической картины для решения вопроса о дальнейшей тактике хирурга. При выраженных перитонеальных явлениях приступают к лапаротомии для ревизии состояния ущемленных и самостоятельно вправившихся органов брюшной полости. При спокойной клинической картине больной остается в стационаре для последующей плановой операции. ОСОБЕННОСТИ ОПЕРАЦИЙ ПРИ УЩЕМЛЕННЫХ ГРЫЖАХ, ДЕТАЛИ ТЕХНИКИ И ПРЕДУПРЕЖДЕНИЕ ОСЛОЖНЕНИЙ 1. Первоочередной задачей хирурга при ущемленных грыжах является немедленная операция для устранения ущемления и выяснения вопроса о жизнеспособности ущемленных органов. Обезболивание производится в большинстве случаев по А. В. Вишневскому 0,25—0,5 % раствором новокаина. Вопрос о применении эфирно-кислородного наркоза решается в индивидуальном порядке. Особая осторожность должна быть проявлена при операции у пожилых. 2. Послойное рассечение тканей производят до апоневроза, затем выделяют грыжевой мешок с подходом к шейке его и ущемляющему кольцу. Вскрытие грыжевого мешка производят осторожно, с учетом непосредственного прилегания раздутых кишечных петель к его стенке. Только после вскрытия грыжевого мешка и определения состояния жизнеспособности ущемленных органов рассекают ущемляющее кольцо. 3. Выделение грыжевого мешка на всем протяжении у больных ослабленных и пожилых не является обязательным. Не рекомендуется выделять полностью грыжевой мешок при наличии рубцовых спаек его с окружающими тканями, особенно у пожилых больных, так как это потребует добавочного времени и будет сопровождаться излишней травмой. В этих случаях лучше ограничиться выделением и пересечением шейки мешка с высокой перевязкой ее (В. И. Разумовский). 4. Рассекая грыжевой мешок и выделяя его при паховых и бедренных грыжах, хирург должен исключить возможность скользящей грыжи и прилегания к мешку предпузырной клетчатки и мочевого пузыря. При вскрытии грыжевого мешка желательно собрать в пробирку «грыжевую воду» как для исследования, так и для сравнения характера ее с выпотом, содержащимся в брюшной полости. Это сравнение может дать указания на возможность ретроградного ущемления. 5. Ущемленные органы обследуют тщательно для выяснения их жизнеспособности. При отсутствии некротических изменений ущемленные петли кишок при помощи марлевой салфетки фиксируют, чтобы предупредить возможное соскальзывание их в брюшную полость после рассечения ущемляющего кольца. Рассечение ущемляющего кольца до вскрытия грыжевого мешка недопустимо, так как не обследованные ущемленные органы могут ускользнуть в брюшную полость, а обратное извлечение их является уже крайне затруднительным. 6. Ущемляющее кольцо рассекают под контролем зрения с наименьшей травмой. При рассечении ущемляющего кольца в случае бедренной грыжи разрез проводят медиально от шейки мешка, чтобы избежать ранения бедренной вены, прилегающей к латеральной стороне мешка. При пупочных грыжах ущемляющее кольцо рассекают в обе стороны в поперечном направлении. После рассечения кольца ущемленные органы постепенно выводят из брюшной полости для определения их полноценности. При невозможности свободного выведения ущемленных внутренностей операционную рану расширяют (герниолапаротомия) и при показаниях производят срединную лапаротомию. 7. Помимо явного некроза, наблюдаются участки ущемления, в которых нет ясных признаков начинающегося некроза, но наблюдается ослабление перистальтики, венозная гиперемия, долго сохраняющаяся, несмотря на орошение теплым физиологическим раствором. В этих случаях необходимо обследование брыжейки для определения пульсации ее сосудов и исключения тромбоза. Однако длительное размышление о жизнеспособности кишки нежелательно. Подозрительная петля должна быть резецирована, так как погружение ее в брюшную полость опасно. При осмотре выведенных петель кишок и брыжейки необходимо вводить в нее раствор новокаина для улучшения кровообращения и уменьшения болезненных ощущений, что полезно и при операциях, производимых под общим обезболиванием. При определении полноценности кишечных петель весьма важно помнить, что некроз кишки начинается со стороны слизистой оболочки. Со стороны же брюшинного покрова кишки значительные изменения появляются позже. При наличии на отдельных участках ущемленной кишки темноватых пятен в подсерозном слое следует думать о некротических изменениях в слизистой оболочке кишки и резецировать соответствующий участок кишечной петли. Особое внимание при осмотре ущемленных участков кишечника необходимо уделить странгуляционной борозде, на протяжении которой травма кишечной стенки выражена наиболее резко. Погружение странгуляционной борозды путем надвигания на нее прилегающих участков брюшинного покрова тонкой кишки с последующим наложением швов следует признать необоснованным и опасным, так как нередко наблюдаются серьезные осложнения — расхождение швов, перитонит, стриктуры кишки. Летальность при ушивании странгуляционной борозды достигает 15 % и выше (Б. А. Петров). Погружение в просвет кишки участка пристеночного ущемления далеко не безопасно, клиновидное иссечение омертвевшего участка не всегда гарантирует от дальнейшего развития некроза. Резекция приводящего отрезка кишки должна быть произведена на расстоянии 30—40 см от патологически измененного участка, резекция отводящего отрезка — на расстоянии 15—20 см. Такие пределы резекции на уровне несомненно хорошей пульсации сосудов брыжейки гарантируют наилучшее восстановление функции кишечника и предупреждают возможный некроз кишки на участках ее, ошибочно принятых во время операции за полноценные. После неоправданных экономных резекций нередко наступает длительный парез кишечника, приводящий к дистрофическим изменениям и нарушению кровообращения в стенке кишки. Эти изменения могут сами по себе вызвать несостоятельность анастомоза с последующим расхождением швов и перитонитом. При резекции кишки рекомендуется с целью дезинтоксикации опорожнять переполненный приводящий отрезок. После тщательного отграничения выведенного приводящего отрезка кишечной петли проводится удаление содержимого кишки при помощи отсасывающего аппарата или путем введения дренажной трубки. Участки введения иглы и дренажной трубки закрываются ранее наложенным кисетным швом. При пересечении тонкой кишки, как приводящего, так и отводящего концов, необходимо обратить внимание на состояние слизистой оболочки и, если она имеет темно-багровый цвет, расширить резекцию в стороны до пределов неизмененной слизистой оболочки. При омертвении сальника резекцию его необходимо производить отдельными участками, без образования массивной общей культи. Большая культя значительно деформирует сальник, при ней возможно соскальзывание лигатуры. В случае наличия на стенке десерозированных участков при несомненной жизнеспособности кишки последние надо ушить в поперечном направлении к оси кишки. Перитонизация этих участков необходима для профилактики возможных в дальнейшем сращений как с петлями кишок, так и с париетальной брюшиной. 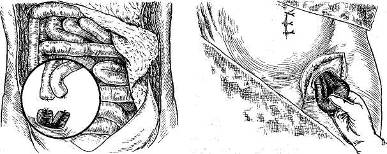 Рис. 14. Операция при ущемленной грыже, осложнившейся флегмоной грыжевого мешка (по С. В. Лобачеву и О. И. Виноградовой). о — первый этап операции: лапаротомия, наложение анастомоза; б — второй этап операции: удаление омертвевших кишечных петель через разрез по месту грыжевого выпячивания. При обширных десерозированных участках кишки ушивание нецелесообразно, и должен быть поставлен вопрос о резекции. При ущемленных грыжах, осложненных флегмоной, показана срединная лапаротомия. Ущемленные кишечные петли выключают. Накладывают анастомоз между приводящим и отводящим концами кишки (рис. 14, а). В брюшную полость вливают антибиотики (200 000—300 000 ЕД пенициллина и 0,25 г стрептомицина в 20 мл 0,25 % раствора новокаина) и вводят капиллярную резиновую трубочку для введения антибиотиков в послеоперационном периоде. Зашивают брюшную рану. Выключенную ущемленную петлю кишки удаляют через разрез над грыжевым выпячиванием (рис. 14, б). Герниотомную рану по показаниям тампонируют. При неосложненных ущемленных грыжах пластическое закрытие грыжевых ворот проводится по одному из наиболее простых способов. Под кожу вводят выпускник. Назначают антибиотики. ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД После операции по поводу ущемленной грыжи могут развиться осложнения, наблюдаемые при операции по поводу кишечной непроходимости. Интоксикация, перитонит осложняют течение послеоперационного периода, степень тяжести которого связана с длительностью ущемления, сроками госпитализации и операции, с возрастом больного и сопутствующими заболеваниями, главным образом сердечнососудистой системы и легких. При уходе за больным учитываются осложнения ущемленных грыж, выявленные при операции (омертвение кишечных петель, флегмона грыжевого мешка), оперативный подход (герниолапаротомия, лапаротомия) и способ закрытия раны (неполное зашивание, дренажи, тампонада), размеры произведенной резекции кишечника. После операции больному в постели придается полусидячее положение (функциональная кровать). Проводится наблюдение за состоянием сердечно-сосудистой системы, измеряется артериальное давление. Для борьбы с интоксикацией производится внутривенное капельное вливание физиологического раствора поваренной соли и 5 % раствора глюкозы. При заболеваниях сердечно-сосудистой системы введение жидкостей ограничивается до 500 мл. При назначении всех внутривенных и подкожных вливаний необходим индивидуальный подход с динамическим наблюдением за больным (профилактика перегрузки малого круга кровообращения). В первые дни после операции перед сном вводится морфин или пантопон (омнопон). Со 2-го дня обращается внимание на активные движения в постели и дыхательную гимнастику. После операции с резекцией кишки в первые 2—3 дня дается только жидкая пища. После отхождения газов больному разрешаются слизистые супы. Расширение диеты возможно при общем хорошем состоянии больного и полном отсутствии перитонеальных явлений и пареза кишечника. Через 2—3 недели больного переводят на общий стол. Если в первые дни после операции наблюдается паретическое состояние кишечника, сопровождающееся метеоризмом, показаны отсасывание желудочного содержимого через тонкий зонд и поясничная блокада по А. В. Вишневскому. Эти мероприятия снижают болевые ощущения, уменьшаютявления метеоризма и тем самым улучшают общее состояние больного. Наибольший процент летальности в течение первых 8 дней после операций по поводу ущемленных грыж у пожилых больных связан с легочными осложнениями. Раннее вставание, регулярная дыхательная гимнастика, оксигенотерапия и антибиотики способствуют нормализации дыхания. По данным Ю. В. Астрожникова (1962), на 130 оперированных больных с ущемленными грыжами в возрасте старше 50 лет летальность составила 4,6 %. В послеоперационном периоде особого внимания требуют оперированные больные пожилого и старого возраста. Из большого статистического материала Института скорой помощи имени Н. В. Склифосовского (1928—1956) видно , что летальность у больных с ущемленными грыжами до 60 лет составляет 2 % , в группе больных от 60 до 70 лет летальность возрастает до 11 % , а у лиц старше 70 лет доходит до 22,8 %. В послеоперационном периоде необходимо наблюдение за раной , чтобы при осложнении (нагноение, обширная гематома) своевременно частично или полностью раскрыть ее (особенно при осложненных грыжах). Кожные швы снимают на 7—8-й день, у детей — на 5—6-й. У пожилых больных снятие швов производится на 2—3 дня позднее. Выписка больного зависит от общего состояния, возраста, заживления раны. Больному, выписывающемуся из больницы, должна быть выдана расширенная справка о деталях произведенной операции (резекция кишечника, сальника, кишечный анастомоз, удаление червеобразного отростка). Эти данные значительно облегчат последующие осмотры больного. Летальность при ущемленных грыжах Поставленные 1-м пленумом хирургов РСФСР (1957) задачи в отношении организационных и лечебно-тактических мероприятий, касающихся ущемленных грыж, требуют для своего выполнения большой инициативы хирургов и руководителей отделов здравоохранения. Состояние лечебной помощи при ущемленных грыжах имеет тенденцию к прогрессивному улучшению, но все же результаты оперативного лечения ущемленных грыж оставляют желать лучшего. В начале XX века летальность при ущемленных грыжах, по данным Бондарева (1906), равнялась 23,5 %; после операций, сопровождавшихся резекцией кишки, наложением искусственного заднего прохода летальность достигала 83 %. По данным С. И. Спасокукоцкого (1908), послеоперационная летальность при ущемленных грыжах составляла 17,3 %. Н. И. Краковский на 1-м пленуме Всероссийского общества хирургов привел данные о летальности при ущемленных грыжах. По Ленинграду летальность в 1955 г. составляла 4,7 %, в 1956 г. —2,5 %. По данным Ленинградского института скорой помощи имени Ю. Ю. Джанелидзе, с 1945 по 1954 г. она не превышала 1,9 %. В 1955—1956 гг. летальность в Москве составляла 3,5 и 3,4 %, в Институте скорой помощи имени Н. В. Склифосовского за тот же период —1,8 %. Летальность при осложненных формах ущемленных грыж, по данным Л. И. Гарвина и Е. К. Реймерса (1957), возрастает до 12,3 %. Послеоперационная летальность при ущемленных грыжах белой линии составляет 1,5 %, при паховых —2,4 %, бедренных —3,7 % и пупочных —5,4 % (Б. А. Петров, 1957). Глава VII Рецидивы грыж брюшной стенки «. . .К сожалению, процент рецидивов после операций грыжесечения еще велик и анализ этого вопроса становится актуальным». «Все способы операций хороши, хирург должен владеть уменьем применять наиболее соответствующий именно этому случаю и тогда рецидивов будет мало». Рецидивные грыжи можно разделить на малые и большие по размерам грыжевого выпячивания, на вправимые, частично вправимые и полностью невправимые. Рецидивные грыжи могут сопровождаться трофическими изменениями кожи, лигатурными свищами — единичными и множественными (рис. 15). При плановых операциях грыж брюшной стенки у лиц среднего возраста причиной рецидивов обычно бывает либо неправильный выбор операции без учета хирургической анатомии и вида грыжи, либо, что наблюдается чаще, недостаточно тщательное выполнение деталей хирургической техники как в выделении грыжевого мешка, так и в пластическом закрытии грыжевых ворот. Имеет также значение соответствующая подготовка больного к операции, правильное проведение послеоперационного периода и трудоустройство после операции. Причинами рецидивов также являются нагноения, гематомы, инфильтраты, не переходящие в нагноение, но нарушающие процесс срастания тканей. Анализ причин нагноения операционной раны дает указания на вполне устранимые дефекты дооперационного периода, когда просматриваются гнойные очаги, расположенные вблизи паховой области (фурункулы, свищи заднего прохода, мокнущие экземы, воспаление крайней плоти — баланит, заболевания женских половых органов с гнойным отделяемым из влагалища); недооценивается возможность гематогенной инфекции из скрытых очагов (глотка, миндалины, зубы). 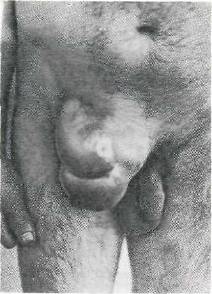 Рис. 15. Рецидивная паховая грыжа у больного 54 лет. Трофические изменении кожи, рубцовые втяжения. Развитию рецидивов способствуют сопутствующие заболевания: стриктуры мочеиспускательного канала, гипертрофия предстательной железы, хронический запор, бронхит, эмфизема. Рецидивы паховых грыж чаще наблюдаются у тучных больных с избыточно развитым подкожножировым слоем, так как сопротивляемость к инфекции подкожножировой клетчатки значительно снижена, а одновременная атрофия апоневроза и мышц отражается на устойчивости брюшной стенки после операции. Грыжевое выпячивание имеет утолщенный, рубцово измененный грыжевой мешок. Наличие сращений вышедших в грыжевой мешок органов между собой и со стенкой грыжевого мешка определяет полную или частичную невправимость рецидивной грыжи. Отдельную группу представляют рецидивные грыжи без грыжевого мешка с непосредственным прилеганием выпавших органов брюшной полости к подкожной клетчатке, коже, апоневрозу, мышцам. Такие рецидивные грыжи определяются как ложные, т. е. не имеющие грыжевого (брюшинного) мешка. При рецидивных грыжах (паховых и бедренных) в грыжевое выпячивание могут спускаться мочевой пузырь, слепая кишка, что значительно осложняет клиническую картину и операцию. Все эти данные должны учитываться при составлении плана операции. Основным требованием к повторной операции является восстановление по возможности нормальных соотношений анатомических слоев брюшной стенки с использованием всех тканей, располагающихся в окружности дефекта. Незначительные рубцовые изменения и атрофические процессы в тканях не должны служить противопоказанием к использованию их при пластике. Сшивание однородных тканей и при рецидивных грыжах должно являться основным правилом для обеспечения стойкого результата. Края отдельных слоев необходимо приводить в соприкосновение на достаточном протяжении, избегая избыточного натяжения. При рецидивных грыжах, располагающихся по белой линии, а также пупочных, надо стремиться накладывать швы раздельно на брюшину и апоневроз. Послойное тщательное разделение тканей при малых и средних по величине рецидивных грыжах в большинстве случаев позволяет закрыть грыжевые ворота аутопластическими методами. В последние годы и у нас, и за рубежом применяются аллопластические материалы, используемые и при повторных рецидивах. «Радикальная операция при рецидивах является исключительно трудной главой в хирургии» [3]. Эти операции должны производиться опытными хирургами, знакомыми с методами аутопластики, так как при отсутствии необходимой квалификации небольшая по объему рецидивная грыжа может превратиться в большую вентральную грыжу. Основным при рецидивных грыжах любой локализации является ранняя своевременная операция. При запущенных рецидивных грыжах в случае наличия значительно развитой подкожножировой клетчатки, а также патологических изменений со стороны сердечно-сосудистой системы и органов дыхания следует осторожно ставить показания к операции и ограничиться назначением бандажа. Глава VIII Консервативные способы лечения паховых грыж Инъекционный способ В конце XIX столетия для лечения паховых грыж, как косых, так и прямых, начал применяться консервативный инъекционный метод, имевший своей целью облитерацию грыжевого мешка. Данный способ получил достаточно широкое распространение в Америке и сопровождался рекламированием самых разнообразных склерозирующих средств. Инъекционный метод требовал весьма сложной и длительной подготовки, которая заключалась в предварительном ношении бандажа в течение 4—6 недель до инъекции склерозирующих веществ и 4—6 месяцев после проведения курса лечения. Инъецированию склерозирующих растворов предшествует введение новокаина. Инъекции (обычно семь) производились через день под апоневроз наружной косой мышцы, но не в полость мешка. У пожилых больных количество инъекций увеличивалось. По данным литературы, при применении инъекционного метода наблюдались тяжелые осложнения: явления местного перитонита, некроз семенного канатика, ранения артерий и вен[15]. Бандажи при грыжах передней брюшной стенки Хирургическое лечение грыж передней брюшной стенки на настоящем этапе развития хирургии является основным методом. Консервативные способы лечения грыж брюшной стенки рекомендуются лишь в редких случаях. Хотя бандажи и не излечивают грыжи, назначение их имеет свои показания, особенно в тех случаях, когда к радикальным операциям имеются явные противопоказания. Например, при рецидивных или послеоперационных грыжах, когда после осложненного нагноением послеоперационного периода вторая операция еще не показана из-за краткого срока, прошедшего после нагноения, а большое выпячивание весьма обременяет больного, можно рекомендовать носить временный бандаж. Бандажи неизбежны и при больших рецидивных послеоперационных грыжах, когда состояние тканей, преклонный возраст больного, нарушение функций сердечно-сосудистой системы и другие причины делают операцию явно противопоказанной. Назначение бандажа не может привести к излечению грыжи, но правильно подогнанный бандаж удерживает органы брюшной полости, не давая им спускаться в грыжевой мешок. Бандаж не должен причинять каких-либо неудобств, а производимое им давление должно быть равномерным. Ношение бандажа повышает трудоспособность, активность человека, страдающего грыжей. К ношению бандажа больной должен привыкнуть. Первая примерка бандажа не всегда приносит больному полное удовлетворение, поэтому целесообразно будет посоветовать ему постепенно ежедневно увеличивать время ношения бандажа. Обычно в течение 1—2 недель больной осваивает бандаж, привыкает к нему. При всех видах грыж бандаж следует надевать в положении лежа, непосредственно на обнаженное тело. При надевании на белье бандаж смещается, образующиеся складки беспокоят больного и вызывают раздражение кожи. Круглосуточно бандаж носить нельзя. Перед сном бандаж необходимо снять, обмыть тепловатой водой область грыжевого выпячивания, промежность, протереть поясничную область. При заболеваниях, связанных с повышением внутрибрюшного давления и значительным напряжением брюшной стенки (кашель, тошнота, рвота, затрудненное мочеиспускание), рекомендуется оставлять бандаж на ночь, снимая перед сном на несколько часов для отдыха и гигиенической обработки как области грыжевого выпячивания, так и самого бандажа. При ношении бандажа необходим регулярный уход за кожей в области грыжи и прилегающих к ней участков. Для улучшения кровоснабжения кожи полезно делать легкий массаж. Большого внимания требует уход за кожей в жаркое время года. Для уменьшения раздражения ее можно применять присыпку тальком, пудрой. При длительном ношении бандажа наблюдается атрофия мышц соответствующих областей. Постоянное давление бандажа вызывает вторичные изменения в тканях — развитие плотной соединительной ткани в клетчатке, образование утолщений в стенке грыжевого мешка, рубцовые изменения в шейке. В случае появления болей в грыжевом выпячивании при ношении бандажа необходимо снять его и при наличии болезненного выпячивания срочно показаться врачу. При ношении бандажа возможно ущемление грыжи. Больной должен быть осведомлен о признаках ущемления и о недопустимости вправления. При ношении бандажа при паховых грыжах наблюдается выпячивание кверху от бандажа, что указывает на прогрессирующее увеличение грыжевых ворот и неполноценность бандажа, уже не соответствующего своему назначению. Если бандаж надет правильно и пелот его хорошо прилежит к грыжевому кольцу, выпячивание не появляется. Бандажи при бедренных грыжах не всегда удовлетворяют больного, так как трудно обеспечить достаточно плотное прилегание пелота при движениях в тазобедренных суставах. Кроме того, он оказывает давление и на бедренные сосуды. Учитывая эти обстоятельства, а также большую склонность бедренных грыж к ущемлению, следует настойчиво рекомендовать раннюю операцию. При ношении двусторонних бандажей при паховых грыжах необходимо следить, чтобы задняя предохранительная подушечка располагалась в центре крестца. При пупочных грыжах, достигающих у женщин больших размеров, в случае противопоказаний к операции следует носить бандажи без пелотов, надеваемые также в положении лежа на спине. При грыжах белой линии, не достигающих больших размеров, показаний к ношению бандажа нет. При паховых грыжах бандаж может назначаться лишь в исключительных случаях, когда имеются противопоказания к хирургическому вмешательству. При пупочных грыжах применение бандажа с пелотом пользы не приносит, давление же пелота на пупочное кольцо приводит лишь к расширению его. При послеоперационных грыжах передней брюшной стенки до решения вопроса об операции показано ношение мягкого бандажа без пелота. Бандаж должен надеваться в положении лежа на спине. При больших выпячиваниях рекомендуется до наложения бандажа подкладывать под таз подушечку. Так же как и при других видах грыж, бандаж на ночь нужно снимать. После оперативных вмешательств по поводу послеоперационных грыж передней брюшной стенки, особенно больших по своим размерам и с применением аллопластики, мышечной пластики, рекомендуется ношение бандажа-пояса в течение первых 2—3 месяцев после операции. Глава IX Организационно-методические вопросы ОТПУСК И РЕЖИМ ТРУДА У БОЛЬНЫХ ПОСЛЕ ОПЕРАЦИЙ ПО ПОВОДУ ГРЫЖ БРЮШНОЙ СТЕНКИ Отпуск и режим труда после операций по поводу грыж брюшной стенки определяются характером хирургического вмешательства, общим состоянием больного, его возрастом и выполняемой работой. Перед выпиской из стационара больной должен быть подробно инструктирован о режиме труда и быта в первые месяцы после операции. Это обстоятельство весьма важно для предупреждения растяжения неокрепшего послеоперационного рубца. При значительном физическом напряжении нагрузка брюшного пресса на участках брюшной стенки соответственно месту операции и при снижении физиологического тонуса всей стенки живота после перенесенной операционной травмы, распределяясь неравномерно, подвергает неокрепший рубец чрезмерной нагрузке. Вследствие этого рубец растягивается, и заживление всех слоев брюшной стенки происходит в неблагоприятных для регенерации условиях. Такой растянутый неэластичный рубец в дальнейшем склонен к растяжению, что и является одной из причин ранних рецидивов в первые 6—10 месяцев после операции. В практической работе хирурга приняты нормы отпусков продолжительностью примерно от 1 до 2 месяцев и перевод на работу, не связанную с тяжелым физическим напряжением, на сроки от 2 до 6 месяцев в зависимости от рода работы и характера хирургического вмешательства. При небольших эпигастральных и малых пупочных грыжах лицам молодого и среднего возраста следует предоставлять отпуск после операции сроком от 2—3 до 4—5 недель в зависимости от характера работы. При грыжах эпигастральных и пупочных значительной величины у пожилых и особенно у тучных длительность отпуска по больничному листу определяется индивидуально и в среднем составляет 2—3 месяца. Трудоспособность этих больных зависит от характера их работы, и сроки пребывания на облегченной работе колеблются примерно от 2 до 6—8 месяцев. После операций по поводу косых паховых грыж у больных, занимавшихся физическим трудом, сроки отпуска составляют от 4 до 6 недель с последующим переводом на работу, не связанную с тяжелым физическим напряжением, на 1—2 месяца. После операций по поводу прямых паховых грыж в связи с большей склонностью их к рецидивированию сроки освобождения от работы должны быть продлены до 6 недель с последующим переводом на 2—3 месяца на работу, не связанную с тяжелым физическим напряжением. При операциях по поводу послеоперационных грыж в каждом случае, определяя сроки отпуска и трудоустройство, необходимо учитывать характер хирургического вмешательства, методику самой операции (размеры дефекта, обычная или рецидивная, или послеоперационная грыжа, вид пластического закрытия дефекта — ауто— или аллопластика), а также профессию больного. Сроки отпуска 2—3—4 месяца, перевод на облегченную работу — на сроки 6—10—12 месяцев. При больших реконструктивных операциях по поводу повторных рецидивов приходится в некоторых случаях ставить вопрос о переводе на временную инвалидность, что не является лучшим решением вопроса. ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ И САНИТАРНОЕ ПРОСВЕЩЕНИЕ Диспансеризация. Советское здравоохранение с первых дней своего существования заложило основы профилактики заболеваний. 3. П. Соловьев считал, что идея диспансеризации в последовательном ее развитии знаменует не что иное, как организованное, планомерное и глубоко проникающее воздействие на больного и условия его труда и жизни во всем их многообразии и совокупности. Это положение приобретает сейчас особое значение в борьбе за дальнейшее улучшение медицинской помощи, являясь залогом оздоровления населения и профилактики заболеваний. Постоянное врачебное наблюдение и всестороннее обследование больного помогают своевременному выявлению заболеваний. Диспансерный метод следует распространить на больных, страдающих грыжами брюшной стенки. Этот метод дает возможность: 1) активно выявлять ранние стадии развития грыж; 2) вести за больными наблюдение и своевременно, планово направлять их для хирургического лечения; 3) выявлять факторы внешней среды, влияющие на развитие наружных брюшных грыж; 4) на предприятиях своевременно определять режим труда для работников со слабой брюшной стенкой и грыжами; 5) заботиться о трудоустройстве больных, перенесших операцию грыжесечения. В 1952—1953 гг. Б. П. Кирилловым (Рязань) были собраны данные осмотра 4224 человек с целью выявления у них хирургических заболеваний. При этом у 132 первично осмотренных были обнаружены грыжи (90 % составляли грыжи паховые и белой линии), хирургическое лечение было показано у 58 %. В результате диспансеризации было начато плановое направление больных с грыжами на операцию. На основании опыта проведенной работы Б. П. Кириллов правильно определяет роль стационара, который должен осуществлять органическую связь с участковыми и цеховыми врачами и активно руководить необходимой организационной работой профилактического значения. Клиники, стационары областных и районных больниц должны распространить свое влияние на организацию диспансеризации больных с грыжами в поликлиниках, медико-санитарных частях при фабриках и заводах, на врачебных и фельдшерских участках в сельской местности. На V11 пленуме правления Общества хирургов УССР (Тернополь, 1960) обсуждались осложненные грыжи. Широкий обмен опытом лечения грыж, приведенный материал об осложнениях их, рецидивах, позднем направлении больных с грыжами для операции, значительном проценте ущемленных грыж показал, что перед хирургами стоят большие задачи в области не только улучшения методов операции, но и повышения качества организационной работы. В решениях пленума было подчеркнуто, что основным в предупреждении осложнений наружных брюшных грыж должен стать метод активного раннего выявления больных с начальными формами грыж, их диспансеризация и плановое своевременное хирургическое лечение. Особое наблюдение должно быть организовано за больными с невправимыми и часто ущемляющимися грыжами. Санитарное просвещение. Наряду с лечебной работой возрастает значение профилактики заболеваний. Расширяется повседневная санитарно-просветительная работа среди населения, на фабриках, заводах, предприятиях, среди учащихся. На 1-м пленуме Всероссийского общества хирургов (1957) обсуждалась программная тема «Ущемленные грыжи» и основным вопросом было дальнейшее улучшение результатов оперативного лечения грыж. Уделялось внимание и санитарно-просветительной работе, которая может и должна оказать влияние на раннюю обращаемость больных и увеличение количества плановых операций (М. С. Гудымчук, В. К. Сологуб, Л. И. Шестопалова, А. М. Эткина, Б. Е. Петерсон, Л. И. Казимиров, Б. П. Коннов). Можно наметить следующие пути распространения медицинских знаний среди населения, в том числе и всех необходимых сведений о грыжах брюшной стенки как часто встречающемся заболевании. 1. Санитарно-просветительная работа непосредственно в больницах и поликлиниках, в лекториях, на предприятиях, в университетах здоровья, в центральной, областной и районной печати. 2. Выступления руководителей хирургических отделений с отчетами о проведенной работе, о положительных сдвигах в оздоровлении населения и о заболеваниях, требующих большого внимания для устранения запущенных случаев. Помимо этого, могут быть темы целевого характера, в которых вопрос о грыжевой болезни будет являться основным: грыжи передней брюшной стенки, причины их развития и лечение; грыжи в детском возрасте; грыжи у пожилых; брюшная стенка и ее значение для правильной функции органов брюшной полости; грыжи брюшной стенки у женщин; профилактика грыж брюшной стенки; осложнения грыж и меры борьбы с ними. Проводимая хирургами плановая санитарно-просветительная работа по ознакомлению населения с различными хирургическими заболеваниями, в том числе с грыжами брюшной стенки, явится ценным вкладом в дело профилактики заболеваний. В каждую из этих лекций могут войти необходимые краткие сведения о грыжах, причинах их развития. Сведения о грыжах у детей помогут родителям узнать необходимые данные и своевременно показать ребенка врачу. В лекциях о проблеме долголетия, профилакгики заболеваний пожилого возраста лектор может привести ценные сведения о значении ослабления брюшной стенки как одной из причин увеличения брюшных грыж, об излишней полноте, отрицательно влияющей на все органы и системы нашего организма. Лектор должен указать, что выполненная в сроки ранняя операция легче протекает и лучше переносится, в результате чего уменьшается количество возможных осложнений грыж (ущемление) и повышается трудоспособность. ПОВЫШЕНИЕ КВАЛИФИКАЦИИ ВРАЧЕЙ В ВОПРОСАХ ГЕРНИОЛОГИИ «. . . несовершенный метод операции в опытных руках дает лучшие результаты, чем совершенный способ в руках несовершенных». В течение всего периода развития герниологии хирурги обращали внимание на детали операций, на осложнения во время них и в послеоперационном периоде, на отдаленные результаты. Объективный и обоснованный анализ причин, способствующий большому количеству рецидивов и разнообразных осложнений при всех видах грыж, показал исключительное значение опыта хирурга и его квалификации. В. И. Добротворский (1935) на основании своего большого опыта указывал, что для успешного оперирования грыж безусловно необходимо самое основательное знание нормальной и патологической хирургической анатомии, а также тех изменений, которые вносятся в анатомическую структуру области наличием грыжи. Одновременно автор обращал внимание на то, что операция грыжи — совсем не шаблонное вмешательство, и начинающими хирургами может производиться только при наличии постоянного компетентного руководства до той поры, пока молодой врач не усвоит основательно общих принципов операции и не приобретет опыта в ее главнейших моментах. Высказывания В. И. Добротворского остаются в силе и в настоящее время. СП. Федоров в одной из своих лекций обратил внимание слушателей на недооценку молодыми хирургами случаев повседневной хирургии: «Почти всякий молодой, начинающий хирург стремится как можно скорее начинать делать крупные операции … он часто с пренебрежением относится к небольшим операциям … Я обращаю ваше внимание на случаи повседневной хирургии, их вы должны оперировать в совершенстве». За последнее десятилетие значительно возрос интерес к дальнейшему повышению качества хирургических вмешательств во всех областях. На I Всероссийском съезде хирургов (Красноярск, 1957) Н. И. Краковский поставил принципиальные вопросы лечебно-тактического характера по программной теме «Ущемленные грыжи». К этим вопросам он относит опытность хирурга в экстренной хирургии, его умение выбрать наиболее правильную методику вмешательства, обеспечивающую его безопасность и радикальность, удачный выбор способа обезболивания, разумный радикализм при ущемленных грыжах, предупреждение рецидивов, правильное ведение послеоперационного периода. Д. Ф. Скрипниченко на VII пленуме правления Научного общества хирургов УССР подтверждает необходимость выполнения операций по поводу ущемленных грыж квалифицированными хирургами либо под их непосредственным руководством. Кунц, один из авторитетнейших в вопросах герниологии зарубежных хирургов, в ряде своих работ также подчеркивает значение опытности хирурга в исходе операций, производимых по поводу ущемленных грыж. А. И. Барышников (1960) на большом материале анализирует результаты операций, проведенных опытными хирургами и начинающими. У последних процент рецидивов достигал 14 по сравнению с 7—8 % у опытных хирургов. Все это ставит перед хирургами задачу дальнейшего улучшения подготовки хирургических кадров. Каждое хирургическое отделение должно быть школой повседневного повышения квалификации хирургов. Обращается внимание на усвоение анатомических деталей строения соответствующих областей со всеми элементами хирургической анатомии. Важны занятия в секционной, а при поступлении больных с атипичными и редкими видами грыж (скользящие грыжи, грыжи спигелиевой линии, интерстициальные, мочепузырные) рекомендуется специальное проведение занятий по уточнению отдельных анатомических деталей данной области. В связи с этим в каждом хирургическом отделении нужно иметь специальные пособия по топографической анатомии для необходимых справок и уточнения отдельных деталей операции. Исключительное значение имеет дооперационный детальный разбор больного с обсуждением плана операции, возможных затруднений при ней с проверкой знаний молодого хирурга по хирургической анатомии. Выполнение всех этих уже известных рекомендаций создает в практике работы хирургического отделения благоприятные условия для повседневного повышения квалификации и обмена опытом. Изучение отдаленных результатов операций по поводу грыж дает возможность объективного суждения о правильности выбора метода операции и своевременно предупреждает возможные ошибки в дальнейшем. Наряду с воспитательной работой и повышением квалификации хирурга-ординатора первостепенное значение имеет привлечение внимания к вопросам герниологии на лекциях и практических занятиях в клиниках медицинских институтов, а также в институтах усовершенствования врачей. При работе с кадрами необходимо обращать внимание и на соответствующую подготовку врачей общего профиля, врачей помощи на дому, врачей поликлиник в освоении ими всех основных принципов диагностики и тактики при острых заболеваниях органов брюшной полости, в том числе и при ущемленных грыжах. СПЕЦИАЛЬНАЯ ЧАСТЬ Глава X Грыжи белой линии живота (Hernia lineae albae, hernia epigastrica) AHATOMO-ТОПОГРАФИЧЕСКИЕ ДАННЫЕ Апоневротический участок передней брюшной стенки живота от мечевидного отростка до лонного сочленения, ограниченный внутренними краями прямых мышц живота, называется белой линией. Эта линия образуется перекрещивающимися сухожильными пучками шести широких мышц живота (трех с левой стороны и трех с правой) и по своему расположению соответствует срединной линии тела. Ширина белой линии выше пупка составляет 1—2 см, на уровне пупка от 2,4 до 3 см. У детей до 2 лет ширина белой линии на уровне пупка колеблется от 0,4 до 2,5—3 см. В верхнем участке белой линии наблюдаются узкие продолговатые щели, служащие воротами для выхода предбрюшинных жировиков. Над лобковым сочленением белая линия несколько расширяется, образуя особую связку — опору белой линии (adminiculum lineae albae), имеющую форму небольшого треугольника (рис. 16, а). 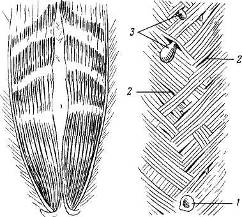 Рис. 16. а — белая линия живота (по А. А. Дешину); б — апоневротические щели белой линии — места выхода предбрюшинных липом и грыж: 1 — пупок; 2 — апоневротическая щель; 3 — предбрюшинная липома. По А. А. Дешину, белая линия бывает двух типов: 1) волокна, образующие белую линию, со стороны брюшной полости тесно прилегают друг к другу и задняя поверхность белой линии представляется ровной и гладкой; 2) волокна не прилегают плотно и на отдельных участках образуются различной величины промежутки, благодаря чему задняя поверхность белой линии имеет углубления, которые, постепенно увеличиваясь, превращаются в карманы, проникающие в толщу белой линии. Расширяясь, эти карманы превращаются в сквозные щели, через которые может выходить предбрюшинная липома или же дивертикул брюшины (рис. 16, б); последний, увеличиваясь, расширяет воронкообразное выпячивание брюшины, способствуя этим формированию в дальнейшем грыжевого мешка (рис. 17). По локализации грыжи белой линии разделяются на грыжи надчревные (hernia epigastrica), околопупочные (hernia paraumbilicalis) и подчревные (hernia hypogastrica).  Рис. 17. Схема развития грыж белой линии. а — предбрюшинная липома; б — начинающееся выпячивание брюшины; е — сформированный грыжевой мешок. Первый вид грыж наиболее распространен (81,5 %), второй наблюдается в 15,1 %, а третий — в 0,3 % случаев. Множественные грыжи белой линии встречаются в 3,1 % (Г. П. Иванникова). Грыжевые отверстия белой линии обычно имеют круглую или овальную форму, располагаясь в поперечном направлении. Белая линия, по данным Т. И. Русецкой (1960), в достаточной степени оснащена высокодифференцированным рецепторным аппаратом. В составе нервных стволов имеются как мякотные, так и безмякотные волокна. Предполагается, что эти рецепторы приспособлены к восприятию раздражений, связанных с натяжением коллагеновых пучков белой линии. Чаще всего носителями грыж белой линии являются мужчины в возрасте 25—45 лет. У мужчин грыжи белой линии наблюдаются в 94,4 %, у женщин — в 5,6 % случаев. У детей грыжи белой линии встречаются редко и обычно в старшем возрасте. Описаны наблюдения над грыжами белой линии у детей, располагающимися над пупочным кольцом. При первом осмотре они определяются как пупочные грыжи и только при тщательном ощупывании обнаруживается грыжевое выпячивание околопупочной (надпупочной) грыжи. Диаметр грыж белой линии от 1 до 10 см; грыжи больших размеров встречаются в настоящее время как исключение. Содержимым грыжевых мешков, располагающихся по белой линии, являются не только сальник, но и петли тонких кишок, реже толстые кишки, желчный пузырь, передняя стенка желудка. В грыжевые ворота, располагающиеся по белой линии над лобком, может выпячиваться мочевой пузырь или же дивертикулы его, что, однако, встречается весьма редко. КЛИНИКА И РАСПОЗНАВАНИЕ Клиническая картина грыж белой линии весьма разнообразна. Часто грыжи белой линии обнаруживаются только при общем осмотре, до которого больные не замечали выпячивания. По данным И. М. Тальмана, из 109 юношей, имевших грыжу белой линии, только 5 знали о ее существовании, а по данным А. П. Крымова (1950), из 88 обследованных с грыжами белой линии ни один не предъявлял каких-либо жалоб. Эти данные, надо полагать, относятся к так называемым предбрюшинным липомам, которые в практике обычно до операции трактуются как грыжи белой линии. Жалобы больных, страдающих грыжами белой линии, сводятся к болевым ощущениям в области выпячивания, усиливающимся при ощупывании и напряжении брюшного пресса. Больные отмечают также тошноту, отрыжку, изжогу, чувство давления в подложечной области. Эти разнообразные жалобы объединяются в так называемый диспепсический симптомокомплекс. Многообразие симптомов значительно затрудняет распознавание грыжи белой линии в условиях поликлиники, и больные нередко госпитализируются с предположительными диагнозами язвенной болезни желудка и двенадцатиперстной кишки, хронического гастрита, холецистита, аппендицита. Расположенные по белой линии липомы, фибролипомы, нейрофибромы могут симулировать истинные грыжи белой линии, однако в отличие от последних эти опухоли неболезненны и свободно приподнимаются в кожной складке, а для нейрофибром характерна множественность их. Плотные, бугристые выпячивания при эпигастральных грыжах могут быть метастатическими опухолями сальника. Об этом надо помнить при осмотре пожилых больных, а также лиц с пониженным питанием и ахлоргидрией. При обследовании больных область выпячивания необходимо ощупывать как при натуживании, так и при полностью расслабленной брюшной стенке. Обследование нужно проводить как в горизонтальном положении больного, так и стоя. Невправимость выпячивания еще не дает оснований говорить о наличии невправимого предбрюшинного жировика, так как может иметь место приращение к стенке грыжевого мешка сальника, что сопровождается болями, возникающими как самостоятельно, так и при изменении положения тела больного и натуживании. Предбрюшинные липомы небольших размеров могут иметь небольшую брюшинную воронку, развивающуюся позднее в грыжевой мешок, что сопровождается жалобами на боли в подложечной области, в подреберье. Эти боли могут быть связаны также с ущемлением узкой ножки предбрюшинной липомы. Разнообразие клинической картины требует большого внимания при обследовании больного с жалобами на боли в подложечной области, так как не может быть исключена так называемая скрытая грыжа белой линии живота. Этот вид грыжи П. Н. Напалков (1963) определяет как особую разновидность надчревной грыжи, при которой грыжевое выпячивание не прощупывается по передней поверхности белой линии, так как заходит в толщу апоневроза белой линии сзади, не проникая на переднюю стенку его. Из 77 больных, оперированных П. Н. Напалковым по поводу грыж белой линии, у 63 наблюдались явные грыжевые выпячивания в надпупочном отделе белой линии, а у 14 клиническая картина, анатомические данные и послеоперационные результаты давали возможность связать наблюдавшиеся клинические данные с наличием «скрытой» грыжи белой линии. Было также отмечено, что жировая ткань печеночно-пупочной связки проникала в щели белой линии. В практической деятельности хирурга распознавание грыж белой линии в большинстве случаев особых трудностей не представляет. Следует все же согласиться с А. П. Крымовым (1950), по мнению которого эти грыжи могут давать такую сложную клиническую картину, «что и опытный клиницист сбивается с толку». УЩЕМЛЕНИЕ ГРЫЖ БЕЛОЙ ЛИНИИ К общему числу всех ущемленных грыж брюшной стенки ущемленные грыжи белой линии, по данным С. В. Лобачева и О. И. Виноградовой (1957), наблюдались в 4,5 % случаев. Ущемление грыж белой линии наблюдается преимущественно у женщин, чаще пожилых и болеющих длительное время. В. Н. Зиновьева (1957) на 76 случаев ущемленных грыж различной локализации у детей наблюдала ущемление грыжи белой линии лишь один раз. Чаще ущемляется сальник, реже — тонкая кишка, поперечноободочная, еще реже — желудок, желчный пузырь, круглая связка печени. Ущемленные грыжи белой линии могут иметь значительные размеры. В. С. Маят (1947) оперировал по поводу ущемления желудка и поперечноободочной кишки больную 59 лет, у которой грыжевое выпячивание имело размеры головы ребенка и свешивалось в виде мешковидной опухоли. Ущемление желудка в грыже белой линии наблюдали также В. А. Жмур (1934), Н. И. Атясов (1955), Н. Е. Повстяной (1956). Описаны и более редкие случаи ущемления печени (И. В. Старцев, 1955; Б. И. Штейнфельд, 1958). Н. М. Желваков (1961) приводит случай аппендицита в ущемленной грыже белой линии у женщины 69 лет, поступившей с жалобами на сильные схваткообразные боли ниже пупка. Грыжевое выпячивание размером 8x6 см было невправимым, плотным, резко болезненным. После рассечения кожи выделился густой гной с каловым запахом. В грыжевом мешке обнаружены сальник и конец гангренозно измененного отростка. Произведена аппендэктомия. Больная выздоровела. Ущемление грыж белой линии сопровождается общими признаками, характерными для ущемления различных видов грыж брюшной стенки. Наблюдения В. А. Пиганьева (1957) показывают, что обращаемость больных с ущемленными грыжами белой линии бывает более ранней, чем при других ущемленных грыжах. Это объясняется резкой болезненностью в связи с узостью и малой податливостью грыжевых ворот. На возможность просмотра острых заболеваний органов брюшной полости при наличии грыжи белой линии с признаками ущемления указывает наблюдение Н. М. Света. Больная 76 лет была доставлена с диагнозом ущемленной грыжи белой линии суточной давности. На операции в грыжевом мешке обнаружен сальник, умеренное скопление серозной жидкости, принятой хирургом за «грыжевой экссудат». В послеоперационном периоде—явления разлитого перитонита; смерть через 36 часов. Данные секции: диффузный перитонит на почве перфоративной язвы желудка. Предложение В. В. Орнатского (1952) об обязательной ревизии желудка и двенадцатиперстной кишки при каждой операции по поводу грыж белой линии является необоснованным. Важнее тщательно обследовать больных с грыжами белой линии живота, проанализировать клиническую картину с использованием всех возможных способов диагностики, не забывая рентгенологического исследования, после чего весьма обдуманно решить вопрос о расширении оперативного вмешательства. ОПЕРАЦИИ ПРИ ГРЫЖАХ БЕЛОЙ ЛИНИИ В связи с величиной грыжевого выпячивания и соответственными анатомическими изменениями белой линии оперативные методы и объем их будут меняться в сторону большей или меньшей сложности, чтобы в случае необходимости обеспечить различными конструктивными способами сохранение основных функций брюшного пресса и способствовать наилучшим отдаленным результатам. Грыжи белой линии на всех участках ее можно разделить на три группы: первая — грыжи белой линии, малые по размерам, а также предбрюшинные липомы, при которых показана операция; вторая — грыжи больших размеров без диастаза прямых мышц живота; третья — грыжи белой линии с определяющимся диастазом прямых мышц живота. Дополнительно к этим группам можно выделить и множественные грыжи белой линии. Обезболивание проводится по А. В. Вишневскому. По намеченной линии разреза производится инъекция новокаина для образования «дермального желвака», вслед за которым идет пропитывание подкожной клетчатки. Пройдя разрезом через жировую клетчатку до апоневроза, дальнейшую препаровку необходимо производить только после введения раствора новокаина под апоневроз (переднюю стенку влагалища прямой мышцы живота). Дополнительно вводится раствор новокаина выше и ниже грыжевых ворот, который охватывает шейку грыжевого мешка и продвигается дальше в предбрюшинную клетчатку. При малых грыжах без диастаза прямых мышц операция не является сложной и проходит по обычному плану — послойный разрез, рассечение апоневроза, выделение грыжевого мешка и вскрытие его, перевязка шейки, отсечение мешка, погружение культи под апоневроз и закрытие дефекта с дубликатурой апоневроза. Если диагноз грыжи белой линии во время операции не подтверждается и хирург обнаруживает типичную предбрюшинную липому, вмешательство продолжают так же, как и при грыже белой линии. Необходимо тщательно выделить ножку липомы и, захватив ее двумя пинцетами, рассечь, чтобы убедиться в отсутствии хотя бы и незначительного выпячивания брюшины. Далее перевязывают ножку липомы и после отсечения ее накладывают кетгутовые швы на предбрюшинную клетчатку и шелковые — на края рассеченного апоневроза. При малых грыжах применяются как продольный (срединный), так и поперечный разрезы. После срединных разрезов по белой линии имеется наклонность к растяжению послеоперационных рубцов под влиянием тяги косых и поперечных мышц, что может в дальнейшем способствовать развитию послеоперационных грыж. Поэтому целесообразнее завершать такие операции дубликатурой апоневроза. При малых грыжах кожный разрез можно провести продольно, а далее — разрез апоневроза поперечно. При множественных грыжах белой линии продольный разрез облегчает одновременный подход к нескольким грыжам (предбрюшинным липомам). При средних и больших грыжах белой линии поперечный разрез обоснован и анатомически, и физиологически, так как дает возможность более свободно наложить швы без особого натяжения и надежно удвоить брюшную стенку с использованием тканей в области операционного разреза. После тщательной отсепаровки апоневроза у грыжевых ворот последний рассекают в поперечном направлении. Поперечный разрез также соответствует и длиннику щели в апоневрозе (грыжевым воротам), который чаще бывает также поперечно расположенным. Рассечение апоневроза в стороны удобно провести на подведенном под края разреза желобоватом зонде или зонде Кохера. Грыжевой мешок захватывают двумя мягкими зажимами и рассекают у дна его. После осмотра полости производят прошивание шейки мешка и перевязку ее у основания. При продольном разрезе наиболее простым и легко выполнимым является принцип операции по К. М. Сапежко, при котором апоневротические пласты (края разреза) накладываются один на другой (как запахиваются полы сюртука). При этом один край рассеченного апоневроза подшивают к брюшной поверхности другого края, после чего второй край (борт) накладывают и подшивают поверх первого, образуя удвоение стенки живота в области грыжевых ворот (сюртучный шов по Сапежко). Недостатком этого способа, прежде весьма распространенного, является интерпозиция брюшины между двумя листками апоневроза, что в известной степени мешает хорошему срастанию. В настоящее время сохранен принцип «сюртучного шва» по Сапежко, причем удваивается лишь апоневроз. Лучшие результаты дает закрытие дефекта в поперечном направлении с использованием принципа «сюртучного шва» по Сапежко, что одновременно с Мейо предложил П. И. Дьяконов. На VIII съезде российских хирургов Ф. Ф. Юргин сообщил, что в Басманной больнице (Москва) по этому способу оперировали с 1895 г. Метод поперечного удвоения при грыжах белой линии и пупочных, впервые примененный и разработанный отечественными хирургами, следует называть операцией Дьяконова—Мейо—Сапежко. При сочетании грыжи белой линии с диастазом прямых мышц заранее обсуждается план операции. При диастазе, выраженном по всей длине белой линии, вопрос о целесообразности одновременной операции грыжи и диастаза решается индивидуально. Наиболее целесообразным разрезом является срединный как обеспечивающий наилучший подход к диастазу на всем его протяжении. Из наиболее простых можно рекомендовать операцию А. В. Мартынова (см. главу «Диастазы прямых мышц живота»). Грыжи сухожильных перемычек прямых мышц живота Сухожильные перемычки располагаются на протяжении прямых мышц в количестве 3—4. Две верхние перемычки расположены выше пупка, третья — на уровне его и четвертая (непостоянная) — ниже пупка. Сухожильные перемычки занимают всю ширину прямой мышцы и сращены с передней стенкой влагалища. По задней же поверхности прямой мышцы сухожильные перемычки отделяются от влагалища мышцы рыхлой соединительной тканью. Грыжевые выпячивания развиваются на участках соединения белой линии с сухожильными перемычками прямой мышцы, располагаясь латеральнее белой линии и пупка. Л. М. Аминев наблюдал больного с грыжей сухожильной перемычки левой прямой мышцы живота; небольшое выпячивание вправлялось и снова появлялось при натуживании на расстоянии 5,5 см выше пупка и на 4 см влево от средней линии. При осмотре больного в положении лежа и при активном поднимании головы и плечевого пояса сухожильные перемычки и грыжевые выпячивания хорошо прощупываются. Клиническая картина грыж сухожильных перемычек сходна с таковой при грыжах белой линии. Операции при грыжах сухожильных перемычек проводятся так же, как и при грыжах белой линии; предпочтителен поперечный разрез. Глава XI Грыжи мечевидного отростка (Hernia processus xyphoidei, hernia xyphoidea) АНАТОМИЧЕСКИЕ ДАННЫЕ Возникновение грыж мечевидного отростка находится в связи с дефектами его развития. Наблюдается расщепление мечевидного отростка, образование в нем одного или нескольких отверстий различной величины. Отверстия в мечевидном отростке имеют обычно незначительную величину и плотные края. Мечевидный отросток долго остается хрящевым и окостенение его в отличие от других костей скелета может наступать к 30 годам и позднее. Костное соединение мечевидного отростка с телом грудины наступает также после 30 лет. Помимо расщепления мечевидного отростка, наблюдается и врожденное расщепление грудины, образование в нижнем отделе ее отверстий. Конец мечевидного отростка может быть изогнут вперед и выпячивать кожу или изогнутость его направлена кзади. Эти варианты следует учитывать при ощупывании подложечной области. Брюшина достаточно плотно прилегает к мечевидному отростку. Собственная фасция грудной клетки по передней поверхности отростка плотно соединена с надкостницей. Кожа в области мечевидного отростка малоподвижна и в складки не собирается. При наличии расщепления или отверстий в мечевидном отростке непосредственное прилегание его к печени и передней стенке желудка является определенным анатомическим препятствием для вхождения в брюшинный мешок подвижных органов брюшной полости. КЛИНИКА И РАСПОЗНАВАНИЕ Через расщелины и отверстия мечевидного отростка могут выпячиваться пред брюшинные липомы. Истинные грыжимечевидного отростка встречаются редко, поэтому наблюдение П. И. Тихова (1914) поучительно и в настоящее время. Больной 40 лет поступил с жалобами на постоянные боли «желудочно-кишечного характера». В области мечевидного отростка имелось выпячивание величиной с грецкий орех. При операции в мечевидном отростке было обнаружено отверстие до 2 см в диаметре и выпячивание брюшины. В грыжевом мешке находились сальник и жировой придаток поперечноободочной кишки, приросшие к стенке мешка. Так как брюшина плотно приросла к краям отверстия, было произведено иссечение нижнего отдела мечевидного отростка, выделение грыжевого мешка, перевязка его и отсечение. Больной выписан в хорошем состоянии. Три наблюдения над грыжами мечевидного отростка описал С. С. Кузьмин (1930). Р. И. Житнюк и И. С. Шемякин в 1962 г. опубликовали два случая предбрюшинных жировиков, выходящих через отверстия в мечевидном отростке. Жалобы больных сводились к тупым, ноющим болям в подложечной области. Сочетание предбрюшинных жировиков белой пинии и мечевидного отростка описал Т. Юсупов (1962). 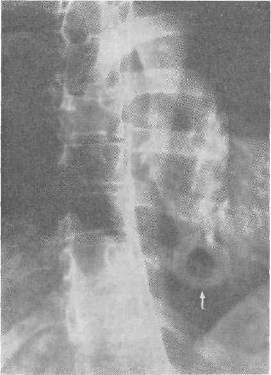 Рис. 18. Грыжа мечевидного отростка у больной 53 лет. У больного 26 лет появились боли в эпигастральной области и напряженные выпячивания по белой линии. Поставлен диагноз «ущемленная грыжа белой линии». При операции обнаружены 4 предбрюшинные липомы размерами от 0,3 до 0,8 см и, кроме того, липома, выходящая из отверстия в мечевидном отростке. Второе наблюдение касалось предбрюшинного жировика, выходящего в дефект мечевидного отростка диаметром 1 см. После перевязки предбрюшинного жировика и отсечения его мечевидный отросток был отсепарован у основания и резецирован по проксимальному краю дефекта. В случае обследования больных с жалобами на боли в подложечной области необходимо при собирании анамнеза уточнить локализацию и характер болевых ощущений и выявить участки наибольшей болезненности. Ощупывание мечевидного отростка значительно затрудняется при избыточно развитом подкожножировом слое. Рентгенография может выявить дефект в мечевидном отростке. В случае Т. Юсупова у женщины 53 лет на рентгенограмме отчетливо было видно отверстие в мечевидном отростке со склерозированными краями, диаметр отверстия 1 см (рис. 18). ОПЕРАЦИИ ПРИ ПРЕДБРЮШИННЫХ ЛИПОМАХ И ГРЫЖАХ МЕЧЕВИДНОГО ОТРОСТКА Разрез производится по средней линии, длина его от 6—S см. Начало разреза проводится на 2 см выше основания мечевидного отростка и ниже верхушки его на 2—3 см для обеспечения достаточного доступа к отростку, так как кожа в области мечевидного отростка малоподвижна и раздвигание краев ее затруднено. Для освобождения шейки грыжевого мешка или основания предбрюшинного жировика кусачками производят удаление мечевидного отростка, далее выясняют характер выпячивания. При наличии грыжевого мешка последний вскрывают, ревизуют полость его с последующей перевязкой шейки и отсечением мешка. Предбрюшинный жировик выделяют на всем протяжении, ножку его перевязывают. Рассеченные ткани послойно сшивают. Глава XII Диастазы прямых мышц живота (Diastasis mm. rectorum abdominis) «Расхождение прямых мышц живота само по себе не есть грыжа, так как при ней нет ни грыжевого отверстия, ни оформленного грыжевого мешка, однако сочетание расхождения с грыжей встречается часто». Расхождение прямых мышц живота развивается преимущественно в верхнем отделе белой линии, которая от мечевидного отростка до пупка имеет наибольшую ширину по сравнению с участком ее ниже пупка. Благоприятствуют расхождению прямых мышц живота врожденная слабость брюшной стенки, растяжение и истончение белой линии в связи с перенапряжением ее. Особо выделяются диастазы, развивающиеся одновременно с грыжами белой линии и большими пупочными, а также после операций, проведенных с рассечением белой линии в продольном направлении как выше пупка, так и ниже. КЛИНИКА И РАСПОЗНАВАНИЕ Размеры выпячивания при диастазе и края его хорошо определяются при осмотре больного в положении лежа. Приподнятие головы и туловища сопровождается характерным для диастаза выпячиванием, которое обычно не сопровождается болевыми ощущениями. При ощупывании хорошо определяются края влагалищ прямых мышц. При значительном расхождении прямых мышц живота одновременно наблюдаются и функциональные изменения всей брюшной стенки с ослаблением брюшного пресса, атрофическими процессами в мышцах, истончением апоневрозов. Нарушение внутрибрюшного равновесия сопровождается опущением органов брюшной полости, в связи с чем при значительном расхождении прямых мышц выявляется клиника спланхоптоза. Ширина расхождения прямых мышц больше выражена на середине расстояния между мечевидным отростком и пупком. В основном больные жалуются на боли в животе, диспепсические явления, ощущение тяжести в животе, метеоризм, запоры, затрудненную ходьбу. По данным Б. А. Баркова (1958), обследовавшего 81 больную с так называемыми чистыми диастазами без сопутствующих грыж белой линии, 54 больные предъявляли жалобы на отрыжку, изжогу, тошноту, рвоту, ощущения тяжести в животе, метеоризм, запоры. При рентгенологическом обследовании 150 больных с диастазами прямых мышц живота было обнаружено, что у 84,7 % желудок располагался на уровне гребешковой линии и ниже. Понижение кислотности желудочного сока наблюдалось у 56,2 % больных. В связи с отсутствием типичных грыжевых ворот при расхождении прямых мышц ущемления органов брюшной полости не наблюдается. ОПЕРАЦИИ ПРИ ДИАСТАЗЕ Показания к операции по поводу расхождения прямых мышц должны ставиться весьма ограниченно после всестороннего обследования больного и перспективной оценки ближайших и отдаленных результатов операции. Из операций, проводящихся без вскрытия влагалища прямых мышц, анатомически обоснована методика А. В. Мартынова. Эллипсовидным разрезом иссекают избыток кожи. Апоневроз наружной косой мышцы обнажают в обе стороны. На всем протяжении диастаза рассекают апоневроз на 1 см от края влагалища левой прямой мышцы живота и вскрывают брюшную полость. Образуются два неодинаковых брюшинно-апоневротических лоскута; края их захватывают несколькими зажимами, оттягивают в стороны. Края влагалищ прямых мышц выступают; начиная сверху, на края влагалищ накладывают ряд швов. Таким образом, прямые мышцы сближают до соприкосновения без вскрытия их влагалищ. Свободный край апоневроза у влагалища правой прямой мышцы накладывают спереди и пришивают на всем протяжении разреза к апоневрозу влагалища левой прямой мышцы (рис. 19). 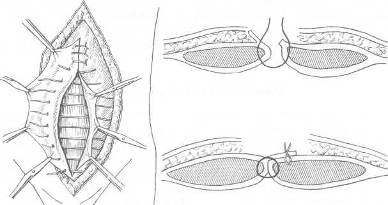 Рис. 19. Операция по А. В. Мартынову при расхождении прямых мышц живота. 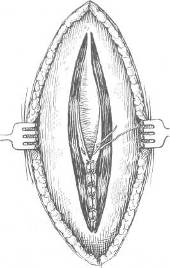 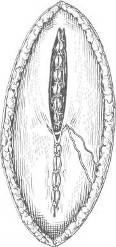 Рис. 20. Операция по Н. И. Напалкову при расхождении прямых мышц живота. 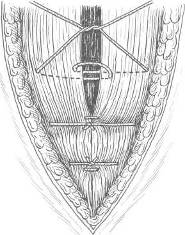 Рис. 21. Швы на апоневроз по Кунцу (Koontz). При диастазе прямых мышц применима операция Н. И. Напалкова без вскрытия брюшины со сшиванием в два этажа рассеченных краев влагалища прямых мышц живота (рис. 20). Целесообразно в некоторых случаях при диастазе применить метод наложения швов по Кунцу (1962), при котором тесно сближаются края растянутой белой линии и натяжение после операции распределяется равномерно (рис. 21). Глава XIII Пупочные грыжи (Hernia umbilicalis) ДАННЫЕ ЭМБРИОГЕНЕЗА И ХИРУРГИЧЕСКОЙ АНАТОМИИ В среднечревье выделяется пупочная область, имеющая отдельные слабые участки, в которых развиваются различные виды пупочных грыж. Образование пупка и отклонения от обычного строения его непосредственно связаны с неправильным, недостаточно полноценным развитием пупочной области, начиная с первых месяцев внутриутробной жизни. В период внутриутробной жизни плода основание отходящей пуповины является как бы естественным продолжением брюшной полости зародыша. На 2-м месяце кишечник представляет собой замкнутую трубку, значительная часть которой располагается в пупочном канатике в непосредственной близости к печени, которая также выходит за пределы брюшной полости, имеющей в этот период незначительные размеры и малую вместимость. Уже позднее, к 11—12-й неделе внутриутробной жизни, органы живота постепенно перемещаются в брюшную полость в связи с увеличением ее. На 6-м месяце формируется пупочное кольцо, которое постепенно уменьшается в своих размерах к рождению ребенка. При нормальном развитии плода ребенок рождается без дефектов брюшной стенки, и при отпадении пупочного канатика окончательно образуется пупок (urabiliculus) в виде втянутого рубца. По своему внешнему виду пупок может быть втянутым, плоским, выпяченным (А. А. Дешин). В пупке различают следующие участки: периферический кожный валик, являющийся границей подкожножирового слоя у пупка, пупочная борозда круглой или полукруглой формы, соответствующая линии спаяния кожи с пупочным кольцом, и кожная культя-сосок, связанная в своем образовании с отпадением пупка и его последующим рубцеванием. Кожа пупка плотна, малоподвижна, к ней прилежит пупочная фасция и брюшина (рис. 22). Пупочная фасция является частью fascia endoabdominalis. При нормальном развитии она плотна, волокна ее идут поперечно, переходя на заднюю стенку влагалища прямой мышцы живота. При слабом развитии фасции создаются условия, способствующие выпячиванию брюшины с последующим формированием грыжевого мешка. Выпячивание брюшины (дивертикул) может считаться предуготованным грыжевым мешком.  Рис. 22. Пупочная фасция почный канал, который ограничен (Richard). спереди задней поверхностью бе- 1 — пупочная вена; 2 — пупочная фасция; 3 — сальник ущемленный в пупочном отверстии; 4 — пупочная артерия; 5 — мочевой проток Со стороны брюшной полости в области пупка хорошо видны четыре соединительнотканных тяжа: заросшая пупочная вена, прилегающая к верхнему краю пупочного кольца, две заросшие пупочные артерии и заросший мочевой проток (urachus), прилегающие к нижнему краю пупочного кольца и срастающиеся с кожным пупочным рубцом. Между пупочной фасцией и белой линией живота располагается пупупочный канал, который отграничен спереди задней поверхностью белой линии живота, срединными краями прямых мышц живота, сзади передней поверхностью пупочной фасции. Передняя стенка пупочного канала имеет ширину до 3 см. Таким образом, в пупочном канале имеются две стенки — передняя и задняя, два отверстия — верхнее и нижнее, из которых первое чаще бывает облитерировано (рис. 23). По А. А. Дешину, в 27% случаев имеется пупочный канал без наличия пупочной грыжи. Грыжевое выпячивание, проходящее по этому каналу, определяется как пупочная косая грыжа. При прогрессирующей слабости брюшной стенки, при избыточном отложении жировой ткани стираются ранее выраженные анатомические границы и пупочный канал расширяется, превращаясь в типичное грыжевое кольцо прямого направления, определяя тем самым название грыжевого выпячивания — «прямая пупочная грыжа». Наблюдаются также случаи внезапного развития пупочных грыж, ранее не выявлявшихся, что объясняется наличием   Рис. 23. Брюшная стенка развивающегося плода и образование эмбриональных и пуповинных грыж (Patten). а: 1 — пупочная вена; 2 — «слабое место»; 3 — мочевой проток; 4 — мочевой пузырь; 5 — пупочные артерии. 6:1 — грыжа; 2 — пупочные артерии; 3 — мочевой пузырь; 4 — мочевой проток. в: 1 — пупочная вена; 2 — грыжа; 3 — пупок. пупочного канала. Для практической работы вполне целесообразно подразделить пупочные грыжи на следующие виды: 1) пупочные эмбриональные грыжи и грыжи пупочного канатика (пуповинные); 2) грыжи новорожденных; 3) грыжи детского возраста; 4) грыжи взрослых. Каждый из этих видов пупочных грыж имеет свои анатомические особенности, клинику и показания к оперативному лечению. В настоящее время показания к оперативному лечению эмбриональных и пуповинных грыж расширяются в связи с накопившимся опытом и большим вниманием к хирургии новорожденных. ЭМБРИОНАЛЬНЫЕ ПУПОЧНЫЕ ГРЫЖИ Эмбриональные пупочные грыжи возникают в раннем периоде развития зародыша, когда брюшная стенка недоразвита, а кишечник и печень располагаются вне брюшной полости, покрыты прозрачной оболочкой (амнион), вартоновым студнем и внутренней оболочкой, которая соответствует пристеночной брюшине. Фактически при данном виде грыжи имеется эвентрация органов брюшной полости при недоразвитии передней брюшной стенки, белой линии и часто в сочетании с расщеплением грудины и недоразвитием лобкового сочленения (рис. 24). Эти дефекты могут сочетаться с дефектами диафрагмы, эктопией сердца, эктопией мочевого пузыря. В связи с такими тяжелейшими пороками развития ребенок нежизнеспособен и хирургическое вмешательство является нецелесообразным. Диагностика пупочных эмбриональных грыж легка. Через просвечивающую прозрачную оболочку видны перисталь- тирующие петли кишок, печень, смещающаяся при дыхании. При крике ребенка выпячивание увеличивается. Оболочка, покрывающая внутренности, вышедшие в мешок эмбриональной грыжи, тонка и может легко разрываться при родовом акте или в первые часы жизни ребенка. Наблюдение над самопроизвольным разрывом оболочки эмбриональной грыжи приводит В. В. Гаврюшов (рис. 24, б). Все выпячивание, покрытое наружной оболочкой, прилегает к коже с образованием хорошо выраженного кожного валика. В течение первых суток прозрачная наружная оболочка начинает высыхать, сморщиваться, покрываться фибринозным налетом. Присоединяющаяся инфекция с последующим нагноением приводит к развитию перитонита, от которого ребенок и погибает, чаще на 3-й день жизни. Размеры грыжевых ворот при эмбриональных грыжах различны [4], грыжи обычно располагаются в над-пупочной области. Наблюдаются также выпячивания, которые у своего основания имеют некоторое сужение, соответствующее шейке данного грыжевого мешка. Пупочный канатик чаще располагается влево от грыжевого выпячивания, реже — на вершине его. Органы брюшной полости, располагающиеся в грыжевом мешке (печень, кишечник), могут иметь сращения между собой и со стенкой мешка. Печень нередко увеличена (застойные явления) или атрофична, наблюдается перешнуровка ее в виде песочных часов. Эмбриональные грыжи встречаются редко. М. С. Симанович (1958) сообщает о 2 случаях эмбриональных грыж на 7000 родов. Новорожденные с эмбриональными грыжами погибают от пневмонии, перитонита, сепсиса. Случаи выживания единичны. В. В. Гаврюшов (1962) приводит наблюдение над девочкой в возрасте 1 года 4 месяцев с зажившей самостоятельно эмбриональной грыжей (рис. 24, в).  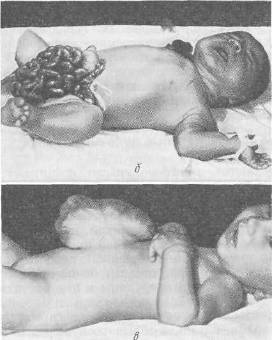 Рис. 24. а — эмбриональная пупочная грыжа; б — разрыв оболочек эмбриональной грыжи через 3 часа после рождения; в — эмбриональная (неоперированная) грын; а у девочки 1 года 4 месяцев (В. В. Гаврюшов). Операции при эмбриональных грыжах. Для обработки операционного поля рекомендуются 5 % настойка йода, протирание операционного поля спиртом, 5 % спиртовой раствор танина. С. Д. Терновский (1959) проводит операцию по следующему плану: удаление оболочки, покрывающей грыжевое выпячивание, вправление внутренностей и послойное зашивание брюшной стенки. Узловыми швами сшивают брюшину вместе с апоневрозом, а иногда и с краем мышц; второй ряд швов накладывают на кожу. При небольших грыжах операция удается легко и может быть произведена под местной анестезией. При больших выпадениях печени операция значительно усложняется, особенно в тех случаях, когда стенка мешка бывает плотно припаяна к печени. Разделение спаек вызывает значительное кровотечение и ведет к разрывам печени, не имеющей в этом месте капсулы, поэтому припаянный к печени участок рекомендуется оставить на ней и, смазав йодной настойкой, погрузить в брюшную полость. При операции в ранние сроки, пока отсутствует инфицирование, этот прием безопаснее, чем насильственное выделение оболочек. Для более удобного вправления внутренностей полезно бывает рассечь вверх и вниз отверстие дефекта брюшной стенки. При большом натяжении тканей апоневроза брюшных мышц дефект зашивают только в нижней части раны, а в верхней над печенью зашивают только кожу. Этим приемом значительно уменьшается внутрибрюшное давление и облегчается зашивание раны. При выпадении всей печени и кишечника практикуется частичное зашивание брюшной стенки: после вправления в брюшную полость кишечника и части печени невправленную часть ее оставляют в ране. Края раны брюшной стенки подшивают к печени отдельными швами. Этот прием защищает брюшную полость от инфекции. Лежащая в ране часть печени покрывается грануляционной тканью с последующим заживлением под повязкой. Мышечная пластика производится в более поздние сроки, и операция разделяется, таким образом, на два этапа. I Я. Коссаковский (Польша, 1949) производит разрез в пределах здоровой кожи у основания грыжевого выпячивания. При кровотечении, которое может быть при отделении оболочек, приросших к вышедшим органам, часть оболочки не удаляется. При вправлении внутренностей в брюшную полость рекомендуется приподнимать края кожного разреза, что облегчает постепенное введение их. Чтобы облегчить вправление вышедших внутренностей, на руку надевают нитяную перчатку. В случае невозможности стянуть края кожного разреза проводятся два боковых ослабляющих разреза, поверхности которых заживают путем последующего гранулирования. ГРЫЖИ ПУПОЧНОГО КАНАТИКА — ПУПОВИННАЯ, ЗАРОДЫШЕВАЯ (HERNIA FUNICULI UMBILICALIS, OMPHALOCELE) Пуповинные или зародышевые грыжи как дефект развития плода образуются после 3-го месяца внутриутробной жизни. При нормальном развитии в этом периоде брюшная стенка близка к своему оформлению, пупочный канатик и пупочное кольцо принимают анатомические соотношения, обеспечивающие нормальное развитие плода и полноценность его к моменту рождения. К 3 месяцам брюшина плода формируется как анатомический пласт, покрывая собой и область пупка; задержка же развития брюшины благоприятствует образованию грыжевого выпячивания. Покровы зародышевой грыжи имеют три слоя: амнион, вартонов студень и брюшину (рис. 25). Наружная оболочка грыжевого выпячивания переходит на пупочный канатик с образованием на месте перехода заметной борозды, которая наблюдается не во всех случаях. Грыжевое выпячивание может входить в пупочный канатик между сосудами, ниже их, а также располагаться справа или слева от них. 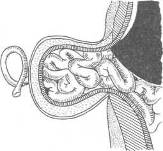 Рис. 25. Грыжа пупочногоканатика (Kossakowski). 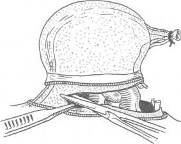 Рис. 26. Операция при эмбриональной грыже. Разрез кожи на расстоянии нескольких миллиметров от мешка, перевязка пупочных артерий и пупочной вены (Duhamel). Грыжевые ворота обычно имеют круглую форму. Пупочный канатик за пределами грыжевого выпячивания имеет свой обычный вид. Грыжевое выпячивание у своего основания может иметь суженную шейку, и пупочное отверстие является грыжевыми воротами. Увеличение грыжевого выпячивания происходит при крике ребенка. При грыжах канатика, так же как и при эмбриональных, наступает мацерация наружной оболочки, сморщивание ее с постепенным отторжением отдельных участков. Возможен и разрыв оболочек выпячивания с выпадением брюшных внутренностей и последующим развитием перитонита. По данным П. И. Тихова, одна грыжа пупочного канатика встречается на 3000—5000 родов. Консервативное лечение не дает результатов и единственное обоснованное мероприятие — срочное оперативное вмешательство в первые часы после рождения; в более поздние сроки исходы операции неблагоприятны. Н. В. Шварц (1935) предлагал при грыжах пупочного канатика больших размеров отказаться от операции и применять консервативное лечение, чтобы получить заживление дефекта брюшной стенки путем рубцевания. Несмотря на то, что в литературе имеются сведения о единичных случаях самостоятельного излечения эмбриональных грыж и грыж пупочного канатика (зародышевых), в данный период развития хирургии нельзя говорить о консервативном лечении как методе, и мнение С. Д. Терновского (1959) о том, чтозащита консервативного метода является «направлением неправильным», вполне обосновано. Показания и противопоказания к операциям при эмбриональных грыжах и грыжах пупочного канатика в каждом случае должны ставиться с учетом общего состояния новорожденного и сопутствующих дефектов развития. Значительный дефект брюшной стенки, исключающий возможность закрытия брюшной раны, недоразвитие диафрагмы, выстояние в дефект стенки сердца, недоношенность новорожденного являются противопоказаниями к операции. При показаниях к операции необходимо быстрое вмешательство в ближайшие часы после рождения ребенка. Перед операцией матери сообщают о состоянии ребенка и показаниях к операции, которая является единственным мероприятием, могущим устранить врожденный дефект. Новорожденного по предложению Я. Коссаковского укладывают на специально подготовленную крестообразную пластину, конечности фиксируют мягкими бинтами. Операция при грыжах пупочного канатика производится из овального разреза, окружающего основание грыжевого выпячивания. Далее разделяют послойно ткани, вскрывают грыжевой мешок, разделяют имеющиеся спайки. Если при отделении оболочек, приросших к вышедшим органам, возникает кровотечение, часть оболочек можно не удалять. Перевязывают пупочную вену и артерии; брюшину и апоневроз ушивают по возможности раздельно (рис. 26). При введении органов в брюшную полость рекомендуется приподнимать края кожного разреза. При невозможности стянуть края кожного разреза производятся два боковых ослабляющих разреза, поверхности которых заживают путем гранулирования (Я. Коссаковский). ПУПОЧНЫЕ ГРЫЖИ НОВОРОЖДЕННЫХ После рождения ребенка в пупочных сосудах прекращается кровообращение, перевязанная пуповина начинает высыхать и на 5—6-й день отпадает, оставляя кожный рубец, наличие которого на грыжевом выпячивании отличает пупочную грыжу новорожденного от грыжи пупочного канатика. При нормальном развитии ребенка пупочное кольцо закрывается самостоятельно, и условия для образования пупочной грыжи отсутствуют. Остающиеся к рождению ребенка щелевидные или кольцевидные дефекты пупка могут самостоятельно закрыться в первые годы жизни. Развитие пупочных грыж наблюдается чаще в течение первых 2 месяцев и реже в возрасте от 3 до 12 месяцев. Пуповинные грыжи новорожденных обычно не подлежат оперативному вмешательству, а требуют наблюдения в детской консультации. При истончении кожи пупка, увеличении размеров выпячивания необходимо ставить вопрос об операции. Ущемление грыж новорожденных наблюдается редко, тем не менее родители ребенка должны быть осведомлены о возможности ущемления и необходимости в таких случаях срочного вмешательства. Операция проводится по методике, применяемой обычно у взрослых, — с поперечным разрезом, отсепарированием грыжевого мешка от пупка, рассечением апоневроза также в поперечном направлении и удвоением его по Дьяконову— Мейо—Сапежко. Обычно достаточно наложения 2—3 швов для подведения края апоневроза с целью удвоения его и 2—3 швов для подшивания верхнего края. ПУПОЧНЫЕ ГРЫЖИ ДЕТСКОГО ВОЗРАСТА Пупочные грыжи у детей составляют, по данным Н. В. Шварца (1935), 12—15 % к общему количеству грыж, по С. Я. Долецкому —3,8 %. Чаще они наблюдаются у девочек, развиваются преимущественно до 10-летнего возраста, обычно имеют незначительную величину и только в исключительных случаях достигают больших размеров. В развитии пупочных грыж имеет значение неполноценное прикрытие пупочной фасцией пупочного кольца с образованием слабого участка, предрасположенного к выпячиванию брюшины. Развитие пупочных грыж при недоношенности, гипотрофии, рахите связано с последующим ослаблением брюшной стенки в целом и пупочной области в частности. Различные заболевания детского возраста, связанные с повышением внутрибрюшного давления при кашле, натуживании, коклюше, бронхопневмонии, фимозе, дизентерии, запорах, способствуют расширению пупочного кольца, и начальная степень выпячивания брюшины увеличивается, образуя грыжевой мешок с воротами на уровне малоподатливых к расширению плотных краев пупочного кольца. В грыжевой мешок пупочных грыж у детей чаще входят сальник и тонкий кишечник. Ущемление пупочных грыж у детей встречается редко, тем не менее необходимо тщательное наблюдение за ребенком при заболеваниях, связанных с повышением внутрибрюшного давления, и особое внимание к поведению ребенка и жалобам его на боли в животе, которые могут быть связаны с метеоризмом, различными нарушениями функций кишечника, а также сращением сальника с грыжевым мешком, что у детей наблюдается весьма редко. При жалобах на боли в животе и в области пупочной грыжи нельзя забывать и о возможности развития аппендицита, клиническая картина которого не всегда бывает ясной. Наблюдения требуют дети, предъявляющие жалобы на коликообразные боли в животе; при жалобах на боли всегда необходимо осматривать пупочное кольцо, ощупывать его и при наличии изолированной болезненности проводить повторные осмотры. Пупочное кольцо обычно хорошо прощупывается, и в положении лежа определяются гладкие края его. Одновременно с расширением пупочного кольца наблюдается некоторое расхождение прямых мышц живота. Это расхождение хорошо определяется в горизонтальном положении при поднимании головы и туловища, когда прямые мышцы живота сокращаются, оформляя края расхождения и выпячивание. При правильном развитии ребенка пупочное отверстие обычно к 2—3 годам постепенно уменьшается в размерах и тем самым устраняются возможности дальнейшего выпячивания — грыжевого мешка. В этом возрасте оперативное лечение применяется редко и показано только при наличии прогрессирующего увеличения выпячивания или ущемления. Выжидательная тактика является обоснованной. Применение бандажей при пупочных грыжах с механическим прижатием пупочного кольца ранее считалось вполне целесообразным мероприятием. В дальнейшем наблюдения показали, что длительное ношение бандажа ведет к атрофии тканей в области пупочного кольца. Бандаж легко сползает, вызывает раздражение кожи. С. Д. Терновский считает применение бандажей при пупочных грыжах не только ненужным, но даже вредным. При малых пупочных грыжах целесообразно сближать кожу в области пупочного кольца полосками липкого пластыря, что обеспечивает равномерное давление на область пупка. Наложенные полоски липкого пластыря не должны переходить за переднюю подмышечную линию. Повязку из липкого пластыря можно не менять более недели. Ребенка можно купать, не снимая повязки. Для укрепления брюшного пресса рекомендуется гимнастика. У детей старше 4—5 лет применять липкопластырную повязку нецелесообразно, так как закрытие пупочного кольца в этом возрасте наблюдается редко. Операции при пупочных грыжах у детей С. Д. Терновский (1959) обращает внимание на необходимость в каждом случае выяснить показания к операции и не расширять их, даже при простых операциях у маленьких детей, особенно до 2 лет. Пупочные грыжи у детей обычно не достигают больших размеров, что облегчает операцию, которая производится преимущественно под эфирным наркозом. При небольших пупочных грыжах целесообразен способ Лексера (Lexer). Проводят продольный или овальный разрез кожи, обнажают грыжевой мешок и выделяют шейку. После вскрытия мешка и осмотра его полости прошивают шейку у основания и перевязывают ее на обе стороны. После погружения культи накладывают кисетный шелковый шов на апоневроз белой линии. Рекомендованное Лексером наложение проволочного шва в настоящее время не применяется.  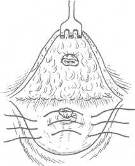 Рис. 27. Операция при пупочной грыже (Spitzy). Наиболее распространенным и простым способом является операция Шпици (Spitzy), при которой кожный разрез в виде полукруга проводится у основания грыжевого выпячивания снизу. Отсепаровывают кожу с подкожной клетчаткой, выделяют шейку грыжевого мешка (рис. 27, а), а дно мешка остается спаянным с кожей пупка (рис. 27, б). После осмотра мешка шейку его прошивают шелковым или кетгутовым швом, который завязывают на обе стороны. Часть дна грыжевого мешка, прилегающего к коже пупка, иссекают. На края апоневроза накладывают узловые шелковые швы (3—4), после чего зашивают кожу. При этой операции пупок остается, что имеет косметическое значение. Для восстановления кожной втянутости пупка можно наложить 2—3 тонких шва на оставшийся участок отсеченного грыжевого мешка с фиксацией их к апоневрозу белой линии. При достаточной ширине белой линии у более взрослых детей операцию можно дополнить удвоением апоневроза по Дьяконову—Мейо—Сапежко. ПУПОЧНАЯ ГРЫЖА У ВЗРОСЛЫХ (HERNIA UMBILICALIS ADULTORUM) Пупочная грыжа у взрослых встречается в 2—3 % всех наружных грыж живота. Развитие пупочных грыж чаще наблюдается у женщин (около 80 %) в возрасте старше 40 лет. Образование пупочных грыж у взрослых находится в связи с врожденными дефектами развития пупочной области. При неблагоприятных условиях пупочное кольцо расширяется; ткани, окружающие его, атрофируются; устойчивость кольца к внутрибрюшному давлению снижается. Ожирение, повторные беременности, протекающие без соблюдения необходимого режима, пренебрежение физическими упражнениями, гимнастикой предрасполагают к прогрессирующему увеличению грыжевого выпячивания, особенно у тучных, у которых оно нередко достигает весьма большой величины (рис. 28). Содержимым грыжевых мешков пупочных грыж у взрослых чаще всего бывают сальник, тонкие кишки, реже — поперечноободочная кишка, желудок, слепая кишка с червеобразным отростком, желчный пузырь. И в настоящее время наблюдаются случаи запущенных пупочных грыж со сращениями вышедших в грыжевой мешок органов брюшной полости между собой и со стенкой грыжевого мешка, что сопровождается полной или частичной невправимостыо грыжевого содержимого (рис. 29). Характерно также развитие в полости грыжевого мешка отдельных изолированных камер (многокамерные грыжевые мешки) с полной возможностью ущемления содержимого, чаще сальника, непосредственно в одной из камер. Атония кишечника значительно осложняет симптоматику пупочных грыж. Ущемление пупочных грыж у взрослых, по данным Института скорой помощи имени Н. В. Склифосовского, наблюдается в 5,4 % случаев, по материалам 1-го пленума Всероссийского общества хирургов (1957) — от 4,6 до 6,7 %. Распознавание ущемленных пупочных грыж может представить значительные затруднения при невправимых грыжах в сочетании с острыми заболеваниями органов брюшной полости, особенно сопровождающихся перитонеальными явлениями. При этих заболеваниях грыжевое выпячивание может увеличиваться в размерах в связи с повышением внутрибрюшного давления и скоплением воспалительного выпота в полости грыжевого мешка. Сопутствующие же диспепсические явления еще больше увеличивают трудность дифференциального диагноза. 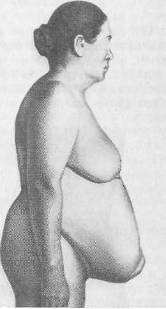 Рис. 28. Больная с пупочной грыжей и отвисающим животом. 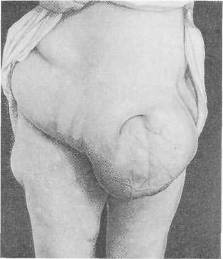 Рис. 29. Больная с большой невправимой пупочной грыжей. Операции при пупочных грыжах у взрослых Обезболивание. При операциях по поводу больших пупочных грыж, особенно у женщин с избыточно развитым жировым слоем, необходима хорошая, полноценная анестезия, которую можно обеспечить методом А. В. Вишневского. Еще до обезболивания отмечают на животе поперечно расположенный овал, в центре которого располагается грыжевое выпячивание; размеры овала определяются не только величиной грыжи, но и необходимостью иссечения избыточного количества кожи и подкожной клетчатки для устранения отвисания живота. Анестезию можно начинать одновременно с двух сторон — от хирурга и от ассистента. По линии предполагаемого разреза проводят тугую инфильтрацию во всю толщу до апоневроза (рис. 30, а). После рассечения кожи и подкожножирового слоя обнажают апоневроз, под который вводят раствор новокаина по методу ползучего инфильтрата. Далее дополнительно делают несколько инъекций под приподнятый инфильтратом апоневроз на некотором расстоянии от грыжевого кольца. Под грыжевой мешок с отсепарованной кожей и подкожной клетчаткой вводят раствор новокаина, который окружает шейку грыжевого мешка и проникает в предбрюшинную клетчатку (рис. 30, б). 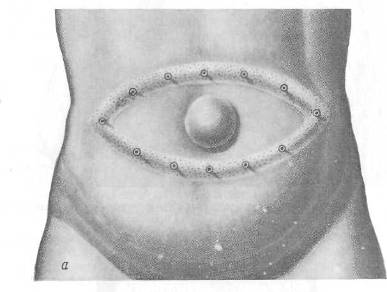 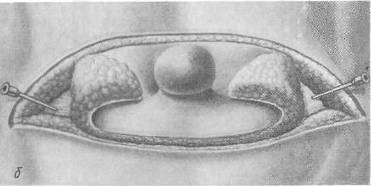 Рис. 30. Анестезия при операции по поводу пупочной грыжи по А. В. Вишневскому. а — инфильтрация кожи и подкожной клетчатки по линии предполагаемого разреза для иссечения избытка кожи и жирового слоя; 6 — разрез кожи по намеченному эллипсису. При очень больших пупочных грыжах, чаще невправимых, возникают показания к применению наркоза. Выбор способа операции зависит от величины выпячивания, давности грыжи и наличия сращений вышедших органов между собой и со стенкой грыжевого мешка. Учитывается также и сопутствующее большим грыжам расхождение прямых мышц живота. 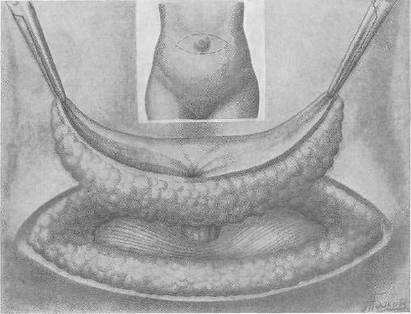 Рис. 31. Операция при пупочной грыже. Разрез кожи и отсепаровы-вание кожного лоскута. При больших пупочных грыжах у взрослых, часто невправимых, оперативное вмешательство может быть очень сложным, так как грыжевой мешок нередко состоит из нескольких полостей (камер) с многочисленными сращениями со стенкой грыжевого мешка (в одной или нескольких камерах) сальника и кишечных петель. Очерчивая эллипсоид отвесным разрезом до апоневроза, не отделяя краев кожи, мобилизуют жировой пласт (передник) с углов разреза (рис. 31), а затем, отсепаровав апоневроз до хорошей его видимости, окаймляют скальпелем узкую полоску апоневроза у грыжевых ворот (рис. 32, а). Эта деталь имеет большое значение, облегчая дальнейшее выделение грыжевого мешка, так как обычно шейка его бывает сращена с краями грыжевых ворот. После того как грыжевой мешок у шейки окаймлен узкой апоневротической полоской, он легко приподнимается кверху вместе с кожей, пупком и жировым пластом (рис. 32, б). Затем, слегка отступив от края грыжевых ворот, вскрывают грыжевой мешок у шейки и, осторожно захватывая края брюшины зажимами, отсекают мешок циркулярно, оставляя часть мешка у шейки его, чтобы можно было без натяжения наложить швы на брюшину (рис. 32, е, 33, а). 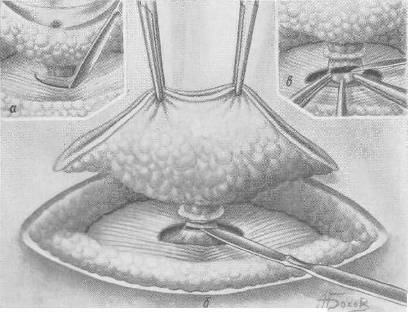 Рис. 32. Операция при пупочной грыже. Окаймляющий разрез у грыжевых ворот, отсечение грыжевого мешка.  Рис. 33. Операция при пупочной грыже. Наложение швов на апоневроз. Попутно в случае необходимости резецируют сальник отдельными прядками, тщательно лигируя культю его или же, лучше, прошивая ее. Сшивание поперечно рассеченного апоневроза на уровне грыжевых ворот по принципу «сюртучного шва» Сапежко призводится путем его удвоения. Первый ряд швов накладывают на нижний лоскут рассеченного апоневроза, несколько отступя от его края. Второй ряд П-образных швов накладывают, отступя на 1,5—2,5 см от линии первого и параллельно ему. Затем оба ряда швов (сначала первого, затем второго) проводят под верхний лоскут апоневроза (рис. 33, б). Сначала потягивают книзу нити нижнего ряда П-образных швов (рис. 33, в), что дает возможность надежно завязать верхний ряд швов, после чего без натяжения легко завязывают нижний ряд швов (рис. 34, а, б). Оставшийся свободным небольшой край верхнего лоскута подшивают отдельными кетгутовыми или тонкими шелковыми швами к нижнему лоскуту апоневроза (рис. 34, в). Приведенная методика операции отличается в деталях хирургической техники и способа наложения швов от распространенного способа удвоения апоневроза по Мейо (рис. 35). Здесь соблюдается принцип «сюртучного шва» Сапежко и поперечный разрез по Дьяконову, в связи с чем операцию эту следует называть операцией Дьяконова—Мейо—Сапежко. 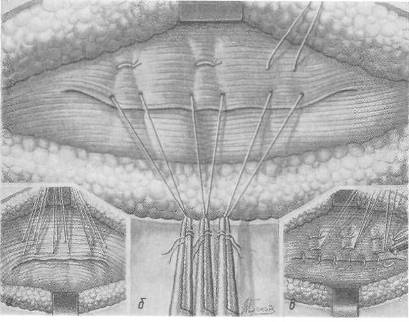 Рис. 34. Операция при пупочной грыже. Дубликатура апоневроза. 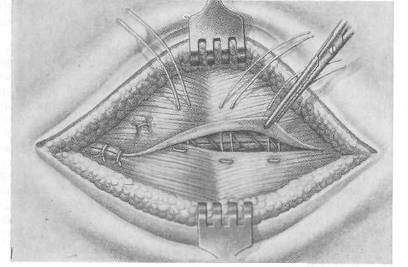 Рис. 35. Удвоение апоневроза при операции пупочной грыжи (Мауо). Рецидивы после операций пупочных грыж, по данным литературы, достигают 15—20 % при небольших грыжах и увеличиваются до 30—40 % при грыжах значительной величины, многокамерных, невправимых, требующих значительной реконструкции брюшной стенки. На нашем опыте операций по Дьяконову—Мейо—Сапежко с применением указанной методики и при педантичном проведении их рецидивов не наблюдалось. Операции при ущемленных пупочных грыжах Значительные трудности возникают при операции по поводу ущемленных пупочных грыж, особенно ранее невправимых. Разрез, проводимый непосредственно над грыжевым выпячиванием, может нарушить целость кишечных петель, сращенных со стенкой грыжевого мешка; кроме того, некротические изменения ущемленных органов превращают грыжевой мешок в опасный очаг инфекции. В этих случаях обосновано выделение грыжевого выпячивания полностью без предварительного вскрытия грыжевого мешка. Эта методика была предложена И. И. Грековым в 1923 г. У основания грыжевого выпячивания проводят круговой разрез, проникающий в брюшную полость вне ущемляющего кольца; грыжевое выпячивание удаляют полностью; резекция кишки производится вне брюшной полости; опасность внесения инфекции из грыжевого мешка в брюшную полость практически исключена. Операция завершается пластическим закрытием грыжевых ворот. Хирург должен до операции определить показания к удалению «блоком» (en bloc) ущемленной грыжи, учитывая, что при вскрытии грыжевого мешка можно встретиться с тяжелейшими осложнениями ущемленной грыжи (омертвение кишечных петель, каловая флегмона). Летальность после операций по поводу ущемленных пупочных грыж высока: по данным Института скорой помощи имени Н. В. Склифосовского, в 1928—1940 гг. она равнялась 14 % в 1941—1956 гг. снизилась до 6,1 % (С. В. Лобачев и О. И. Виноградова, 1958). Летальность по РСФСР за 1956 г. составила 5,4 % (Б. А. Петров). Высокая летальность объясняется поздним хирургическим вмешательством в сочетании с сопутствующими заболеваниями сердечно-сосудистой системы и легких и последствиями ущемления, которое необходимо приравнивать к тяжелой острой кишечной непроходимости (ацидоз, гипохлоремия, гипопротеинемия). ВЫБОР СПОСОБА, ДЕТАЛИ ХИРУРГИЧЕСКОЙ ТЕХНИКИ И ПРЕДУПРЕЖДЕНИЕ ОПАСНОСТЕЙ ПРИ ЭПИГАСТРАЛЬНЫХ И ПУПОЧНЫХ ГРЫЖАХ: БЛИЖАЙШИЙ ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД 1. Небольшие грыжи белой линии и пупка лучше оперировать под местным обезболиванием. Большие пупочные грыжи, особенно с многокамерными большими грыжевыми мешками, нередко невправимыми, целесообразнее оперировать под наркозом, что улучшит условия для спокойного, асептичного оперирования и надежной пластики. 2. При небольших эпигастральных грыжах после поперечного рассечения кожи и подкожной клетчатки следует тщательный гемостаз, выделение грыжевого мешка (предбрюшинной липомы) до четкой видимости грыжевых ворот и апоневроза в их окружности. 3. Грыжевые ворота (отверстие в апоневрозе) следует расширить путем рассечения апоневроза в поперечном направлении на небольшом протяжении в обе стороны. Лучше это рассечение провести над желобоватым зондом Кохера, которым края кольца (отверстия в апоневрозе) слегка приподнимаются. 4. Грыжевой мешок (или предбрюшинную липому) следует выделить до шейки, прошить, завязать на обе стороны и отсечь. Надо соблюдать особую осторожность, если предбрюшинная липома не имеет выраженной шейки или если нет уверенности, что среди жировой клетчатки не скрывается небольшая брюшинная воронка (грыжевой мешок). 5. До закрытия дефекта следует небольшим марлевым шариком (тупфером), зажатым в кровоостанавливающий зажим, отделить клетчатку у культи грыжевого мешка от апоневроза с задней его поверхности, что даст возможность более легко наложить швы на апоневроз для надежного закрытия грыжевых ворот. 6. Закрывать грыжевые ворота лучше всего путем удвоения апоневроза при помощи 2—3 П-образных швов (см. рис. 35). Прошивать апоневроз следует на глаз под защитой шпателя или зонда Кохера, подведенного под апоневроз над брюшиной. 7. При больших эпигастральных грыжах закрытие грыжевых ворот производится посредством двух рядов П-образных швов («сюртучный шов» по Сапежко). 8. Для прочного сращения важно, чтобы дубликатура апоневроза обеспечила прилегание обеих створок его по всей поверхности сшиваемых листков. Для этой цели следует завязывать верхние швы при максимальном натяжении наложенных, но еще не завязанных швов нижнего ряда (рис. 34, б), а затем, подтянув вверх завязанные П-образные швы, сделать «оторочку» свободного края тонким кетгутом (или шелком № 3), как показано на рис. 34, в. 9. В угол зашитой раны следует ввести тонкий дренаж или резиновую полоску, а поверх повязки наложить завернутый в полотенце плоский мешочек с песком (что надо сделать тотчас после снятия больного с операционного стола). После удаления дренажа (на 2-й день после операции) целесообразно также на 2—3 часа положить мешочек с песком. Эти несложные меры гарантируют в значительной степени от послеоперационных гематом и сером. 10. При малых пупочных грыжах у подростков и молодых больных лучше всего пользоваться поперечным полуэллипсоидным разрезом Мейо, очерчивающим пупок снизу, а затем отсепаровать его вместе с очерченным лоскутом кверху. В дальнейшем техника операции такая же, как и при эпигастральных грыжах. После закрытия грыжевых ворот целесообразно 1—2 кетгутовыми (или тонкими шелковыми) швами на тонкой изогнутой режущей игле прошить изнутри кожу у пупка и фиксировать его к сшитому апоневрозу строго по средней линии; таким образом пупок займет свое прежнее место. 11. При больших пупочных грыжах после отсепаровки апоневроза следует иссечь пупочное кольцо, очертив его скальпелем узкой полоской (см. рис. 32). Эта деталь в технике операции упрощает дальнейший ход операции, так как отпадает необходимость выделять грыжевой мешок от спаек в окружности шейки мешка у пупочного кольца. Эти спайки нередко встречаются при больших пупочных грыжах у тучных женщин. 12. При дальнейшем круговом (циркулярном) рассечении грыжевого мешка у шейки необходимо соблюдать крайнюю осторожность, чтобы не поранить стенку кишки или не повредить сосуды в сращенных прядях сальника. Полезно в таких случаях проводить рассечение грыжевого мешка под защитой подведенного под брюшину зонда Кохера или другого инструмента. 13. При резекции сращенного с грыжевым мешком сальника следует надежно лигировать после рассечения его между двумя зажимами центральные культи сальника, не оставляя их слишком короткими. Сальник лучше лигировать не слишком толстыми прядями. 14. При не очень широкой шейке грыжевого мешка можно прошить и лигировать ее на обе стороны; при широкой шейке лучше наложить обычный непрерывный шов на брюшину. 15. После закрытия грыжевых ворот надо ввести две длинные дренажные трубки в оба угла зашитой кожной раны, а затем положить на область операционной раны плоский мешочек с песком. Поверх повязки полезно наложить две широкие полосы липкого пластыря, уходящие в обе стороны на поясничную область. 16. После операции небольших эпигастральных и малых пупочных грыж больные могут вставать с постели на 2—3-й день. При больших грыжах белой линии и пупочных, при которых хирургическое вмешательство бывает более обширным, а само закрытие грыжевых ворот — более сложным, больные могут быть активными в постели со 2-го дня, а вставать можно разрешать с 6—8—10-го дня в соответствии с общим состоянием больного. Перед вставанием полезно обшить полотенцем живот (особенно у тучных больных), либо забинтовать его эластическим бинтом. Глава XIV Грыжи полулунной (спигелиевой) линии ХИРУРГИЧЕСКАЯ АНАТОМИЯ И ПАТОГЕНЕЗ Грыжевые выпячивания при грыжах полулунной линии развиваются по линии, соединяющей пупок с передней верхней остью подвздошной кости в непосредственной близости к наружному краю влагалища прямой мышцы живота (рис. 36). С. Л. Колюбакиным (1922) были проведены анатомические исследования данного участка как «слабого» места апоневроза поперечной мышцы живота в области разветвления a. epigastrica inferior на уровне полулунной линии и в области анастомозов a. thoracica interna (PNA) и a. epigastrica inferior. Исследования показали, что a. epigastrica inferior располагается под боковым краем прямой мышцы живота и ветви ее проходят в щели апоневроза поперечной мышцы по полулунной линии на месте пересечения с линией, проведенной между обеими передними верхними остями подвздошных костей. Размеры этих щелей, но данным С. Л. Колюбакина, равны 3—18 мм и наблюдались у 40 % исследованных им трупов. Грыжевые ворота обычно имеют овальную или круглую форму и в некоторых случаях люгут достигать значительной величины. Анатомические исследования В. И. Ларина (1940) показали, что наибольшее количество щелей и отверстий находится не у полулунной линии, а у наружного края полукружной линии— linea arcuata (PNA)1. Поэтому В. И. Ларин склонен считать эти щели местом выхода грыж, называемых грыжами полукружной линии. Непосредственная анатомическая близость полукружной линии к полулунной дает возможность сохранить термин «грыжа полулунной (спигелиевой) линии» в повседневной практике. 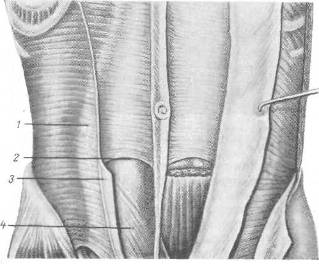 Рис. 36. Хирургическая анатомия полулунной (спигелиевой) линии (по В. II. Воробьеву и Р. Д. Синельникову). 1 — linea serailunaris; 2 — linea semicircularis; 3 — vagina m. recti abdominis (переднийлисток); 4 — fascia transversals. Грыжи полулунной линии по своему анатомическому расположению могут быть разделены на три разновидности соответственно анатомическим слоям брюшной стенки: 1) грыжи, располагающиеся подкожно; 2) грыжи интерстициаль-ные, при которых выпячивание располагается между внутренней косой мышцей и апоневрозом; 3) грыжи, располагающиеся предбрюшинно (проперитонеально). От грыжевого мешка иногда отходят дивертикулы, которые располагаются между отдельными слоями данного анатомического участка. В патогенезе грыж полулунной линии предбрюшннные липомы имеют значение, аналогичное предбрюшинным липомам белой линии живота. С. Л. Колюбакин наблюдал при операции по поводу грыжи пелулунной линии щель, через которую рядом с ветвью a. epigastrica inferior выходила предбрюшинная липома величиной с голубиное яйцо; при потягивании ее появлялась брюшина. Величина грыж полулунной линии различна: от едва заметного выпячивания до величины головы ребенка. Содержимым грыжевых мешков чаще бывают сальник, тонкая кишка и как исключение желчный пузырь (Т. С. Сихарулидзе). 1 Linea semicircularis (BNA). КЛИНИКА И РАСПОЗНАВАНИЕ Грыжи полулунной линии встречаются редко, обычно на одной стороне, реже — с обеих, и достигают иногда значительной величины (рис. 37). На 1008 операций грыж различной локализации И. А. Петухов один раз наблюдал грыжу полулунной линии. И. И. Булынин описал один случай грыжи полулунной линии на 716 операций по поводу грыж. 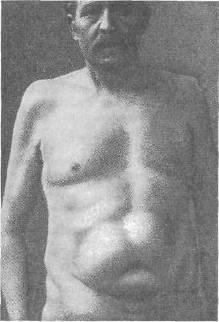 Рис. 37. Двусторонняя грыжа спигелиевой линии (Wullstein). Грыжи полулунной линии наблюдаются чаще у женщин. По сводным данным Т. Юсупова (1962), среди 45 больных с грыжами полулунной линии было 29 женщин. В клинике, руководимой B.C. Маятом, находилось 6 женщин с грыжами полулунной линии. Грыжи эти встречаются чаще в пожилом возрасте. Распознать грыжу полулунной линии при малой ее величине нелегко. Еще более затруднено распознавание при значительной тучности больных. Надо полагать, что грыжи эти встречаются чаще, но распознаются редко, и прежде всего потому, что о них не всегда помнят. Трудности в распознавании зависят также и от анатомического нахождения грыжевого выпячивания, располагающегося интерстициально. Анамнестические данные указывают на периодически появляющиеся выпячивания между пупком и передней верхней остью подвздошной кости. Болевые ощущения уменьшаются при горизонтальном положении больного, увеличиваются при ощупывании. Отмечается также усиление болевых ощущений к концу дня и при длительном напряжении брюшного пресса. При осмотре больных необходимо обращать внимание на болезненность в типичном для грыжи полулунной линии анатомическом участке (Л. А. Одес). А. Л. Стуккей и Г. Д. Лучко с 1951 по 1961 г. оперировали по поводу грыж полулунной линии 19 больных (7 мужчин и 12 женщин) в возрасте от 26 до 57 лет. Лишь трое из них поступили с предположительным диагнозом «грыжа спигелиевой линии», остальные же поступали с диагнозами аппендицита, печеночной или почечной колики, истерии. Приводим наше наблюдение. Больной 78 лет с 1957 г. жалуется на периодические боли в животе, не связанные с приемом пищи. В 1960 г. продолжает жаловаться на боли в левой половине живота. Диагноз поликлиники: «хронический колит». В 1960 г. больной обратился с жалобами на болезненное выпячивание в левой половине живота, которое появилось за 4 часа до осмотра. Тошноты и рвоты нет. При осмотре в положении стоя определяется округлой формы плотное болезненное выпячивание размером 3x4 см, располагающееся по линии, соединяющей пупок с передней верхней остыо подвздошной кости ira расстоянии 12 см от пупка и 6 см от ости. После того как больной лег, выпячивание самостоятельно вправилось и болевые ощущения полностью прошли. При пальпации определяется незначительное углубление — ямка в области вправившегося грыжевого выпячивания. Диагноз — грыжа полулунной линии. Больной оставлен под наблюдением. Ущемление грыж полулунной линии наблюдается в 40 — 70 % случаев. Частота ущемлений объясняется узостью щелевидных грыжевых ворот и малоподатливыми краями их. Наблюдение над двусторонней грыжей полулунной линии у женщины 50 лет с ущемлением грыжи слева приводит Я. П. Меломед (1959), ущемленная грыжа имела диаметр 8 см, в грыжевом мешке — сигмовидная кишка, тонкая кишка, сальник. ОПЕРАЦИИ ПРИ ГРЫЖАХ ПОЛУЛУННОЙ ЛИНИИ Применяются различные разрезы: косой (В. И. Ларин, В. Я. Мачан), параректальный (Н. И. Трутень, С. Л. Колю-бакин), поперечный (Т. С. Сихарулидзе). Наиболее выгодным с анатомической точки зрения является косой параректальный разрез, при котором щадятся нервы передней брюшной стенки и их ветви, что имеет исключительное значение для отдаленных результатов операции. При грыжевых выпячиваниях, плохо прощупывающихся и малых по своим размерам, особенно при значительно выраженной жировой клетчатке, рекомендуется до операции намечать локализацию грыжевого выпячивания, что облегчит операцию, проводимую под местной анестезией. При ущемленных грыжах рассечение апоневроза необходимо производить после захватывания стенки грыжевого мешка и рассечения его с осмотром ущемленных органов. Рассечение апоневроза производится по направлению волокон его, что облегчает дальнейшее закрытие дефекта. При выделении грыжевого мешка необходимо иметь в виду непосредственное прилегание к грыжевым воротам и шейке мешка a. epigastrica inferior, пульсация которой может быть определена ощупыванием. Культю грыжевого мешка необходимо погрузить под поперечную фасцию и наложить на края ее швы для более надежного укрепления брюшной стенки на данном участке. Далее следует послойное наложение швов на мышцы и участки рассеченных апоневрозов. Апоневроз наружной косой мышцы, который обычно бывает несколько растянутым, целесообразно удвоить. Глава XV Невропатические и патологические грыжи В боковых отделах брюшной стенки иногда наблюдаются выпячивания грыжевидного типа, развивающиеся после паралича одной или нескольких мышц брюшной стенки. Этот вид грыжевидных выпячиваний носит название невропатических грыж (hernia neuropatica); последние наблюдаются редко и чаще развиваются у детей. Одной из причин образования их является порок развития брюшной стенки (недоразвитие мышц), паралич мышц брюшной стенки в результате перенесенного полиомиелита (рис. 38). Эти выпячивания брюшной стенки увеличиваются в размерах в положении стоя, при натуживании, кашле. При ощупывании брюшной стенки определяется «слабый» участок без типичных грыжевых ворот. Края слабого участка мягки, податливы, несколько стерты. Болевые ощущения, как правило, отсутствуют. При натуживании больные ощущают чувство неловкости. Отсутствие типичных признаков брюшной грыжи и четко выраженного грыжевого мешка дало повод применить к невропатическим грыжам термин «ложные грыжи» (pseudohernia). Невропатические грыжи к ущемлению не склонны. Вопрос об операции в каждом случае решается после всестороннего обсуждения показаний и противопоказаний к активному вмешательству с учетом выраженной атрофии мышц на значительном протяжении брюшной стенки и эффективности операции. 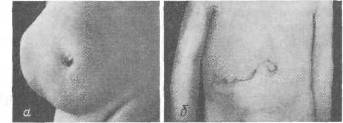 Рис. 38. Невропатическая грыжа у ребенка (W. Hecker). а — до операции; б — после операции Патологические грыжи (hernia pathologica). При патологических процессах брюшной стенки, сопровождающихся значительным ослаблением мышц и апоневрозов (или разрушением их), в различных отделах брюшной стенки развиваются грыжевидные выпячивания. Чаще всего устойчивость брюшной стенки нарушается при острых воспалительных процессах с последующим фиброзным перерождением мышц (натечники при туберкулезном спондилите, коксите). Ослабление брюшной стенки с последующим образованием грыжевых выпячиваний может наблюдаться также после гнойных процессов брюшной стенки, развившихся на почве острых заболеваний органов брюшной полости. Края дефекта (грыжевых ворот) являются неровными, плотными, малоподвижными. Кожные покровы обычно истончены, частью сращены с подлежащими тканями. Жалобы больных сводятся к болевым ощущениям в области выпячивания, в животе. Тактика хирурга определяется всей клинической картиной заболевания с индивидуальным подходом в каждом случае. Приводим наблюдение, касающееся патологической грыжи. 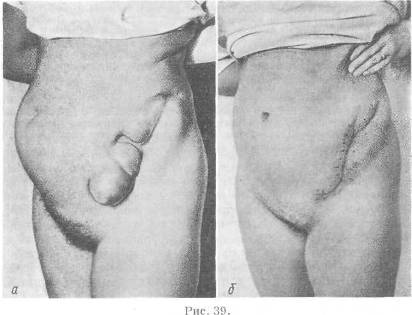 а — патологическая грыжа у женщины 59 лет; б — та же больная после операции. Больная Ч., 38 лет, поступила в 1962 г. с жалобами на большое выпячивание в области рубца в левой подвздошной области, мешающее выполнять какую-либо работу, носить одежду. В 1947 г. была оперирована по поводу забрюшинной флегмоны, осложнившей остеомиелит левой подвздошной кости. С 1950 г. в левой подвздошной области появилось выпячивание, постепенно увеличивающееся, особенно за последние 5 лет. При осмотре в положении стоя у крыла левой подвздошной кости определяется выпячивание полусферической формы, покрытое атрофированной, резко истонченной, пигментированной кожей. Выпячивание как бы свешивается вниз, при этом на глаз определяется нижняя и медиальная границы, менее четко — латеральная и верхняя (рис. 39, а). При натуживании грыжевое выпячивание увеличивается и четко контурируется верхний участок его, отделяющийся от нижнего рубцовой перетяжкой. При пальпации определяется дефект мышц в виде эллипса правильной формы размером 8x4 см. Края дефекта — медиальный и нижний — плотны, пальпируются в виде плотного вала. С латеральной стороны краем дефекта является гребень подвздошной кости, верхней границей его служит плотная перемычка шириной 1 см. Рентгенография выявила остеоартроз левого тазобедренного сустава с неполным анкилозом. Рентгеноскопия кишечника: принятый накануне и в 6 часов утра в день осмотра барий выполняет терминальный отдел подвздошной кишки, расположенный в правой половине брюшной полости. Восходящая, поперечноободочная, нисходящая и сигмовидная кишки расположены вне грыжевого мешка. Отмечаются следы бария в петлях тонкой кишки, выполняющих грыжевой мешок. Операция под эфирно-кислородным наркозом. Окаймляющий разрез в левой подвздошной области, иссечение послеоперационного рубца. Обнаружен дефект брюшной стенки размером 8x4 см, большой, плотный грыжевой мешок размером 12x6 см. Выделение мешка из рубцово измененных тканей. Содержимое мешка — петли тонких кишок — легко вправлены в брюшную полость. Мешок ушит у основания, не отсечен и использован для закрытия грыжевых ворот путем подшивания его к краям дефекта. Отсепарованные мышечно-апоневротические края дефекта подшиты к надкостнице подвздошной кости, что обеспечило прочное закрытие грыжевых ворот (рис. 39, б). Дальнейшее наблюдение в течение года показало хорошие результаты операции. Глава XVI Паховые грыжи «Из грыж наибольший интерес для врача представляет паховая, как потому, что она наичаще встречается, так и потому, что коренная операция при ней представляет некоторые технические особенности, вызвавшие к жизни целые десятки, более или менее сложных, более или менее достигающих цели способов». АНАТОМО-ТОПОГРАФИЧЕСКИЕ ДАННЫЕ Паховая область имеет форму прямоугольного треугольника. Нижней границей является паховая связка, верхней — линия, соединяющая передние верхние ости подвздошных костей, внутренней — боковой край прямой мышцы живота (рис. 40). Слои паховой области: кожа, подкожная клетчатка, поверхностная фасция, глубокая фасция (фасция Томпсона), апоневроз наружной косой мышцы, внутренняя косая и поперечная мышцы, поперечная фасция, предбрюшинная клетчатка, брюшина. В паховой области кожа умеренно подвижна, хорошо развиты сальные и потовые железы. Подкожножировой слой различно выражен у мужчин и женщин. Толщина жирового слоя возрастает у лонного сочленения и наружного пахового кольца. В подкожной клетчатке проходит нижняя поверхностная надчревная артерия, кнутри от нее — наружная срамная артерия (a. pudenda externa), кнаружи — поверхностная окружающая подвздошная артерия (a. circumflexa ilii superficialis). При послойном разрезе эти сосуды перевязывают еще до рассечения апоневроза наружной косой мышцы. Нервы, распределяющиеся в подкожной клетчатке, являются конечными ветвями (п. ilioinguinalis и п. genitocruralis). Волокна апоневроза наружной косой мышцы живота располагаются параллельно паховой связке. Толщина апоневроза, плотность его и равномерность распределения волокон не одинакова, в связи с чем различают крепкий, средний и слабо развитый апоневроз. У женщин апоневроз наружной косой мышцы более плотен, чем у мужчин. Волокна апоневроза наружной косой мышцы в нижнем углу паховой области расходятся, образуя ножки наружного пахового кольца (anulus inguinalis superficialis, PNA). Верхняя ножка (crus mediale) прикрепляется к верхнему краю лонного сочленения, нижняя (crus laterale) — к лонному бугорку. На апоневрозе наружной косой мышцы заметны поперечно расположенные волокна (fibrae intercrurales), которые, располагаясь косо-поперечно к апоневрозу наружной косой мышцы, подкрепляют его, повышая устойчивость брюшной стенки паховой области. Эти волокна у женщин выражены лучше, чем у мужчин, и плотнее сосредоточиваются у поверхностного пахового кольца. При слабом развитии этих волокон поверхностное паховое кольцо имеет вид щели и меньше противостоит внутрибрюшному давлению. Величина поверхностного пахового кольца различна. По данным С. Н. Ящинского, размеры его равны 1,2 см в поперечном направлении и от 2,2 до 3 см — в продольном. По Р. И. Венгловскому, поперечный размер поверхностного пахового кольца колеблется от 1,1 до 2,5 см, а продольный — от 1,5 до 6 см. Аналогичные данные приводит и Н. И. Кукуджанов. В повседневной практике принято считать, что при прощупывании через кожу развитое поверхностное паховое кольцо пропускает обычно лишь конец указательного пальца. 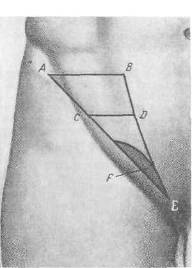 Рис. 40. Границы подвздошно-паховой области, пахового треугольника и пахового промежутка. ЛБЕ — подвздошно-паховая область; CDE — паховый треугольник; F — паховый промежуток (Г. Е. Островерхое, Д. Н. Лубоцкий, Ю. М. Бомаш). Апоневроз наружной косой мышцы, заворачиваясь кнутри, образует паховую связку, которая располагается между передней верхней остью подвздошной кости и лонным бугорком — точками своего прикрепления. В норме паховая связка плотна, хорошо натянута; длина ее колеблется от 11 до 13,5 см. Заворачиваясь, паховая связка образует желобок, открытый кверху и кзади.  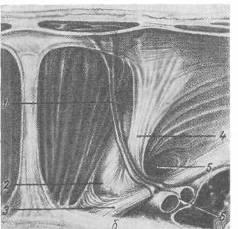 Рис. 41. Медиальный отдел пахового канала (Е, Rehn). а1 — lig. ingumale. 2— lig. interfoveolare (Hessel-bachi); 3 — lig. inquinale reflexum (Col e 0 4 — tuber —culum pubicum: 5—m. rectus abdomims:в—a. epi-gastnci inferior fno 3.В.Агафоновой). 6 r — vasa eoigastrica: 2 — fovea inguinalis medialis: 3 — lig. inguinale; 4 — lig. interfoveolare 5 — annulus mguinalis internus: 6 — vasa femoralia (Fischer.Gohr-bandt Sauerbruch) Небольшая часть волокон, образующих паховую связку, не доходит до лонного бугорка, а латеральнее его переходит книзу, образуя лакунарную связку — lig. lacunare (lig. Gimbernati), другая часть волокон отходит кверху и образует завороченную связку (lig. reflexum). Эта связка, по данным 3. В. Агафоновой (1960), является постоянным образованием дна пахового промежутка (рис. 41) и представляет собой третью, заднюю, ножку поверхностного пахового кольца. Она может иметь различные степени своего развития, отличаться по плотности и протяженности. В 78 % случаев коллезова связка закрывает почти полностью медиальную часть пахового промежутка, в 22 % она имеет незначительную ширину и теряется в волокнах влагалища прямой мышцы живота. Коллезова связка укрепляет медиальную часть пахового промежутка, отходя от заднего края паховой связки у лонного бугорка. Она же выстилает верхнюю поверхность лонной кости и укрепляет своими волокнами поперечную фасцию. Недостаточное развитие связки может являться одной из причин рецидивирования прямых грыж. Через щели в этой связке могут проходить грыжевые мешки так называемых грыж коллезовой связки. Внутренняя косая и поперечная мышцы при нормальном строении паховой области прилегают к паховой связке не на всем протяжении, оставляя на медиальном участке ее промежуток, который называется паховым[16] (interstitium inguinale) (С. Н. Ящинский, 1890; Р. И. Венгловский, 1902). Границами пахового промежутка являются: сверху — край внутренней косой и поперечной мышц, снизу — паховая связка, снутри — наружный край прямой мышцы. Различия в строении пахового промежутка и величине его зависят от степени прилегания к паховой связке внутренней косой и поперечной мышц, определяя тем самым форму и размеры его. Основными формами пахового промежутка являются треугольная, овальная и щелевидная. Высота пахового промежутка при треугольной форме его равна 1,6—6 см при длине его от 4 до 6 см, при овальной форме высота промежутка равна 1—2,2 см при длине его, равной 4,5—7,7 см. Размеры пахового промежутка влияют на устойчивость паховой области и определяют возможности пластического закрытия задней стенки пахового канала. У женщин мышечная стенка паховой области «более совершенная, чем у мужчин» (А. П. Крымов). Нижние края внутренней косой и поперечной мышц прилегают к паховой связке на большем протяжении, исключая тем самым образование значительного по размерам пахового промежутка. Поперечная фасция представляет собой участок внутрибрюшной фасции, более уплотненный у паховой связки и у наружного края прямой мышцы живота. Поперечная фасция соприкасается с брюшиной. Между ними располагается предбрюшинная клетчатка, которая может быть представлена тонким, еле определимым или же весьма развитым слоем. В предбрюшинной клетчатке наблюдается развитие предбрюшинных липом. Толщина предбрюшинного слоя выражена больше во внутреннем углу паховой области. Предбрюшинная клетчатка выражена лучше у женщин. На внутренней поверхности передней брюшной стенки в нижнем отделе ее располагается пять брюшинных складок, между которыми имеются три углубления (ямки) с каждой стороны (рис. 42): 1) надпузырная ямка (fossa supravesicalis), расположена между срединной пузырно-пупочной связкой (plica s. lig. vesicoumbilicalis media) и пузырно-пупочной боковой связкой (plica s. lig. vesicoumbilicalis lateralis); 2) паховая срединная ямка (fossa inguinalis medialis), расположена между боковой пузырно-пупочной связкой и складкой брюшины над a. epigastrica inferior (plica epigastrica); 3) паховая боковая ямка (fossa inguinalis lateralis), расположена кнаружи от plica epigastrica. Через боковую ямку и внутреннее паховое кольцо (anulus inguinalis profundus, PNA)[17] спускаются косые паховые грыжи, находящиеся в непосредственной связи с незаращенным брю-шинно-паховым отростком, являющимся предобразованным грыжевым мешком. Через срединную ямку выходят внутренние прямые грыжи, не имеющие связи с брюшинно-паховым отростком. Паховый канал. Под паховым каналом понимают анатомический промежуток, который обнажается после рассечения апоневроза наружной косой мышцы живота. При отсутствии паховой грыжи паховый канал не выражен. 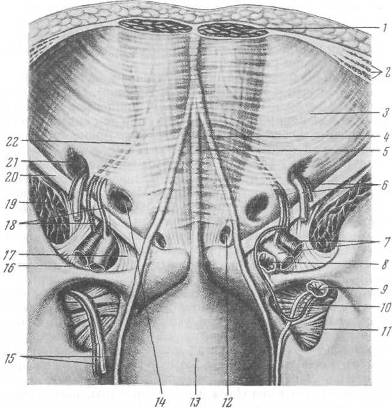 Рис. 42. Складки и ямки по задней поверхности передней брюшной стенки по Киршнеру с изменениями (Г. Е. Островерхое, Д. Н. Лубоцкий, Ю. М. Бомаш). 1 — прямая мышца живота; 2 — косые и поперечная мышщ.1 живота; 3 — пристеночная брюшина передней брюшной стенки; 4 — plica umbilicalis media (no BNA-lateralis): 5 — plica umbilicalis mediana ( по BNA — media); 6 — ductus deferens и a. testicularis; 7 — а. и v. iliaca exteraa: 8 — бедренная грыжа (грыжевой мешок); 9 — запирательная грыжа (грыжевой мешок); 10 — a. obturatoria, возникшая из a. epigastrica inferior: 11 — membrana obturatoria; 12 — fossa supravesicalis; 13 — мочевой пузырь; 14 — fossa inguinalis medialis; 15 — a. obturatoria и n. obturatorius; 16 — гребень лонной кости; 17 — lig. lacunare; 18 — vasa epigastrica inferiora; 19 —m. iliopsoas; 20 — паховая связка; 21 —fossa inguinalis lateralis; 22 — plica umbilicalis lateralis ( по BKA — epigastrica). Практическое значение пахового канала определяется прохождением через него различных паховых грыж. В паховом канале различают четыре стенки: переднюю, образованную апоневрозом наружной косой мышцы; заднюю, образованную поперечной фасцией; верхнюю, образованную нижними краями внутренней косой и поперечной мышц; нижнюю, образованную желобом паховой связки. Анатомическими границами области, в которой располагается паховый канал, являются: сверху — горизонтальная линия, начинающаяся от границы между наружной и средней третями паховой связки, снизу — паховая связка и с внутренней стороны — наружный край прямой мышцы. По своему протяжению паховый канал проходит от внутреннего до поверхностного пахового кольца. Длина пахового канала у взрослых в среднем равна 4,5 см. У детей паховый канал прямее, шире и короче. У женщин паховый канал уже, чем у мужчин. По протяжению пахового канала проходят семенной канатик и круглая связка матки. Элементы семенного канатика окружены рыхлой клетчаткой и расположены в одной общей с яичком оболочке (tunica vaginalis communis). К этой оболочке прилегают мышца, поднимающая яичко (m. cremaster) и п. spermaticus externus. Кровоснабжение яичка, придатка и семенного канатика, а также их оболочек обеспечивается тремя артериями: внутренней семенной (a. spermatica interna), наружной семенной (a. spermatica externa) и артерией семявыносящего протока (a. deferentialis). Вены семенного канатика составляют венозное сплетение (plexus pampiniformis) и впадают справа в нижнюю полую вену, а слева — в почечную вену. И. Ф. Шишов (1937) установил, что артерии яичка и придатка (a. spermatica interna и a. deferentialis) неавтономны и широко анастомозируют между собой; анастомозирующая с ними a. spermatica externa питает в основном оболочки яичка; случайная или вынужденная перевязка a. spermatica interna при грыжесечении или операции по поводу расширения вен семенного канатика не может вызвать некроза или атрофии яичка. И. А. Солдатченков (1938) пришел к заключению, что яичко питается преимущественно через внутреннюю семенную артерию, которая не является конечной. Артерия семявыносящего протока не может заменить внутреннюю семенную артерию при выключении ее из питания яичка. В паховой области расположены n. ilioinguinalis, n. iliohypogastricus. Последний проходит в толще передней брюшной стенки выше spina ossis ilii anterior superior и далее между m. obli-quus internus и m. transversus. Первый располагается ниже и выходит через поверхностное паховое кольцо. Эмбриологические данные о развитии паховой области в связи с патогенезом паховых грыж Для диагностики, оперативного лечения и профилактики грыж большое значение имеет знание эмбриологии паховой области и различных отклонений, связанных с нарушением нормального развития ее и с последующим образованием косых паховых грыж в разнообразных вариациях. В образовании косых паховых грыж роль развития брюшинно-пахового (влагалищного) отростка велика. Кроме того, развитие его тесно связано с процессом опускания половых желез и анатомией паховой области. Яичко с конца 3-го месяца внутриутробной жизни располагается перед глубоким паховым кольцом (рис. 43, а). Перед этим со стороны брюшнойполости начинается выпячивание пристеночной брюшины (брюшинно-пахового отростка), которое постепенно проходит в паховый канал, выпячивая и остальные слои брюшной стенки: поперечную фасцию, внутреннюю косую и поперечную мышцы, собственную фасцию живота и подкожную фасцию (рис. 43, б). Участок поперечной фасции, который выпячивается одновременно с брюшинно-паховым отростком, носит название воронкообразной фасции (fascia infundibuloformis) и именно это углубление в норме является глубоким паховым кольцом. Поперечная фасция продолжается далее как общая влагалищная оболочка яичка и семенного канатика и как оболочка, облегающая выпятившийся брюшинно-паховый отросток (processus vaginalis peritonei — влагалищный отросток). Эти же соотношения остаются в основном их виде и у женщин, определяя тем самым развитие у них косых паховых грыж. 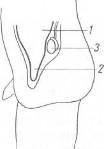 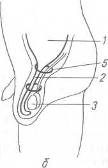 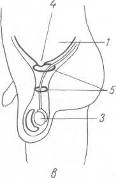 Рис. 43. Развитие влагалищного (брюшинно-пахового) отростка и процесс опускания яичка. 1 — орюцшая полость; 2 — влагалищный отросток; 3 — яичко, 4 — боковая паховая ямка; 5 — поверхностное и глубокое паховые кольца. В последующие месяцы выпячивание брюшинно-пахового отростка продолжается, и в дальнейшем он, спускаясь книзу и медиально, проходит в паховый канал и далее в мошонку. В конце 6—7-го месяца внутриутробного развития яичко, располагавшееся у входа устья брюшинно-пахового отростка, направляемое проводниковой или направляющей связкой (gubernaculum testis s. Hunted), начинает спускаться в паховый канал и далее в мошонку. Яичко и семенной канатик располагаются на этом пути в предбрюшинной клетчатке и в непосредственной близости к брюшинно-паховому отростку. Яичник же в процессе своего развития, спускаясь, направляется в полость малого таза. Брюшинно-паховый отросток (нукиев дивертикул) у женщин располагается в пределах пахового канала, но значительно менее развит и может быть назван рудиментарным. При нормальном развитии плода женского пола начинается заращение брюшинно-пахового отростка, и вскоре после рождения он исчезает бесследно. Таким образом, по анатомическому тракту, — глубокое паховое кольцо, поверхностное паховое кольцо и далее к мошонке, — в утробной жизни проходят брюшинно-паховый отросток, направляющая связка, семенной канатик и яичко. При нормальном развитии плода к рождению ребенка брюшинно-паховый отросток зарастает, за исключением участка, прилегающего к яичку. Таким образом образуется замкнутая серозная полость яичка (рис. 43, в). Участок стенки брюшинно-пахового отростка, непосредственно прилегающий к яичку, носит название lamina visceralis, остальная часть его — lamina parietalis. Сложный процесс обратного развития брюшинно-пахового отростка определяет нормальное развитие паховой области. В этом процессе наблюдаются отклонения, которые сводятся к следующим основным патологическим состояниям: 1. Брюшинно-паховый отросток остается незаращенным по всему своему протяжению, сохраняется его просвет, сообщающийся с брюшной полостью, в полость его выстоит яичко[18]. При достаточно широком устье брюшинно-паховый отросток может вместить в свою полость подвижные органы брюшной полости и тем самым превратиться в грыжевой мешок косой паховой врожденной (яичковой) грыжи (рис. 44, а). Эта грыжа проходит по паховому каналу, которого при отсутствии грыжи не бывает. 2. Брюшинно-паховый отросток не заращен по своему протяжению, но в его просвет яичко не выстоит — оно располагается в мошонке вблизи незаращенного на всем протяжении отростка. При выполнении этого брюшинно-пахового отростка, расположенного также в паховом канале, подвижными органами брюшной полости образуется косая паховая (приобретенная) канатиковая грыжа (рис. 44, б). 3. Брюшинно-паховый отросток заращен у глубокого пахового кольца. Яичко выстоит в полость отростка. При этих условиях образуется водянка яичка. 4. Брюшинно-паховый отросток не заращен у глубокого пахового кольца на некотором протяжении. Остальная полость его с выстоящим в просвет ее яичком не заращена. Может развиться косая паховая грыжа в сочетании с водянкой яичка. 5. Брюшинно-паховый отросток заращен у глубокого пахового кольца. Яичко с серозной полостью располагается отдельно. На протяжении брюшинно-пахового отростка имеются незаращенные участки, на которых могут развиваться кисты (фуникулоцеле). 6. Брюшинно-паховый отросток не заращен у глубокого пахового кольца. По протяжению его отросток заращен, за исключением отдельного участка или участков. При этом может развиться косая паховая грыжа в сочетании с кистами брюшинно-пахового отростка. 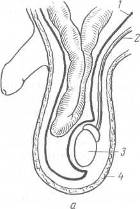 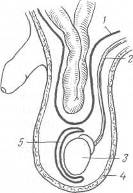 Рис. 44. Тестикулярная (яичковая, врожденная) паховая грыжа (а) и фуникулярная (канатиковая паховая грыжа (б). 1 — брюшина; 2 — семенной канатик; 3 — яичко; 4 — кожа; 5 — серозная полость яичка. До настоящего времени существует мнение, что только яичковые грыжи являются врожденными, развивающимися при наличии незаращенного брюшинно-пахового отростка; грыжи канатиковые относятся к разряду приобретенных. Косые паховые грыжи, в грыжевые мешки которых яичко не выстоит, развиваются также при наличии незаращенного брюшинно-пахового отростка. При выделении грыжевых мешков косых паховых грыж (канатиковых) можно обнаружить соединительнотканные тяжи, отходящие от дна грыжевого мешка. При гистологическом исследовании выявляются щели—незаращенные полностью участки брюшинно-пахового отростка. ОПЕРАЦИИ ПРИ ПАХОВЫХ ГРЫЖАХ Операция без рассечения апоневроза наружной косой мышцы живота Способ Ру (Roux, 1899). Апоневроз наружной косой мышцы не вскрывают. Выделяют грыжевой мешок, перевязку шейки которого проводят на уровне поверхностного пахового кольца. Первый шов накладывают на ножки пахового поверхностного кольца. Образовавшиеся после наложения первого шва складки апоневроза сшивают узловатыми швами, в которые захватывают медиальный край апоневроза, прилегающие мышцы и паховую связку. Анализ отдаленных результатов операции Ру показал, что рецидивы наблюдались в 22,3 %, по сводным данным М. В. Дунье (1939), и в 9,6 %, по материалам А. М. Аминева и А. И. Барышникова (1963). Ряд хирургов, учитывая легкость операции, широко проводили ее (В. А. Оппель, С. С. Гирголав, В. В. Успенский, К. В. Волков и др.). Операция Ру применялась и при расширении паховых колец как «профилактическая», могущая «предупредить» развитие грыжи. При операции по Ру нет анатомической четкости; высокое выделение грыжевого мешка невозможно; также невозможно оперировать малые косые паховые грыжи (канальная форма), располагающиеся в пределах пахового канала. Учитывая все недостатки операции Ру, а также ее модификаций, проводящихся без рассечения апоневроза наружной косой мышцы (В. А. Оппель, Р. Н. Матросович, Г. П. Ковтунович, Ю. С. Диновицер), не следует ее рекомендовать, особенно у взрослых. Также не может быть рекомендована операция Кохера с инвагинацией грыжевого мешка под апоневроз наружной косой мышцы до уровня глубокого пахового кольца. Операции при паховых грыжах с рассечением апоневроза наружной косой мышцы без перемещения семенного канатика Способ А. А. Боброва (1892). Разрез кожных покровов проводят по направлению пахового канала. После рассечения апоневроза наружной косой мышцы выделяют грыжевой мешок, высоко прошивают и перевязывают его шейку. Грыжевой мешок отсекают на 1 см дистальнее шва, наложенного на шейку мешка. Апоневроз наружной косой мышцы, внутреннюю косую и поперечную мышцы вместе с поперечной фасцией подшивают к паховой связке и к наружному лоскуту апоневроза наружной косой мышцы. Таким образом, пишет А. А. Бобров, удается довольно плотно закрыть просвет расширенного до операции пахового канала. Стенки канала и главным образом края сухожильного растяжения приводятся в полное взаимное соприкосновение. Способ А. А. Боброва обоснован анатомически, одновременное подшивание апоневроза наружной косой мышцы с внутренней косой и поперечной мышцами обеспечивает приживление однородных тканей. Способ пластики пахового канала по Жирару (Girard, 1894). Операция обеспечивает закрытие пахового канала путем образования дубликатуры из листков рассеченного апоневроза наружной косой мышцы. Верхний (внутренний) листок апоневроза наружной косой мышцы подшивают к паховой связке мышцами. Нижний (наружный) листок рассеченного апоневроза накладывают на верхний листок, уже подшитый к паховой связке, и укрепляют его несколькими швами. Таким образом апоневроз наружной косой мышцы удваивается (рис. 45). При прошивании паховой связки рекомендуется следить за тем, чтобы швы, накладываемые на мышцы и апоневроз раздельно, не проходили по одним и тем же волокнам, так как возможно расслоение паховой связки с последующим ослаблением ее. Операция эта известна в отечественной литературе как способ пластики пахового канала по Боброву—Жирару. Вариант операции Боброва — Жирара, предложенный С. И. Спасокукоцким, заключается в том, что мышцы и апоневроз захватывают и подшивают одновременно к паховой связке с последующей дубликатурой апоневроза. Шов пахового канала по  Рис. 45. Пластика пахового канала по Жирару. а — после рассечения апоневроза наружной косой мышцы живота внутренняя косая и поперечная мышцы подшиваются к паховой связке; б — верхний (внутренний) листок апоневроза наружной косой мышцы подшивают к паховой связке над подшитыми к паховой связке мышцами; е — нижний (наружный) листок апоневроза наружной косой мышцы подшивается к верхнему листку (дубликатура). С. И. Спасокукоцкому предохраняет паховую связку от разволокнения, связанного с наложением частых швов. Операции Боброва, Жирара, Спасокукоцкого по своему принципу являются идентичными и поэтому их можно объединить под названием «операция Боброва — Жирара—С пасокукоцкого». В.В. Бабук (1962) считает правильным называть видоизмененный способ Боброва способом Боброва—Спасокукоцкого. Однако, учитывая, что в способе Жирара имеются общие детали с указанными способами, мы полагаем, что в названии данной операции могут быть объединены фамилии трех авторов — «операция Боброва — Жирара — Спасокукоцкого». Приведенная методика Боброва—Жирара—Спасокукоцкого является лучшей для мышечно-апоневротического укрепления передней стенки пахового канала и имеет все основания для широкого применения при операциях косых паховых грыж. Она гарантирует полноценное закрытие пахового промежутка, который обычно при косых паховых грыжах является невысоким. По А. В. Мартынову (1926), пластика пахового канала проводится по следующему плану: рассекают апоневроз наружной косой мышцы, выделяют мешок, перевязывают у шейки и отсекают. Внутренний (верхний) листок апоневроза наружной косой мышцы подшивают к паховой связке над семенным канатиком. Наружный (нижний) листок апоневроза наружной косой мышцы подшивают узловатыми швами к верхнему листку апоневроза, уже подшитого к паховой связке. Пластика пахового канала по А. В. Мартынову при операции паховой грыжи анатомически обоснована. Она показана при наличии малого пахового промежутка и при хорошо выраженном апоневрозе наружной косой мышцы. Операции при косых паховых грыжах Обезболивание. Основным методом обезболивания при операции паховых грыж является инфильтрационная анестезия по А. В. Вишневскому. Анестезия проводится послойно, что предохраняет от случайного ранения кровеносных сосудов, элементов семенного канатика. Тонкой иглой внутрикожно вводят раствор новокаина по ранее намеченной линии предполагаемого разреза с образованием так называемой «лимонной корочки» (рис. 46, а). Далее иглой большего диаметра раствор новокаина вводят в подкожную клетчатку; после рассечения кожи и подкожной клетчатки раствор вводят под апоневроз наружной косой мышцы (рис. 46, б), а после рассечения его — под волокна m. cremaster (рис. 46, в). Большое значение для атравматического выделения грыжевого мешка имеет гидравлическая препаровка, которая осуществляется введением раствора под tunica vaginalis communis. При выделении грыжевого мешка у шейки дополнительно вводят раствор новокаина. На обезболивание при операции паховой грыжи требуется 200— 250 мл раствора новокаина. Может быть также применена регионарная анестезия по Брауну.  Рис. 46. Обезболивание при операции паховой грыжи по А. В. Вишневскому. а — инфильтрация кожи по линии предполагаемого разреза; 6 — ползучий инфильтрат под апоневрозом, пропитывающий паховую область; в — инъекция под волокна мышцы, поднимающей яичко (m. cremaster). Ползучий инфильтрат обходит со всех сторон шейку грыжевого выпячивания. Хирургическая анатомия и операция косой паховой грыжи Косая паховая грыжа (hernia inguinalis externa s. obliqua s. lateralis) выходит через наружную паховую ямку и располагается кнаружи от a. epigastrica inferior. Грыжевое выпячивание проходит через паховый канал и спускается далее через поверхностное паховое кольцо в мошонку. На различных этапах развития косая паховая грыжа может располагаться у глубокого пахового кольца, в паховом канале, не опускаясь в мошонку. По рассечении апоневроза наружной косой мышцы живота видны края внутренней косой и поперечной мышц, которые прилегают к паховой связке в латеральном и среднем отделах ее. В медиальном отделе мышечный слой внутренней косой и поперечной мышц несколько истончается , образует m. cremaster и fascia cremasterica, которые покрывают общую влагалищную оболочку яичка и семенного канатика, а также грыжевой мешок. Учитывая указанные анатомические соотношения, необходимо для выделения грыжевого мешка предварительно рассечь его оболочки fascia cremasterica и общую влагалищную оболочку. Семенной канатик легче всего выделить у паховой связки и после рассечения оболочек. При косых паховых грыжах элементы семенного канатика располагаются кпереди и кнутри от грыжевого мешка, а при больших грыжах распластываются по переднемедиальной стенке мешка. Семенной канатик окружен рыхлой соединительной тканью, из которой он легко выделяется при осторожной препаровке. При яичковых (врожденных) грыжах яичко прилегает непосредственно к грыжевому мешку и выстоит в просвет его, а семенной канатик более интимно прилегает к стенке грыжевого мешка, иногда просвечивая через его стенку. Отделение семенного канатика при яичковых грыжах технически сложнее, чем при канатиковых грыжах, и лучше удается при осторожном рассечении грыжевого мешка в поперечном направлении несколько дистальнее от шейки мешка. Этот прием дает возможность провести перевязку шейки мешка наиболее высоко без особой травмы семенного канатика. Операция косой паховой грыжи по отдельным этапам ее проведения Операция при основных видах косой паховой грыжи проводится по общему основному плану с некоторыми деталями применительно к расположению яичка, прилеганию семенного канатика, выделению грыжевого мешка, его шейки и перевязки ее. Первый этап операции — послойное рассечение тканей. Разрез проводят несколько выше паховой связки и параллельно ей так, чтобы медиальный край разреза заканчивался над лонным бугорком. Рассекают подкожно-жировую клетчатку, поверхностную фасцию, томпсонову фасцию. Апоневроз наружной косой мышцы освобождают от ареолярной соединительной ткани, что лучше всего сделать, раздвигая ткани тупыми крючками (рис. 47, а); это значительно уменьшает травмирование мелких сосудов. В рану закладывают марлевую салфетку и производят перевязку тонким кетгутом кровеносных сосудов, предварительно захваченных зажимами. Края кожной раны обкладывают марлевыми салфетками с фиксацией их кожными зажимами, что важно для предохранения подкожной клетчатки от инфицирования (рис. 47, б). Далее обе ножки поверхностного пахового кольца захватывают зажимами (рис. 48, а), при легком подтягивании которых рассекают апоневроз наружной косой мышцы живота вдоль волокон на протяжении несколько меньшем, чем кожный разрез (рис. 48, б). Образованные разрезом верхний (внутренний) и нижний (наружный) лоскуты (створки) апоневроза берут на зажимы и откидывают в стороны, открывая паховый канал. В ране предлежат внутренняя косая и поперечная мышцы живота, между которыми располагается п. iliohypogastricus и п. ilioinguinalis, проходящие через паховый канал в поверхностное паховое кольцо.  Рид. 48. Операция при паховой грыже. Рассечение апоневроза наружной косой мышцы. Объяснение в тексте. При рассечении апоневроза наружной косой мышцы и захватывании краев апоневроза зажимами необходимо учитывать расположение этих нервов. Затем, натягивая книзу нижний лоскут апоневроза наружной косой мышцы, хирург осторожно марлевым шариком (на кровоостанавливающем зажиме) отодвигает кверху и кнаружи ткани до полной и четкой видимости паховой связки на всем протяжении разреза до лонного бугорка. Второй этап операции — выделение грыжевого мешка — является наиболее сложным. Осторожно и атравматично производится разъединение тканей — fascia cremasterica, m. cremaster, tunica vaginalis communis testis et funiculi spermatici. По методике А. В. Вишневского вводится раствор новокаина под fascia cremasterica, что дает возможность без особой травмы расслаивать оболочки, покрывающие грыжевой мешок. Поднимая общую влагалищную оболочку на пинцетах, рассекают ее, обнажая грыжевой мешок и прилегающий к нему семенной канатик. Значительно труднее выделяется грыжевой мешок при врожденных грыжах, так как семенной канатик интимно прилежит к грыжевому мешку. Грыжевой мешок выделяется высоко у шейки, и новокаиновая инфильтрация облегчает выделение шейки мешка и наименее травматичное отделение семенного канатика. Производится высокая перевязка шейки мешка, отсечение его. Дистальный участок мешка остается в связи с семенным канатиком и края его выворачивают наружу с последующим подшиванием его к окружающим тканям или же сшивают его по типу операции Винкельмана (рис. 49). У детей и подростков можно ограничиться продольным рассечением грыжевого мешка без выворачивания, что менее травматично и не угрожает образованием водянки яичка (А. А. Немилов, С. Я. Долецкий).  Рис. 49. Операция при тестикулярной (врожденной) паховой грыже (Е. Rehn). Атравматичному выделению грыжевого мешка способствует введение раствора новокаина в окружающие его оболочки, благодаря чему вместе с оболочками легко отслаивается и семенной канатик. Этот этап операции может быть облегчен следующим приемом (рис. 50): в отверстие дна мешка вводят указательный палец левой руки, а правой при помощи марлевой салфетки сдвигают оболочки и элементы канатика вплоть до шейки мешка. При большой величине мешка вводят 2—3 пальца; на раздвинутых пальцах легко распластывается грыжевой мешок и удается сразу попасть в слой между брюшиной и поперечной фасцией (общая влагалищная оболочка) и тем самым без лишней травмы выделить грыжевой мешок (С. Л. Горелик и А. А. Бусалов, 1931). Затем следует высокое выделение шейки грыжевого мешка, прошивание ее кетгутовой нитью с последующим завязыванием на обе стороны (рис. 51, а, б). Целесообразно при больших грыжевых мешках наложить вторую лигатуру дистальнее первой и окончательно затянуть ее после отсечения грыжевого мешка (профилактика соскальзывания лигатуры при толстостенном грыжевом мешке) (рис. 51, в). При высоком выделении грыжевого мешка культя его легко ускользает вглубь под мышцы. Так завершается самый важный этап операции косой паховой грыжи. 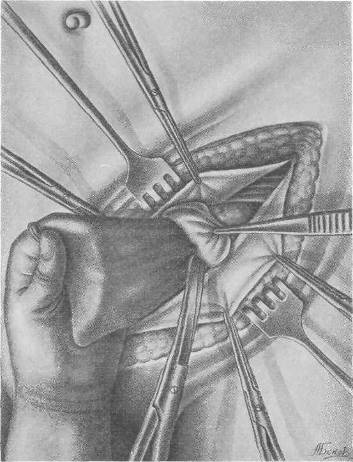 Рис. 50. Операция при косой паховой грыже. Выделение грыжевого мешка. 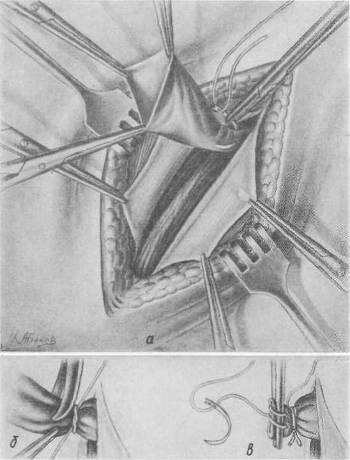 Рис. 51. Операция при косой паховой грыже. Прошивание шейки грыжевого мешка. Перевязка шейки. При очень больших грыжах у пожилых, когда нередко толстостенный грыжевой мешок интимно спаян с семенным канатиком и окружающими тканями, выделение его весьма затруднительно и травматично, поэтому целесообразно выделить мешок у шейки и высоко перевязать ее. В особо трудных случаях лучше ограничиться наложением внутреннего кисетного шва высоко у шейки. 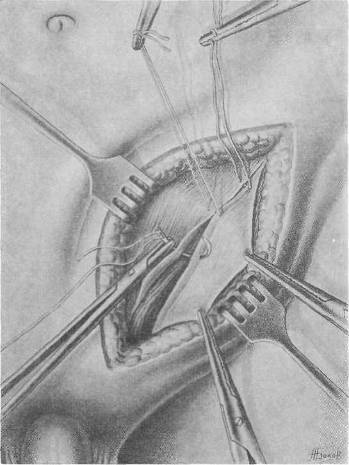 Рис. 52. Операция при косой паховой грыже. Пластика пахового канала по А. В. Мартынову. Наложение швов на апоневроз наружной косой мышцы и паховую связку. При технически правильно выполненных первых двух этапах операции третий этап — пластика пахового канала — не представляет обычно каких-либо трудностей. Наибольшее распространение в повседневной хирургической практике получили способы апоневротической пластики пахового канала по А. В. Мартынову (рис. 52) и способы мышечно-апоневротической пластики по Боброву—Жирару — Спасокукоцкому (рис. 53). Оба этих способа анатомически обоснованы и при тщательном выполнении дают восстановление пахового канала без нарушения анатомо-топографических соотношений. Способы пластики пахового канала по Мартынову—Жирару—Спасокукоцкому завершаются дубликатурой апоневроза наружной косой мышцы живота (рис. 54). 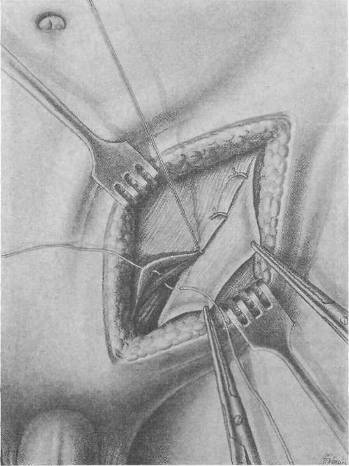 Рис. 53. Операция при косой паховой грыже. Пластика пахового канала по Боброву—Жирару—Спасокукоцкому. 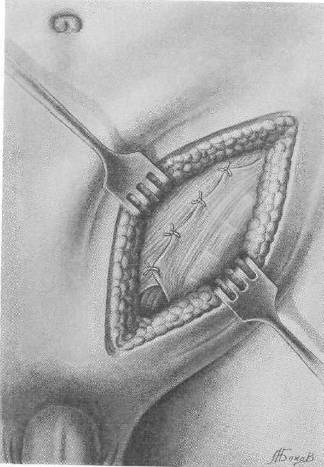 Рис. 54. Операция при косой паховой грыже. Дубликатура апоневроза наружной косой мышцы. Детали оперативной техники и предупреждение осложнений при операции косых паховых грыж Наряду с выбором метода операции при косой паховой грыже весьма существенное значение в профилактике рецидивов имеют детали оперативной техники. Невнимание к этому важному обстоятельству является главной причиной ранних рецидивов. 1. Положение больного на операционном столе с приподнятым тазом при умеренном наклоне головного конца стола устраняет выхождение внутренностей в грыжевой мешок, облегчая его выделение и высокую перевязку (рис. 55). 2. На первом этапе операции при послойном рассечении тканей клетчатку раздвигают тупо. Как только покажется блестящая поверхность апоневроза наружной косой мышцы живота, вводят тупые крючки (Фарабефа) и довольно энергично раздвигают клетчатку в продольном и поперечном направлениях. При таком раздвигании быстро и бескровно обнажается передняя стенка пахового канала, а апоневроз наружной косой мышцы очищается от рыхлой соединительной ткани. При правильно проведенной анестезии раздвигание крючками проходит безболезненно. 3. Тщательная очистка апоневроза и паховой связки от рыхлой соединительной ткани необходима для хорошего прилегания однородных тканей, для прочного срастания удвоенного апоневроза. 4. При рассечении передней стенки пахового канала необходимо помнить о возможности повреждения п. ilioinguinalis, проходящего под апоневрозом и нередко имеющим варианты расположения; лучше всего после осторожного рассечения апоневроза наружной косой мышцы обнажить нерв и осторожно отодвинуть его. При зашивании пахового канала, особенно при мышечно-апоневротической пластике, надо следить, чтобы не прошить нерв. 5. Отделение семенного канатика проходит атравматично при тугой инфильтрации оболочек раствором новокаина и легком надсечении их в продольном или поперечном направлении. 6. При сдвигании оболочек и элементов семенного канатика с грыжевого мешка необходимо захватывать мягкими сосудистыми зажимами (Бильрота, москиты) малейшую кровяную «слезинку», что надежно предупреждает образование гематом и последующий отек оболочек канатика и яичка. 7. Крайне важно не рассекать грыжевой мешок в непосредственной близости к шейке, чтобы этим не затруднить наложение шва на шейку, особенно при тонком грыжевом мешке, легко надрывающемся при выделении. 8. При высокой перевязке шейки мешка для надежного легирования следует окончательно затягивать нить при одновременном отсечении мешка; культя шейки мешка над лигатурой не должна оставаться слишком короткой (см. рис. 51, б). Эта деталь гарантирует от соскальзывания лигатуры. 9. При накладывании швов на паховую связку целесообразно еще до завязывания швов взять их на зажимы. После завязывания первого шва в верхнем углу удобно завязывать следующий шов, подтягивая концы нитей, взятые на зажимы.  Рис. 55. Положение больного на операционном столе при операции по поводу грыж брюшной стенки. Каждый последующий шов на паховую связку завязывается при подтягивании кверху предыдущего шва (см. рис. 52). Таким образом, паховая связка несколько приподнимается над lacuna vasorum, что предохраняет от случайного повреждения бедренных сосудов и помогает надежному прошиванию паховой связки. Предлагаемое в некоторых руководствах подведение под паховую связку шпателя или лопаточки Буяльского стесняет действия хирурга и не является целесообразным, тем более что продвижение инструментов довольно травматично, особенно при хорошо выраженной паховой связке. 10. Швы на паховую связку следует накладывать при среднем натяжении, чтобы избежать разволокнения ее с последующим образованием рыхлого неустойчивого рубца. Паховую связку рекомендуется прошивать шелком № 4, при образовании дубликатуры применять шелк № 3. 11. При проведении иглы через паховую связку лучше захватывать ее по плоскости, что дает хорошее прилегание подшиваемого края апоневроза наружной косой мышцы и одновременно предохраняет от повреждения сосудов. 12. При мышечно-апоневротической пластике для хорошего прилегания однородных тканей к паховой связке можно накладывать швы по М. А. Кимбаровскому (рис. 56).  Рис. 56. Пластика пахового канала по Жирару—Спасокукоцкому с наложением швов по Кимбаровскому. Подшивание верхнего листка апоневроза наружной косой мышцы вместе с краями внутренней косой и поперечной мышц к паховой связке. 1 — апоневроз наружной косой мышцы; 2 — внутренняя косая и поперечная мышцы; 3 — семенной канатик; 4 — паховая связка; о — нижний листок апоневроза наружной косой мышцы. Обычно достаточно 4—6 швов на паховую связку. Наложение большего количества швов нецелесообразно и не содействует лучшему срастанию. 14. Последний шов на паховую связку накладывается ближе к лонному бугорку; при затягивании этого шва вновь образованное поверхностное паховое кольцо должно пропускать мизинец. Сдавление семенного канатика туго наложенным швом создает опасность отека канатика и оболочек — тягостное осложнение, с которым трудно справиться и которое благоприятствует развитию рецидива. РАЗНОВИДНОСТИ КОСЫХ ПАХОВЫХ ГРЫЖ Косая паховая грыжа в сочетании с водянкой семенного канатика и водянкой оболочек яичка. На участках незаращенного полностью брюшинно-пахового отростка совместно с косыми паховыми грыжами могут развиваться кисты, называемые кистами семенного канатика, — фуникулоцеле (рис. 57, а). Образование их наблюдается на всем протяжении тракта брюшинно-пахового отростка, начиная от глубокого пахового кольца до верхнего полюса яичка. Также совместно с косыми грыжами могут развиваться и водянки оболочек яичка (рис. 57, б). 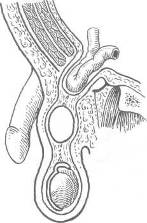 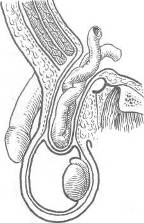 Рис. 57. Водянка семенного канатика и косая паховая грыжа (а), водянка оболочек яичка и косая паховая грыжа (б). На большом материале выявлено значительное разнообразие этих сочетаний. Грыжевой мешок при этом не всегда определяется при осмотре, так как величина его может быть незначительной, а при узкой шейке он не всегда может выполняться содержимым. Из анамнеза можно получить самые разнообразные данные о времени заболевания. Незаметное развитие кист брюшинно-пахового отростка (фуникулоцеле) является типичным для большинства случаев. При жалобах на ноющие боли в соответствующей половине мошонки с иррадиацией в яичко необходимо прощупать семенной канатик по всему протяжению, что дает возможность определить начальную степень развития кисты. При ощупывании паховой области иногда отмечается усиление болевых ощущений в паховом канале при отсутствии каких-либо выбуханий. Боли бывают недлительными, имеются свободные промежутки, когда больной ощущает лишь чувство «неловкости» в мошонке и в паховой области. Отмечается также усиление болей в соответствующей половине мошонки к вечеру после длительной ходьбы и работы. Наблюдения показывают также, что появляющиеся при наличии водянки семенного канатика боли схваткообразного характера связаны с кратковременными ущемлениями (чаще сальника), а сама грыжа может оставаться незамеченной. Следует иметь в виду и возможность развития кист после облитерации наиболее узкого участка грыжевого мешка сальником, приращенным к стенке его. В этих случаях при ощупывании семенного канатика может определяться плотный тяж, идущий от верхнего полюса кисты. При 82 операциях по поводу водянки яичка, проведенных с учетом возможного сочетания с косой паховой грыжей, мы обнаружили в 22 случаях косую паховую грыжу. Из отдельных видов водянок оболочек яичка необходимо отметить водянки со значительным сужением полости по протяжению. Водянка имеет вид двуполостного мешка. При выделении верхнего полюса необходимо обратить внимание на прилегающие соединительнотканные тяжи и узкие мешки, а также выяснить наличие щелевидных (капиллярных) отверстий у верхнего купола водянки. При наблюдении за больным необходимо следить за периодическими уменьшениями объема водянки — сообщающиеся водянки — и в связи с этим наметить план операции. Кроме водянок оболочек яичка, развивающихся постепенно, незаметно, без болевых ощущений, наблюдаются так называемые острые водянки оболочек яичка. Основными симптомами их являются острые боли, иногда схваткообразного характера, боли в семенном канатике, боли при ощупывании мошонки. Этот вид водянок может быть объяснен ущемлением сальника в узкой шейке грыжевого мешка яичковой грыжи с последующим выпотом в полость грыжевого мешка. Также необходимо отметить скопление выпота в грыжевых мешках при острых воспалительных процессах в брюшной полости (перитониты) с вовлечением в процесс и брюшинного мешка водянки оболочек яичка путем прохождения выпота через узкую щель при сообщающихся водянках. Остро возникающие кисты и водянки оболочек яичка, сопровождающиеся болями, следует рассматривать как ущемленные грыжи и применять соответствующую хирургическую тактику. У женщин также наблюдаются сочетания косой паховой грыжи с кистами, расположенными на отдельных участках незаращенного брюшинно-пахового отростка, начиная от глубокого пахового кольца. Эти кисты называются кистами нуккиева дивертикула и могут располагаться у дна грыжевого мешка, непосредственно прилегая к нему, или же отделяться от него соединительнотканным тяжем. Развиваясь в пределах пахового канала, эти кисты выходят за пределы поверхностного пахового кольца. Кисты нуккиева дивертикула (брюшинно-пахового отростка) покрыты теми же слоями, что и грыжевой мешок косой паховой грыжи. При операции наиболее полноценным способом будет рассечение апоневроза наружной косой мышцы, что даст возможность обнаружить и сопутствующий грыжевой мешок. Предупреждение осложнений и некоторые детали хирургической техники при операции паховых грыж, сочетающихся с водянками семенного нанатина и яичка 1. При неполностью облитерированном processus vaginalis peritonei может сохраняться узкий (иногда капиллярный) канал между проксимальным отделом брюшинно-пахового отростка (а при наличии выхождения внутренностей — грыжевым мешком) и водянкой оболочек яичка. Просмотр малого по размерам грыжевого мешка может привести в дальнейшем к развитию паховой грыжи. 2. При указанном сочетании операция проводится, как при врожденной (яичковой) грыже: дистальный отдел обрабатывают как при водянке яичка, по Винкельману, а проксимальный отдел открытого в брюшную полость брюшинно-пахового отростка (грыжевого мешка) выделяют, шейку его перевязывают и отсекают (см. рис. 49). 3. При сочетании паховой грыжи с водянкой оболочек яичка у лиц среднего возраста следует одновременно радикально оперировать и грыжу, и водянку. У пожилых и престарелых больных большие паховые грыжи нередко сочетаются с водянками оболочек яичка. Целесообразно за 2—3 дня до операции удалить водяночную жидкость пункцией и после этого оперировать только грыжу. Одновременная операция у таких больных часто осложняется гематомой и отеком, что отягощает ближайший и отдаленный послеоперационный период. 4. Кисты брюшинно-пахового отростка (водянки семенного канатика) и нуккиева дивертикула легко вылущиваются при послойном анатомичном оперировании и гидравлической препаровке по А. В. Вишневскому. 5. Хороший гемостаз при операции по Винкельману лучше всего достигается наложением непрерывного шва по Ревердену («в захлестку»). Если нет уверенности в надежном гемостазе, целесообразно оставить в ране на 1—2 дня резиновый выпускник. С целью предупреждения рецидива водянки яичка вследствие соскальзывания с него вывернутых оболочек полезно верхний край париетального листка собственно влагалищной оболочки яичка фиксировать к соединительнотканным элементам семенного канатика (рис. 58). 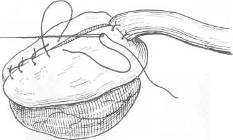 Рис. 58. Операция по Винкельману. При операциях паховых грыж, сочетающихся с водянками яичка, во избежание гематом, отеков весьма полезно после завершения операции надеть на мошонку заранее приготовленный простерили-зованный суспензорий, соответствующий по своим размерам сократившейся мошонке (рис. 59). 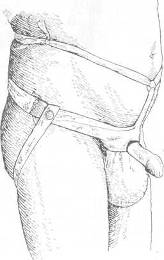 Рис. 59. Повязка после операции по поводу водянки оболочек яичка. Косая паховая грыжа и крипторхизм Косая паховая грыжа, чаще всего врожденная, нередко сочетается с аномалийным положением яичка, что связано с неполным (retentio) или неправильным (ectopia) процессом опускания яичка в онтогенезе. К аномалиям положения яичка в связи с незавершенным процессом опускания относятся случаи задержки его в паховом канале (retentio testis inguinalis) или несколько выше (retentio testis abdominalis) (рис. 60). Наблюдается и свободное перемещение яичка в незаросшем брюшинно-паховом отростке, в связи с чем оно находится то в пределах пахового канала, то в мошонке. 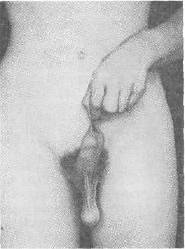 Рис. 60. Абдоминальная задержка яичка у мальчика 14 лет. Обычно вместе с яичком задерживается в паху и брю-шинно-паховый отросток, а в более редких случаях, при неправильно завершенном процессе опускания, яичко вместе с дистальным отделом влагалищного отростка брюшины может располагаться в необычном месте — в промежности, на бедре, на спинке полового члена (ectopia testis perinealis, cruralis). По нашим данным за 1957—1961 гг., на 141 больного с крипторхизмом выраженная клинически паховая (врожденная) грыжа имелась почти в половине случаев, а необлитерированный влагалищный отросток брюшины был обнаружен на операции у 125 больных. Больные, имеющие врожденную паховую грыжу в сочетании с крипторхизмом[19], страдают либо от явлений ущемления при выхождении внутренностей в узкий длинный грыжевой мешок (незаросший брюшинно-паховый отросток), либо от болезненных ощущений в связи с ущемлением в паховом канале яичка или перекрута его вместе с семенным канатиком. Эктопированное яичко обычно каких-либо болевых симптомов не дает и может быть больными не обнаружено (ectopia perinealis). Ошибки в распознавании эктопий связаны обычно с тем, что врач при невнимательном осмотре не замечает отсутствия яичка в мошонке или, констатируя такое отсутствие, не стремится выяснить аномалийное положение. Вопрос о хирургическом лечении крипторхизма, о более эффективных способах низведения яичка до сих пор еще полностью не разрешен, что отчасти связано с недоучетом роли брюшинно-пахового отростка в онтогенезе и клинике крипторхизма (Н. В. Воскресенский). Неудачи операций, производимых по ряду способов, объясняются их нефизио логичностью, недоучитыванием патогенеза аномалии. Об этом свидетельствует и сам термин — «орхидопексия». Ведь дело не в фиксации яичка на дне мошонки, а в низведении его, чему обычно мешает короткий канатик, окруженный множеством рыхлых соединительнотканных наложений, спаек и даже рубцов. Надо не только отсепаровать канатик, но и растянуть его, чего никак нельзя достигнуть, фиксируя его тем или иным способом на 10—12 дней к коже бедра или тягами различных систем. Вытяжение должно быть длительным, ритмичным, дозированным — это совершенно необходимо для получения стойкого результата. Для яичка следует создать соответствующее ложе в мошонке, которая при односторонней паховой задержке заметно гипоплазирована, а при двустороннем крипторхизме имеет вид небольшой кожной пигментированной складки. Следовательно, при выборе способа операции надо учесть необходимость эффективного растяжения мошонки. Одномоментное расширение полости маленькой мошонки пальцем или корнцангом не может стойко устранить врожденную гипоплазию. Нельзя надеяться и на грубую тягу за яичко путем энергичного вытяжения за швы, проведенные через его ткани, тем более при недостаточно удлиненном и растянутом семенном канатике. Это лишь создает условия для атрофии органа или, что еще опаснее, может привести к частичному некрозу яичка (Е. С. Шахбазян). В начале этого столетия почти одновременно в 1902— 1905 гг. появилось несколько сообщений о двухмоментных способах операции при паховой задержке яичка[5]. В 1909 г. опубликовал свой способ Торек (Torek), а в 1913 г. Н. М. Крон сообщил о двух случаях операций по П. А. Герцену. Двухмоментные операции нашли сторонников среди отечественных и зарубежных хирургов и урологов. Разработаны различные модификации этих способов, в связи с чем появились и разные названия, данные этим операциям разными авторами: операция Катценштейна — Герцена (Б. Н. Хольцов), операция Бейля—Китти (во всех учебниках Виль-больца), операция Катценштейна—Бейля (К. Т. Овнатанян); Н. А. Богораз назвал ее операцией Герцена — Торека, С. Л. Горелик—операцией Бейля—Киттли —Соколова. Все эти операции несколько разнятся в деталях выполнения отдельных этапов, но все они имеют основную общую сущность: операция в два этапа, имеющая целью длительное ритмичное и дозированное растяжение семенного канатика (и мошонки) с довольно значительным промежутком между обоими этапами (в среднем от 2 до 4 месяцев). При одних модификациях к широкой фасции бедра пришивают яичко (Бейль, Торек), при других — остатки гунтерова тяжа у нижнего полюса яичка (Китли); П. А. Герцен помещал яичко под широкую фасцию бедра. В отечественной литературе опубликовали свои наблюдения Е. Т. Кричевская, А. Г. Киселев, М. В. Саидов, В. Н. Деев, С. Л. Горелик, Ю. Д. Мирлес и др., пользовавшиеся методикой двухмоментной операции с временной фиксацией яичка к бедру. Первую серию наших операций (26 больных) мы проводили по Тореку—Герцену с небольшими вариантами в деталях техники (рис. 61). Операция складывается из следующих моментов: 1. Послойно рассекают ткани и вскрывают паховый канал. 2. Осторожно, бережно выделяют семенной канатик из окружающих его оболочек и высоко пересекают влагалищный отросток брюшины (грыжевой мешок). 3. Путем поперечных и продольных сечений элементы семенного канатика освобождают от остатков оболочек, рубцов, благодаря чему канатик значительно удлиняется. Дистальный отдел влагалищного отростка брюшины рассекают продольно и отсекают таким образом, чтобы у нижнего полюса яичка осталась часть оболочек (гунтеров тяж), достаточная для прошивания и последующей фиксации к тканям бедра. Семенной канатик можно еще значительно удлинить путем разделения сращений у выхода его из глубокого пахового кольца. 4. Через нижний угол раны вводят корнцанг и им тон-нелируют подкожно ход (канал) в соответствующую половину мошонки, которую расширяют, раскрывая бранши корнцанга (или введенным пальцем руки) (рис. 61, а). Над раскрытыми браншами корнцанга рассекают мошонку в самом низком месте, корнцангом захватывают конец крепкой шелковой нити, которую выводят в нижний угол раны. Этой нитью прошивают белочную оболочку яичка (рис. 61, в) и затем низводят его в мошонку. Можно также непосредственно корнцангом захватить остатки гунтерова тяжа и таким образом низвести яичко (рис. 61, б). 5. Зашивают паховый канал, как при грыжесечении. 6. На внутренней поверхности бедра соответственно уровню дна мошонки делают разрез в 2—3 см длиной и отпре-паровывают широкую фасцию, к которой и пришивают яичко. 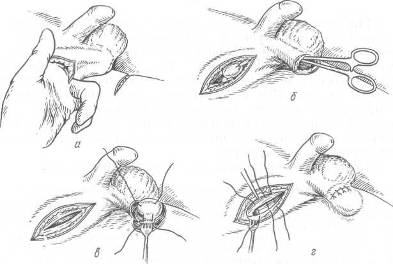 Рис. 61. Схема операции при крипторхизме по Тореку—Герцену. Над яичком сшивают края разреза на бедре и мошонке, образуя кожную манжетку — так называемый бедренно-мошоночный анастомоз (рис. 61, г). Этим заканчивается первый этап операции. Послеоперационный режим такой же, как и после операции пахового грыжесечения. Больной после 10—13 дней пребывания в больнице выписывается и после кратковременного отпуска приступает к своим обычным занятиям[20]. 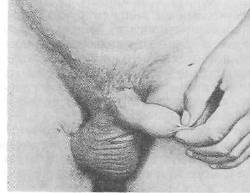 Рис. 62. Больной после операции по Тореку—Герцену. Для проведения второго этапа операции больной поступает в стационар спустя 2—4 месяца (рис. 62). За это время семенной канатик и мошонка растягиваются. Яичко, выделенное из своего временного ложа, легко перемещается в сформировавшуюся мошонку и располагается в самом низком месте ее у дна. При недостаточно растянувшейся мошонке можно легко создать дно ее, отсекая вместе с мошонкой полоску (или лоскут) нужной ширины из кожи бедра. После второго этапа яичко лежит на месте и обычно какой-либо ретракции не наблюдается. Приводим истории болезни двух оперированных. 1. Больной 16 лет поступил в стационар по поводу отсутствия мошонки и яичек. Мальчик стесняется товарищей, избегает купаться, мало общителен, угнетен. Телосложение правильное, питание удовлетворительное. Со стороны внутренних органов видимых уклонений от нормы нет. При осмотре отмечается отсутствие растительности на лобке. Соответственно мошонке имеется небольшая складчатость кожи и пигментация ее. Половой член развит нормально. В паховых областях как в горизонтальном, так и в вертикальном положении яички не контурируются. При напряжении брюшного пресса грыжевого выпячивания не видно. Паховые кольца едва пропускают кончик мизинца, а над пупартовой связкой неотчетливо пальпируются оба яичка в латеральном отделе пахового канала. Констатирована двусторонняя паховая задержка яичка. Произведен первый этап низведения левого яичка по Тореку—Герцену. На 5-й день после операции больному разрешено вставать, на 7-й день сняты швы в области пахового канала, на 10-й день — на бедре; на 12-й день больной выписан в хорошем состоянии. После выписки продолжал учиться, увлекался футболом. Спустя 2 месяца поступил для второго этапа операции, которая состояла в высвобождении яичка из временного ложа и перемещении его в мошонку, к этому времени уже достаточно растянутую. Часть кожи бедра была использована для пластики дна мошонки. После первой операции больной настоятельно просил произвести такую же операцию справа, что и было выполнено. В настоящее время оба яичка лежат на дне хорошо сформировавшейся мошонки. Следует отметить, что за истекшее время больной заметно возмужал, вторичные половые признаки значительно выражены, исчезло чувство подавленности. Работает строгальщиком на заводе. 2. Больной И., 26 лет, врач, обратился к нам по поводу фимоза и правостороннего крипторхизма. Больной крепкого телосложения, хорошо развит физически, но весьма угнетен наличием аномалии со стороны половых органов, малообщителен. Правое яичко расположено в паховом канале, малоподвижно. Правая половина мошонки гипоплазирована. Через 10 дней после устранения фимоза произведен первый этап операции по Тореку—Герцену. Спустя 3 месяца больной поступил для второго этапа операции. Яичко легко помещено в хорошо растянувшуюся мошонку. В настоящее время больной активен в общественной и личной жизни, общителен, бодр. Яичко находится на одном уровне с левым и почти такой же величины. В обоих приведенных случаях незакрытый брюшинно-паховый отросток был обработан как при врожденной паховой грыже, — проксимальный его отдел выделен, прошит и перевязан как грыжевой мешок (см. рис. 49). В тех случаях, когда канатик удается хорошо отсепаро-вать и заметно удлинить, можно фиксировать яичко к широкой фасции бедра не через белочную оболочку, аза остатки гунтерова тяжа, вокруг которого создается кожная манжетка, как и при операции Торека (модификация Бейля— Китай). Эта методика менее травматична. Второй этап операции через 2—3 месяца состоит лишь в иссечении кожного анастомоза и зашивании небольших ран на бедре и мошонке. В этой операции использован принцип Н. Н. Соколова — тяга за остатки гунтерова тяжа и оболочек, почему этот способ можно назвать операцией Бейля—К и т л и—С о к о л о в а (рис. 63). Следует указать на необходимость индивидуального подхода при выборе способа операции и выполнении ее деталей в каждом отдельном случае паховой задержки яичка, учитывая возраст больного, высоту стояния яичка, наличие односторонней или двусторонней аномалии. 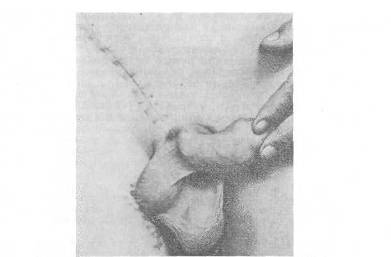 Рис. 63. Больной после операции по Бейлю—Киттли—Соколову. Нам кажется несомненным, что все преимущества имеют двухмоментные операции типа Торека—Герцена в подробно разработанной нами модификации Бейля—Китай—Соколова. Необходимо учесть весьма большое практическое значение оперативного лечения крипторхизма в связи с физической подготовкой контингентов призывного возраста, что обязывает уделять большое внимание получению безупречных результатов этой далеко не простой операции. При эктопии яичка практический интерес представляет промежностное положение его (ectopia testis perinealis), так как оно легко просматривается и может явиться неожиданной находкой при операции свободной или ущемленной грыжи. Об этой аномалии надо помнить при неясных случаях. С. Л. Горелик описал два случая сочетания косой паховой грыжи с промежности ой эктопией. В одном из них промежностное яичко было обнаружено при операции ущемленной паховой грыжи (в промежность было эктопировано яичко вместе с влагалищным отростком брюшины), во втором — аномалия была распознана до операции. Больной В., 20 лет, поступил по поводу правосторонней паховой грыжи. При осмотре справа рядом с мошонкой обнаружена широкая кожная складка, переходящая у внутренней поверхности бедра в кожу промежности, где прощупывается яичко. При кашле и натуживании кожная складка увеличивается за счет грыжевого выпячивания, спускающегося в промежность. Паховое кольцо расширено. Правая половина мошонки значительно меньше левой. Raphe scroti и складчатость кожи хорошо выражены. Левая половина мошонки, левое яичко и паховый канал уклонений от нормы не представляют. Диагноз: правосторонняя паховая грыжа и промежностная эктопия правого яичка. Операция. Типичный для грыжесечения разрез продолжен по направлению грыжевого выпячивания. Пересечен тяж, фиксировавший яичко в промежности и непосредственно переходящий в дистальный отдел влагалищного отростка. Произведена высокая перевязка грыжевого мешка, пластика пахового канала по Жирару. До зашивания пахового канала яичко перенесено в расширенную тупым путем правую половину мошонки и через кожу дна мошонки пришито к бедру (семенной канатик достаточной длины). Послеоперационное течение гладкое. В противоположность неспустившемуся яичку промежностное яичко удается легко переместить в мошонку, ибо канатик при эктопированном яичке имеет обычно достаточную длину. Детали хирургической техники и предупреждение опасностей при операции косой паховой грыжи, сочетающейся с крипторхизмом, а также при операциях по поводу паховой и абдоминальной задержки яичка. 1. При рассечении кожи и подкожной клетчатки надо помнить о возможности надапоневротического расположения яичка, чтобы избежать его повреждения. 2. При рассечении оболочек яичка и гунтерова тяжа следует остерегаться повреждения семявыносящего протока, который у нижнего полюса яичка нередко спускается в виде извитой удлиненной петли. 3. Лучше всего обнаружить семенной канатик и яичко путем рассечения общей влагалищной оболочки, как это рекомендуется при операции врожденной грыжи (см. рис. 49). В проксимальном отделе надо сделать поперечный разрез собственной оболочки яичка и канатика (приподняв оболочки инфильтрацией новокаина) и, осторожно отделив от элементов семенного канатика центральный отдел собственной оболочки яичка, проверить, сообщается ли просвет влагалищного отростка (брюшинно-пахового) со свободной брюшной полостью (что бывает в большинстве случаев). При наличии сообщения с брюшной полостью брюшинно-пахо-вый отросток высоко выделяют и проксимальный отдел его перевязывают, как грыжевой мешок. 4. Удлинение семенного канатика является относительным и происходит за счет выпрямления его изгибов путем рассечения оболочек и тяжей. Семявыносящий проток выпрямляется (удлиняется) обычно без затруднений. Надо избегать повреждения сосудов и осторожно рассекать в продольном и поперечном направлениях оболочки и тяжи острым скальпелем (или ножницами), не выпуская из поля зрения элементы семенного канатика (видеть сосуды при проходящем свете!) 5. Целесообразно при препаровке семенного канатика проводить осторожное (пальцевое) выделение семенного канатика в фасциальной воронке (у глубокого пахового кольца), а также еще более осторожно сдвигать vasa epigastrica inferiores с окружающей их клетчаткой, что может дать заметное удлинение семенного канатика. 7. Формирование кожной манжетки (бедренно-мошоночного анастомоза) упрощается, если наложить сначала два узловатых шва на углы разрезов. На заднюю губу накладывают внутрикожно тонкие кетгутовые узловатые швы. 8. При удачном удлинении семенного канатика можно завершить операцию по Бейлю—Китли— Соколову или же применить простую орхидопексию (фиксировать яичко у дна мошонки). 9. При абдоминальной задержке яичка лучшему обнаружению его помогает ползучий новокаиновый инфильтрат у самого устья влагалищного отростка, а также осторожная тракция за отсепарованные оболочки и канатик. Если при коротком семенном канатике не удается низвести в мошонку хорошо развитое яичко, можно закончить операцию фиксацией его у поверхностного пахового кольца, а дальнейшее низведение произвести на втором этапе, спустя 3—4 месяца. Паховый канал в этих случаях следует зашить простейшим способом (сшивание обеих створок рассеченного апоневроза наружной косой мышцы), что обеспечит на третьем этапе операции без особых трудностей более легкое выделение яичка. Семенной канатик обычно ко второму этапу заметно удлиняется. На завершающем этапе операции паховый канал лучше всего зашить по А. В. Мартынову, а орхидопексию произвести по Бейлю — Китли—Соколову. Выбор способа. Наш опыт, охватывающий 200 операций по поводу крипторхизма, показал целесообразность в большинстве случаев операции по Бейлю — Китли—Соколову. Эта операция менее травматична по сравнению с операцией по Тореку— Герцену и более физиологична, так как яичко перемещается сразу в мошонку. Второй этап операции также легче при избранном нами и усовершенствованном в деталях оперативной техники варианте способа Бейля—Китли—Соколова; яичко не приходится травматично выделять из плотных сращений на бедре, мостик кожного анастомоза иссекается легко, без трудностей производится зашивание ран на бедре и мошонке. Однако у взрослых больных нередко приходится прибегать к операции по Тореку—Герцену по той причине, что ткани у них менее эластичны и тяга за остатки гунтерова тяжа может оказаться недостаточной. Швы на мошонку необходимо накладывать в два этажа, на tunica dartos и прилегающие к ней ткани тонким кетгутом, на кожу мошонки — узловатыми шелковыми швами. Если эктопированное над апоневрозом яичко легко низводится до середины мошонки, можно ограничиться простой орхидопексией (orchidopexia scrotalis). Опыт показывает, что при двусторонней паховой задержке яичка у детей следует сначала оперировать только с одной стороны, отложив операцию на другой стороне на несколько месяцев или на год. Мы наблюдали в ряде случаев после односторонней операции увеличение подвижности яичка с другой стороны и даже перемещение его к поверхностному кольцу пахового канала. Наиболее благоприятным периодом для операции низведения яичка мы считаем возраст 12—14 лет, так как к этому времени завершается процесс запоздалого опускания яичка. Оперативное перемещение яичка в мошонку и создание тем самым нормальных физиологических условий приходится на период начала сперматогенеза и интенсивного развития органа. Операция не показана при двусторонней абдоминальной задержке яичка с наличием общей эндокринной недостаточности (dystrophia adiposo-genitalis). При одновременном наличии паховой грыжи с наклонностью к ущемлению или болях в области задержанного яичка операция показана в любом возрасте. Скользящие грыжи «Не часто, но далеко и не очень редко, встречается форма грыжи, представляющая особые анатомические условия со стороны грыжевого мешка, затруднительные для малоопытных хирургов и требующие другого лечения, чем обыкновенные грыжи; это так называемая hernia par glissement, скользящая грыжа. С этой формой надо быть знакомым и об анатомии ее надо иметь ясное представление, чтобы справиться с теми затруднениями, которые представляет их лечение»[6] При скользящих грыжах одна из стенок грыжевого мешка образуется прилегающим к мешку органом, расположенным забрюшинно (рис. 64). Этими органами чаще всего являются слепая кишка, восходящий и нисходящий отделы (colon iliacum) толстой кишки, реже — мочевой пузырь. Мочеточники, почки, матка и ее придатки также могут спускаться, скользить и выходить через слабые участки передней брюшной стенки, преимущественно в паховой области, реже — под паховой связкой через бедренный канал. 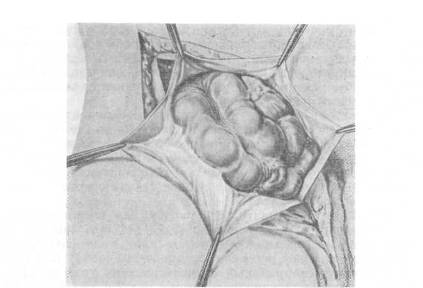 Рис. 64. Скользящая грыжа слепой кишки (A. Fischer, E. Gohrbandt, F. Sauerbruch). Терминология грыж разнобразна: «грыжи от скольжения», «грыжи от соскальзывания», «соскальзывающие грыжи». Большинство авторов применяет термин «скользящие грыжи». А. П. Крымов определяет скользящие грыжи в зависимости от органа, спустившегося и прилегающего к грыжевому мешку — бедренная грыжа слепой кишки, паховая грыжа слепой кишки. Под термином «грыжа» следует понимать выхождение из брюшной полости в брюшинный (грыжевой) мешок органов, которые могут быть введены обратно в брюшную полость. Соскальзывание же забрюшинных органов может произойти и без наличия грыжевого мешка, и выпятившиеся внутренности, не покрытые брюшиной, лишь условно обозначаются как грыжа; в действительности имеется выпадение, соскальзывание, а грыжевой мешок может появиться потом, по мере увеличения выпячивания. А. П. Крымов указывает, что эти выпячивания клинически имеют все признаки обыкновенных грыж, и отсутствие грыжевого мешка выясняется часто лишь во время операции, а потому название «грыжа» дла этих выпячиваний «освящено временем и клиникой». Скользящие грыжи занимают небольшое место среди других грыж брюшной стенки. Однако трудности в распознавании, оперативной технике и частые опасные осложнения при хирургическом лечении привлекли к этим грыжам внимание многих видных хирургов [7]. По данным А. В. Гижицкого, скользяшие грыжи составляют 3,5 % всех грыж, по данным М. И. Лотоцкого (1958), — 3,06 %. По другим сводным статистикам частота сколь-зяших грыж колеблется между 0,5 и 7 % (А. Г. Сосновский, В. У. Таболова, А. В. Ильяшенко). По данным С. Я. Долецкого, Т. Ф. Ганжулевича, Риян (Ryan), скользящие грыжи наблюдаются и в детском возрасте (от 2,9 до 4,5 %). Патогенез и виды скользящих грыж. Часть скользящих грыж можно отнести к врожденным, что может быть связано с дефектами развития передней брюшной стенки и кишечника, в частности слепой кишки — органа, чаще всего спускающегося через слабый участок паховой области. В патогенезе скользящих грыж имеют значение анатомические особенности забрюшинного пространства, расположение отдельных участков кишечника в непосредственной близости к внутреннему паховому кольцу, которое при своем расширении и при слабости мышечной стенки на данном участке способствует соскальзыванию забрюшинно расположенных внутренностей. Развитию скользящих грыж благоприятствует также длительное существование грыжевого выпячивания, особенно у пожилых, значительные размеры его, а также постоянное переполнение толстых кишок газами и опускание с возрастом слепой кишки по линии перехода париетальной брюшины в висцеральную (И. Л. Цимхес, 1926). Увеличение грыжевого мешка ведет к перемещению его — через грыжевые ворота выпячиваются наружу дальнейшие участки брюшины; за брюшиной могут последовать органы, которые покрыты ею лишь частично и соединены с ней (прикреплены к ней), слепая кишка, восходящая и нисходящая части толстой кишки, мочевой пузырь. При правосторонней грыже обычно соскальзывает слепая кишка, при левосторонней — самая нижняя часть нисходящей толстой кишки и начальная часть сигмовидной, которые также отчасти лежат внебрюшинно, вследствие чего и могут образовать скользящую грыжу. На левой стороне участок толстой кишки имеет приводящее и отводящее колено, что помогает в распознавании вида грыжи. Механизм образования скользящих грыж показывает, что предполагать их наличие можно лишь при более или менее больших паховых грыжах, следовательно, чаще у мужчин. По данным А. В. Ильяшенко, из 70 оперированных им больных было 67 мужчин. Чаще всего скользящие грыжи бывают косыми правосторонними, реже — прямыми и слева; редко встречаются бедренные скользящие грыжи. По данным М. И. Лотоцкого, на 50 случаев скользящих грыж косых паховых было 41, прямых — 7 (в том числе правосторонних 33, левосторонних 15), бедренные грыжи встретились всего 2 раза. Примерно такие же соотношения приведены у А. Г. Сосновского. В связи с механизмом развития и сложившимися анатомическими отношениями скользящие грыжи разделяются на три вида: 1) инграпариетальные грыжи с полным грыжевым мешком (сюда можно отнести и грыжи толстой кишки)[21]; 2) параперитонеальные грыжи с неполным грыжевым мешком (грыжи от соскальзывания) — истинные скользящие грыжи; 3) экстраперитонеальные грыжи, когда грыжевой мешок отсутствует (выпадение мочевого пузыря, почек, мочеточников, которые могут спускаться в грыжевые ворота и без выхождения брюшинного мешка). Наиболее частым видом экстраперитонеальной грыжи является выпадение мочевого пузыря при прямой или надпузырной грыже (hernia supravesicalis). В редких случаях экстраперитонеальную скользящую грыжу может образовать и восходящая толстая кишка при подвижной слепой, как изображено на рис. 65 (Schaukelbruch — грыжа в виде качалки). Эта разновидность грыжи относится к так называемым грыжам без грыжевого мешка. В практике хирурга чаще всего встречаются параперитонеальные грыжи, а среди них первое место занимают скользящие грыжи слепой кишки, реже сигмовидной. Клиника и распознавание. Распознавание скользящих грыж представляет значительные трудности. Клиническая картина на первый взгляд мало чем отличается по своему течению и симптомам от обычных паховых грыж. Однако при более внимательном собирании анамнеза и обследовании этих больных диагноз в ряде случаев удается правильно поставить до операции или хотя бы высказать предположение о скользящей грыже. А такое предположение заставит нас обратиться к рентгенологическому исследованию толстой кишки и мочевого пузыря, к составлению определенного плана операции, а также поможет избежать далеко не редко описываемые повреждения кишки, мочевого пузыря при операции. По данным П. С. Кахидзе (1956), на 94 операции скользящих грыж ранение слепой кишки наблюдалось 14 раз. Нераспознанное во время операции ранение мочевого пузыря дает летальность в 27 % случаев (А. М. Гаспарян). Следует обратить внимание на возраст больного, длительность заболевания, большую величину и своеобразную консистенцию грыжевого выпячивания, урчание при попытке к вправлению, широкие грыжевые ворота, а также на диспепсический синдром. При соскальзывании кишки дизурические явления могут указывать на возможность непосредственного прилегания к соскальзывающим органам мочевого пузыря. Скользящие грыжи ущемляются обычно чаще; клиническое течение ущемлений их значительно тяжелее. При невправимых скользящих грыжах, чаще встречающихся, распознавание затруднительным. Важно обратить внимание на не совсем обычную симптоматику и главное помнить о возможности скользящей грыжи. Весьма труден дооперационный диагноз грыжи придатков матки. В скользящих грыжах слепой кишки может развиваться воспаление червеобразного отростка, что значительно осложняет клиническую картину, затрудняет диагностику. Причинами, ведущими к смещению червеобразного отростка в грыжевые мешки паховых и бедренных грыж, являются врожденные аномалии расположения слепой кишки, ослабление связочного аппарата кишечника с последующим опусканием слепой кишки с червеобразным отростком по типу скользящей грыжи, значительная длина отростка. Червеобразный отросток чаще находят в правосторонних паховых грыжах, а при обратном расположении внутренностей — и в левосторонних. Отросток может находиться в грыжевом мешке полностью или же только своей дистальной частью, или в грыжевой мешок может войти средняя часть отростка, а дистальная часть его будет располагаться в брюшной полости (Н. И. Краковский). Весьма редко червеобразный отросток встречается в грыжах белой линии. 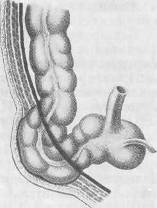 Рис. 65. Скользящая грыжа (грыжа без грыжевого ущемления может быть мешка) Патологические явления в червеобразном отростке, сместившемся в грыжевой мешок, разнообразны, начиная с катаральных явлений и кончая деструктивными процессами вплоть до перфорации (грыжевой аппендицит). Аппендицит в грыжевом мешке может наблюдаться как в неущемленной, так и в ущемленной грыже. Клиническая картина аппендицита, развивающегося в грыжевом мешке, начинается с болевых ощущений, которые сосредоточиваются в самом грыжевом выпячивании. При остром аппендиците, развившемся в грыжевом мешке паховой грыжи, отмечается значительная гиперестезия кожи мошонки, отек ее. Явления непроходимости кишечника развиваются позднее, чем при ущемлении грыжи. В связи с деструктивными процессами в червеобразном отростке наблюдается гнойный экссудат в грыжевом мешке, а также в брюшной полости (сообщающийся перитонит). Пальцевое исследование прямой кишки позволит получить данные о воспалительном процессе в брюшной полости. При обычной ущемленной грыже болевые ощущения выражены не так резко, как при ущемлении грыжи с одновременным воспалением червеобразного отростка. При деструктивных изменениях в отростке может развиваться флегмона с образованием калового свища в неоперированных случаях (А. М. Нечаев). После удаления отростка тактика хирурга соответствует общепринятой методике для осложненных ущемленных грыж. Закрытие пахового канала производится по наиболее простому способу. При случайном обнаружении неизмененного червеобразного отростка в грыжевом мешке необходимо обязательное удаление его. В случае удаления червеобразного отростка как при неущемлен-ных, так и при ущемленных грыжах необходимо в справке, выдаваемой больному, указать об аппендэктомии. Операции при скользящих грыжах толстой кишки. В связи со своеобразием хирургической анатомии эти операции могут представить значительные трудности, особенно при плохо вправимых грыжах большой величины. Оперативные методы при скользящих грыжах могут быть распределены на следующие группы: 1. Вправление грыжевого содержимого en masse (репозиция). 2. Перитонизация соскользнувших участков толстой кишки с последующим вправлением их в брюшную полость. 3. Фиксация соскользнувшего участка кишки к перед ней брюшной стенке. 4. Мезентериальная пластика и фиксация соскользнувшего участка к передней поверхности задней стенки живота. На схеме по М. И. Потоцкому (рис. 66) хорошо представлены основные способы хирургического лечения наиболее часто встречающихся скользящих грыж толстой кишки. Способы оперативного лечения скользящих грыж 1. Способ Саварио (Savario): вскрывают паховый канал, освобождают грыжевое выпячивание от спаек до поперечной фасции, вскрывают грыжевой мешок и после освобождения скользящей кишки и зашивания вскрытого мешка последний вместе с кишкой вправляют в брюшную полость (рис. 66, а, б). 2. Способ Б и вена (Beven): после вправления грыжевого содержимого и резекции грыжевого мешка накладывают кисетный шов на остатки грыжевого мешка и стенки кишки (рис. 66, е, г). 3. Способ Баркера (Barker), Гартмана (Hartmann) и Э р к е с a (Erkes): после резекции грыжевого мешка культю последнего ушивают, а длинные концы нитей проводят позади пупартовой связки, возможно выше, через переднюю брюшную стенку (сзади наперед) (рис. 66, д, ё). 4. Способ Ларденау — О к и н ч и ц a (Lardenois) : после герниолапаротомии и отделения задней стенки кишки от забрюшинной клетчатки грыжевое содержимое вправляют и производят резекцию грыжевого мешка. Вправленную кишку фиксируют к брюшной стенке несколькими швами (рис. 66, ж, з). 5. Способ Морестена (Morestin) рекомендуется при скользящих грыжах сигмовидной кишки. Во время лапаротомии (или герниолапаротомии) кишку, входящую в состав грыжи, втягивают со стороны брюшной полости, причем в грыжевом мешке образуется по две складки, которые сближаются тем больше, чем больше втягивается кишка в брюшную полость. Обе эти складки сшивают между собой, образуя как бы новую «брыжейку» кишки. Вновь образованную «брыжейку» подшивают к пристеночной брюшине (рис. 66, и, к, л, м). 6. Способ А. Г. Сосновского (1950) основан на перитонизации слепой кишки двумя лоскутами, выкроенными из грыжевого мешка; автор назвал этот способ «гамаком». 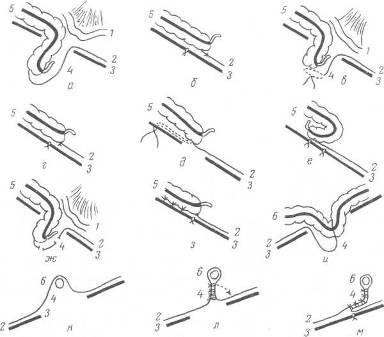 Рис. 66. Операции при скользящих грыжах (по М. И. Лотоцкому). 1 — тонкая кишка; 2 — париетальная брюшина; 3 — апоневроз; 4 — грышевой мешок; 5 — слепая кишка с восходящей; 6 —сигмовидная кишка. СП. Федоров (1903) при скользящих грыжах подтягивал слепую и восходящую кишки в брюшную полость и фиксировал их к передней поверхности задней брюшной стенки; то же рекомендовал и А. П. Крымов (1950). В связи со своеобразием анатомо-топографических условий при скользящих грыжах, значительными патологоанатомическими изменениями, а также длительностью заболевания и возрастом больных (обращаются к хирургу чаще всего люди пожилого возраста) операции эти технически довольно трудны даже для опытных хирургов, и часто наблюдаются рецидивы. П. С. Кахидзе приводит отдаленные результаты 94 операций по поводу скользящих грыж мочевого пузыря, — рецидивы наступили в 43,6 % случаев, причем 80,5 % рецидивов приходится на первые 6 месяцев после операции[22]. Предупреждение опасных осложнений при операции скользящих грыж и выбор способа операции 1. При большой невправимой (или неполностью вправимой) паховой грыже у пожилого мужчины, сопровождающейся выраженным болевым синдромом, диспепсическими явлениями, склонностью к частичным ущемлениям, надо всегда помнить о скользящей грыже. 2. При предположении о скользящей грыже следует детально уточнить анамнез, провести тщательное обследование, включающее ирригоскопию, а при показаниях — цистоскопию и цистографию. Соответственно данным исследования надо составить предварительный план операции, выбрать наиболее целесообразный способ устранения грыжи. При этом следует внимательно взвесить показанность хирургического вмешательства, возраст и общее состояние больного. 3. Тщательно, послойно, осторожно рассекая ткани, надо помнить о своеобразных атипичных анатомических соотношениях при скользящих грыжах, об опасности повреждения кишки, мочевого пузыря. 4. Если грыжевой мешок имеет не совсем обычный вид, стенка его толста, «мясиста», необычного цвета, легко кровоточит, при выделении следует, не вскрывая мешок, взять его в складку и прощупать между большим и указательным пальцами; при этом приеме можно ясно ощутить необычную пастозность стенки «мешка», а иногда и пульсацию сосудов (чего никогда не бывает при ощупывании мешка обычной грыжи). При такой ситуации надо осторожно вскрыть мешок по его медиальной поверхности в наиболее тонком участке. 5. Не следует стремиться к обработке грыжевого мешка обычным путем (выделение и высокая перевязка шейки). Это не представляется возможным при скользящих грыжах, так как выпавшую кишку нельзя отделить от грыжевого мешка; такая препаровка может привести к повреждению сосудов, питающих стенку толстой кишки. Эти сосуды находятся у латеральной поверхности «грыжевого мешка» и их можно не заметить. Просмотренное повреждение сосудов может повлечь за собой некроз толстой кишки со всеми вытекающими отсюда последствиями вплоть до летального исхода. 6. Если хирург распознал скользящую грыжу только после значительного повреждения органов или нарушения васкуляризации стенки кишки, он должен быстро принять решение о расширении доступа (герниолапаротомия) и устранить опасное осложнение (тщательный шов поврежденного органа, при показаниях — резекция кишки). 7. Значительную опасность при операции скользящей грыжи представляет нераспознанное повреждение мочевого пузыря, которое можно просмотреть, если в грыжевой мешок выпячивается истонченная стенка дивертикула мочевого пузыря. В этих случаях лишь предоперационная цистоскопия (цистография) может помочь предупредить опасное осложнение. При выпадении значительной части стенки мочевого пузыря, всех его слоев распознавание облегчается (толщина стенки «мешка», развитая венозная сеть, скопление жировой клетчатки). Рану мочевого пузыря следует зашить двухэтажным швом (нижний — кетгутом, не захватывая слизистой оболочки пузыря) и ввести постоянный катетер на 2—3 дня. 8. От разновидности скользящей грыжи, ее величины, характера грыжевого мешка и его содержимого, степени развития сращений, вправимости зависит сложность хирургического вмешательства и выбор способа операции. При небольших вправимых грыжах можно ограничиться восстановлением целости рассеченного брюшинного листка (грыжевого мешка), вправлением грыжевого выпячивания и надежным закрытием пахового канала (укреплением задней стенки его). При больших трудновправимых грыжах целесообразно расширить доступ (герниолапаротомия), освободить соскользнувшую кишку от сращений и закончить операцию одним из указанных выше способов восстановления нормальных анатомических соотношений (соединение листков брюшины, вентрофиксация). Способы эти анатомически обоснованы, но они сложны в своем выполнении и требуют хорошей ориентировки и достаточного опыта хирурга. Пластику пахового канала производят с учетом состояния тканей и высоты пахового промежутка. Интерстициальные паховые грыжи Паховая поверхностная грыжа (подкожная) (hernia inguinalis superficialis subcutanea). Грыжевой мешок выходит через поверхностное отверстие пахового канала, направляясь далее не в мошонку, а в подкожную клетчатку, располагаясь над апоневрозом наружной косой мышцы живота и поверхностной фасцией. Грыжевой мешок может дальше направляться к передней верхней ости подвздошной кости или к пупку. Грыжевой мешок может также направиться под кожу бедра в верхнесрединную часть бедренного треугольника (trigonum femorale — PNA) и к промежности, кзади от мошонки (рис. 67, а). Паховая предбрюшинная грыжа (hernia inguinalis properitonealis). При этой разновидности грыжевой мешок чаще бывает двухполостным (двухкамерным). Обе полости сообщаются между собой. Одна из них идет по обычному пути косой паховой грыжи, но в мошонку обычно не спускается, другая же полость мешка располагается в предбрюшинной клетчатке между поперечной фасцией и париетальной брюшиной. Предбрюшинный участок грыжевого мешка может направляться к мочевому пузырю, к подвздошной ямке и, реже, к запирательному отверстию (hernia in-guinalis properitonealis, iliaca, obturatoria). Значительно изменены анатомические соотношения; отмечаются сращения предбрюшинного грыжевого мешка с пристеночной брюшиной, что необходимо учитывать при выделении грыжевого мешка (рис. 67, б). 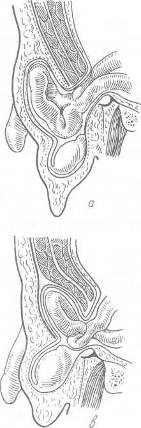 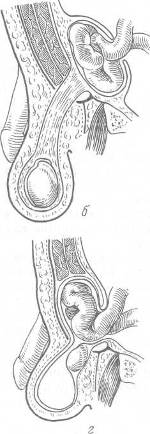 Рис. 67.Интерстициальные грыжи. а — hernia inguinalis subcutanea; б — hernia inguinalis properitonealis; в — hernia inguinalis interstitialis; г — hernia inguinalis interstitialis bilocularis congenita. Паховая промежуточная внутристеночная грыжа (hernia inguinalis interstitialis). Подкожное отверстие пахового канала может быть значительно сужено или же полностью закрыто. Паховый канал при паховых промежуточных грыжах расширен и по длине короче обычного. Грыжевой мешок по выходе его из внутреннего отверстия пахового канала располагается под апоневрозом наружной косой мышцы живота, между внутренной косой и поперечной мышцами, между поперечной мышцей и поперечной фасцией (рис. 67, в). Грыжевые мешки паховых промежуточных грыж могут проходить через щели в апоневрозе наружной косой мышцы. Паховый канал при паховых промежуточных грыжах расширен, мышцы на большем протяжении отходят от паховой связки, атрофичны. Брюшное отверстие пахового канала смещается несколько кверху. При анатомической слабости паховые промежуточные грыжи могут занимать весь паховый треугольник. Яичко располагается чаще у подкожного отверстия пахового канала или в паховом канале и как исключение спускается в мошонку. В большинстве случаев яичко находится в состоянии атрофии. Паховая промежуточная двукамерная грыжа (hernia inguinalis interstitialis bilocularis congenita). Паховая грыжа в данной разновидности имеет раздвоенный грыжевой мешок (двухкамерный). Основная часть мешка располагается под апоневрозом наружной косой мышцы, другая — проходит по паховому каналу и спускается в мошонку. Шейка грыжевого мешка на уровне глубокого пахового кольца может быть узкой, и полость мешка не всегда будет выполняться содержимым. При осмотре больных с этими двухкамерными грыжами определяется выбухание над апоневрозом наружной косой мышцы, поверхностное паховое кольцо обычно бывает узким, яичко в мошонке прощупывается не всегда. Выбухание под апоневрозом уменьшается в положении больного лежа, при легком надавливании определяется характерное урчание. Апоневроз наружной косой мышцы не всегда бывает растянутым (рис. 67, г). При неясной клинической картине рентгеноскопия может помочь распознаванию характера грыжевого выпячивания. И. С. Розенцвейг (1936) описывает наблюдение над межмышечной грыжей, диагноз которой был установлен рентгенологически. При обследовании больного в разных положениях в области тени выпячивания были видны слабо намечающиеся порции воздуха. Было высказано предположение о выхождении петель кишечника через брюшную стенку, и при повторной рентгеноскопии после дачи бариевой взвеси были обнаружены контрастированные петли тонких кишок в тени грыжевого выпячивания. Промежуточные грыжи у женщин в основном соответствуют по своему расположению паховым промежуточным грыжам мужчин. Дивертикулы грыжевого мешка у женщин спускаются в большую губу. Осумкованная (кистевидная, или куперовская) грыжа (hernia inguinalis encystica, hernia cystica s. Cooperi) Осумкованные грыжи описаны в 1833 г. Купером. Отдельные наблюдения опубликованы С. П. Протопоповым (1928, 1957), А. В. Капланом (1939), А. П. Крыловым (1950), Н. В. Воскресенским (1951). Осумкованная грыжа характеризуется наличием мешка, выпячивающегося в нижележащий брюшинный мешок (фактически замкнутую полость). Расположение грыжевого мешка осумкованной грыжи полностью соответствует направлению косой паховой грыжи, так как развитие ее связано с незаращением брюшинно-пахового отростка. Внутренний мешок, сообщающийся с брюшной полостью, покрыт брюшиной как с внутренней своей стороны, так и с поверхности, выступающей в наружный мешок (замкнутый), и обычно сообщения с брюшной полостью не имеет. Содержимое грыжевого мешка осумкованной грыжи располагается во внутреннем мешке. Осумкованные грыжи имеют самые разнообразные сочетания, при которых обычные для косых паховых грыж анатомические соотношения резко нарушаются, что затрудняет диагностику и осложняет операцию. Имеются две основные формы осумкованных грыж. Одна из них развивается по типу яичковой грыжи, другая — по типу канатиковой. Отмечается скопление незначительного количества серозной жидкости в наружном мешке, который имеет более плотную стенку, чем внутренний мешок (собственно грыжевой мешок). А. В. Каплан описывает операцию грыжесечения у больного 62 лет с осумкованной паховой грыжей. Свисавшее в грыжевой мешок образование было принято за меккелев дивертикул. Только при внимательном осмотре оказалось, что это образование представляет собой серозный мешок, внутри которого прощупывалась кишечная петля. При нераспознанной во время операции осумкованной грыже могут быть тяжелые осложнения. Мери и Пти (Meri, Petit) наблюдали грыжу с двойным мешком. Внутренний грыжевой мешок осумкованной грыжи был принят за петлю кишки и вправлен с разорванной петлей тонкой кишки. С. П. Протопопов (1928) обратил внимание на атипичность анатомического строения паховой области при некоторых формах паховых грыж, напоминающих по своему строению осумкованные грыжи: при хорошо выраженном апоневрозе наружной косой мышцы живота обрисовывается резко утолщенный канатик, очертания подкожного пахового кольца не выражены, так как волокна апоневроза в виде вполне сформированной апоневротической пленки вместе с утолщенной поверхностной фасцией переходят на канатик, образуя для грыжевого выпячивания вместилище, которое как бы подвешено на уровне наружного пахового канала, «как вымя». Только после широкого рассечения этой оболочки можно выделить истинный грыжевой мешок. Эта атипичная апоневротическая капсула дает возможность при операции предполагать наличие дополнительного грыжевого мешка. СП. Протопопов предлагает называть такую грыжу «hernia obstincta s. incapsularis», оставляя для грыж Купера термин «hernia encystica» (в переводе — «грыжа в мешке»). Околопаховые грыжи (hernia parainguinalis) Околопаховые грыжи являются редкой разновидностью косых паховых грыж. После выхода из глубокого отверстия пахового канала грыжевой мешок направляется не к поверхностному паховому кольцу, а к щели между волокнами апоневроза наружной косой мышцы. Эти щели могут быть врожденными либо образуются при слабом апоневрозе или при тупых травмах паховой области. Наблюдаются также щели в области ножек поверхностного пахового кольца. Клиника околопаховых грыж аналогична клинике паховых грыж. При обследовании применяется общая для паховых грыж методика. Показания к операции такие же, как и при всех других видах паховых грыж. При операции безусловно необходимо рассечение апоневроза наружной косой мышцы на всем протяжении разреза с рассечением поверхностного пахового кольца, чтобы иметь возможность ориентироваться в атипичном расположении грыжевого мешка, отсутствии дивертикулов мешка и провести полноценную пластику пахового канала. Косая паховая грыжа с выпрямленным каналом Имеются наблюдения над редкой формой косой паховой грыжи, которая при широкой шейке значительно расширяет грыжевые ворота, принимающие прямое направление. Б. Э. Линберг называет эту форму косой паховой грыжей с выпрямленным каналом, Ойдтманн (Oidtmann, 1930) — hernia inguinalis externa directa. При этой форме задняя стенка пахового канала деформирована, нижняя надчревная артерия оттеснена кнутри. Н. И. Кукуджанов (1949) приводит 4 случая косых паховых грыж с выпрямленным каналом, выявленных им на секции. Размеры пахового промежутка доходили до 7,5 см по паховой связке с высотой промежутка до 5 см. Отмечается также истончение поперечной фасции. Операция при косых паховых грыжах с прямым каналом значительно сложнее, чем при прямых грыжах. Высокий паховый промежуток не может быть закрыт обычными способами, поэтому в план операции необходимо включать использование аутопластических и аллопластических способов. При хорошо выраженном апоневрозе наружной косой мышцы живота можно использовать вариант пластики «тройным апоневротическим затвором» (Н. В. Воскресенский и С. Л. Горелик). При подшивании апоневроза обязательно нужно производить фиксирование к уплотненной части поперечной фасции — tractus iliopubicus и к tuberculum pubicum. Комбинированные формы паховых грыж Наблюдаются следующие односторонние сочетания различных видов паховых грыж: прямая паховая и наружная надпузырная паховые грыжи; прямая и косая паховые грыжи; прямая, косая и наружная надпузырная грыжи. Р. С. Манукян (1933) на 1500 паховых грыжесечений наблюдал 3 больных с двумя паховыми грыжами на одной стороне. Н. И. Кукуджанов (1945) на 1075 больных с косыми и 109 с прямыми паховыми грыжами у 17 обнаружил комбинированные грыжи. Комбинированные косые и прямые грыжи разделяются нижней надчревной артерией. Поперечная фасция образует один общий фасциальный мешок, поэтому без рассечения фасции наличие комбинированной грыжи установить трудно. Как симптом комбинированных грыж Р. С. Манукян отмечает раздвоенность нижнего контура грыжевого выпячивания с неясным углублением между латеральной и медиальной частями грыжевого мешка. При покашливании и натуживании изменяется местоположение выпячивания, что, по-видимому, зависит от выполнения содержимым одного из мешков. Признаком комбинированной грыжи считают этапную вправимость ее, когда выпячивание вправляется не сразу, а в два приема. Этот симптом может наблюдаться и при многокамерных грыжах. Наблюдения В. Я. Василькован (1939) показывают, что в некоторых случаях комбинированных грыж при операции второй мешок может быть не замечен, и в послеоперационном периоде выявляется грыжевое выпячивание, которое принимается за рецидив (так называемый ложный рецидив). Очень важно при операции заставлять больного натуживаться, что дает возможность своевременно обнаруживать комбинированную форму паховой грыжи. Прямая (внутренняя) паховая грыжа (hernia inguinalis interna; diresta) Прямая паховая грыжа выходит через внутреннюю паховую ямку, которая является постоянным анатомическим образованием. Прямые грыжи составляют 5—10 % всех видов паховых грыж. У женщин прямые паховые грыжи встречаются в 1—2 % случаев. У детей они наблюдаются крайне редко. Прямая паховая грыжа по своей этиологии является приобретенной. Недостаточное же развитие паховой области, слабость брюшной стенки предрасполагают к развитию прямых грыж, поэтому термин «приобретенная» надо понимать в чисто клиническом значении. В начальной степени своего развития грыжевое выпячивание имеет овальную, полукруглую форму и за пределы поверхностного пахового кольца обычно не выходит. При дряблости брюшной стенки, значительном отложении жировой клетчатки и расширенном паховом кольце грыжевое выпячивание может выйти за пределы кольца и спуститься в мошонку (hernia inguinalis scrotalis). Этот вид грыжи встречается редко. Прямые грыжи не имеют склонности к ущемлению. Клиника и распознавание. Прямые грыжи чаще бывают двусторонними и преимущественно наблюдаются в пожилом возрасте. При длительном существовании двусторонние грыжи могут соприкасаться между собой. Больные с прямыми паховыми грыжами обычно жалуются на чувство неловкости при ходьбе, физическом напряжении. Болевые ощущения выражены слабее, чем при косых паховых грыжах, что объясняется достаточно широкими грыжевыми воротами и широкой шейкой мешка. При значительном грыжевом выпячивании могут быть выражены диспепсические явления. Жалобы больного на расстройство мочеиспускания, частые позывы, периодические задержки мочи объясняются непосредственной близостью мочевого пузыря или же его дивертикула. При обследовании поверхностного пахового кольца при прямых грыжах можно прощупать пульсацию a. epigastrica inferior кнаружи от грыжевого выпячивания, что возможно при широком поверхностном паховом кольце и у нетучных больных. Можно также прощупать лонную кость и заднюю поверхность ее. При осмотре и ощупывании грыжевого выпячивания в случае прямой грыжи хорошо определяется латеральный край выпячивания, чего не наблюдается при косых паховых грыжах. При дифференциальном диагнозе между прямой и косой паховыми грыжами в положении больного лежа можно произвести давление на область глубокого пахового кольца — при натуживании появляется грыжевое выпячивание прямой грыжи. При косых же паховых грыжах выпячивание выявляется после прекращения давления на область глубокого пахового кольца при одновременном давлении на область поверхностного пахового кольца. Редкой разновидностью прямой паховой грыжи является надпузырная грыжа, выходящая через надпузырную ямку — fossa (fovea) supravesicalis. Место выхода грыжи располагается между plica umbilicalis media и plica umbilicalis lateralis. Эта разновидность паховой грыжи имеет еще название hernia vesico-pubica, а также hernia praevesicalis pararectalis, что указывает на анатомические участки выхода грыжевого выпячивания. Грыжевое выпячивание надпузырной грыжи далее проходит в медиальную часть пахового промежутка. Надпузырные грыжи могут выйти в щели завороченной (коллезовой) связки и располагаться латерально от края прямой мышцы. Грыжевые мешки надпузырных грыж направляются также в сторону бедренного канала, образуя бедренную грыжу надпузырной ямки (hernia femoralis supravesicalis). Так же как и при прямых грыжах, грыжевое выпячивание надпузырной грыжи покрыто предбрюшинным жиром и поперечной фасцией. Клиника надпузырных грыж соответствует таковой при прямых грыжах. Прилегание мочевого пузыря к стенке может вызывать дизурические явления и неприятные ощущения при переполненном мочевом пузыре. Во время операции хирург должен учитывать наличие предпузырной клетчатки и близость мочевого пузыря. Операции при прямых паховых грыжах Главной задачей таких операций является укрепление задней стенки пахового канала. При высоком паховом промежутке и сильно растянутой поперечной фасции укрепление только передней стенки пахового канала не является надежным способом восстановления его и закрытия грыжевых ворот. Наиболее известной операцией при прямых паховых грыжах является способ Бассини (1890), который оказался наиболее распространенным как в России, так и в других странах (доклады на VII, IX пироговских съездах, на I и III съездах российских хирургов и на XII Международном съезде в Москве).  Э. Бассини (1844—1919) Профессор Падуанского университета (Италия). На XVIII съезде российских хирургов (1926) Б. Э. Линберг привел данные сборной статистики, охватывающие 19 768 операций. По этим данным, способ Бассини пользовался наибольшей популярностью как наиболее эффективный при прямых и косых паховых грыжах с выпрямленным каналом. В руководстве по частной хирургии Гольдхана и Иорнса (R. Goldhahn и G. Jorns, 1962) операция Бассини при паховых грыжах приведена как основная, наиболее распространенная и в настоящее время. Способ Бассини. Разрез кожи проводят параллельно паховой связке; апоневроз наружной косой мышцы живота рассекают так, чтобы паховая связка была видна на всем протяжении разреза. Края рассеченного апоневроза отводят в стороны. Внутренний листок апоневроза должен быть хорошо отделен от внутренней косой и поперечной мышц. Семенной канатик выделяют и под него подводят 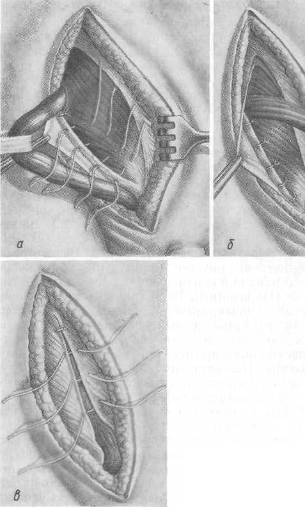 Рис. 68. Операция по Бассини. а — мышцы подшиваются к паховой связке; б — мышцы подшиты к паховой связке под семенным канатиком; е — иад семенным канатиком наложены швы на апоневроз наружной косой мышцы. марлевую полоску, с помощью которой канатик отводится в сторону (рис. 68, а). После выделения грыжевого мешка, прошивания шейки и отсечения мешка внутреннюю и поперечную мышцы, а также поперечную фасцию подшивают к паховой связке под семенным канатиком (рис. 68, б). Последним швом в медиальном углу раны подшивают край апоневроза прямой мышцы к лонному бугорку и паховой связке. Семенной канатик укладывают на вновь образованную мышечную стенку, а рассеченный апоневроз сшивают, оставляя отверстие для прохождения семенного канатика (рис. 68, е). Накладывают швы на кожу. При способе Бассини укрепляют заднюю стенку пахового канала и медиальную часть пахового промежутка, прилегающую к апоневрозу прямой мышцы живота, поэтому принцип операции Бассини вполне применим при прямых паховых грыжах. Однако сшивание неоднородных тканей (мышц и паховой связки) нередко вело к отхождению пришитых мышц, особенно при высоком паховом промежутке, в связи с чем многие хирурги отрицательно отнеслись к этому способу пластики. Для более надежного укрепления задней стенки пахового канала в медиальном его отделе можно вместе с мышцей подшивать к паховой связке и верхний листок апоневроза, что устраняет упомянутые выше недостатки способа. Шов через все слои брюшной стенки к паховой связке с перемещением семенного канатика был впервые предложен Постемпским (Postempski, 1887). Этот вариант применяют многие хирурги (А. П. Крымов, Б. Э. Линберг, Н. И. Краковский, С. Л. Горелик и др.). Вариант пластики по методу Бассини следует называть способом Бассини—Постемпского. Наряду со способом Бассини представляет практический интерес метод укрепления задней стенки пахового канала с перемещением семенного канатика по Гаккенбруху (Hackenbruch, 1909) (рис. 69, а, б), основанный на принципе апоневротической пластики с перемещением семенного канатика и имеющий целью укрепление задней стенки пахового канала. Операция проводится по принципу мышечно-апоневротической пластики и близка к операции Бассини—Постемпского. Из более новых предложений пластики пахового канала при прямых грыжах представляет интерес способ Н. И. Кукуджанова (1949). В основу операции положены особенности хирургической анатомии пахового канала при прямых грыжах. После рассечения апоневроза наружной косой мышцы семенной канатик отодвигают книзу и кпереди, выделяют грыжевой мешок, высоко перевязывают его и отсекают. При широкой шейке мешка накладывают непрерывный шов. Поперечную фасцию зашивают отдельно. 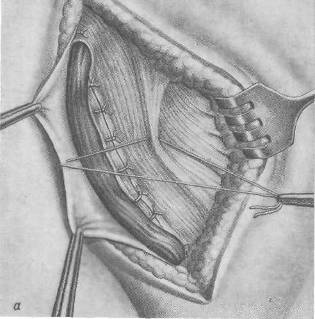 Рис.69. Операция при паховой грыже по Гаккенбруху. а — глубокий шов наложен. Медиальный листок апоневроза наружной косой мышцы с внутренней косой мышцей располагается под семенным канатиком и подшит к паховой связке; 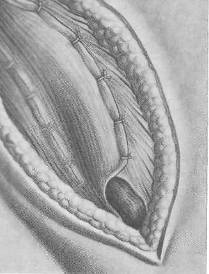 б — второй ряд швов. Наружний листок апоневроза наружной косой мышцы подшит к медиальному листку апоневроза над семенным канатиком. Семенной канатик располагается между листками удвоенного апоневроза(E.Rehn ). 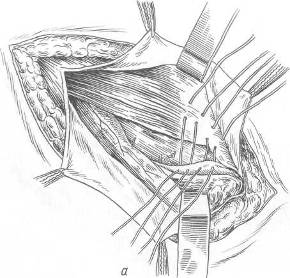 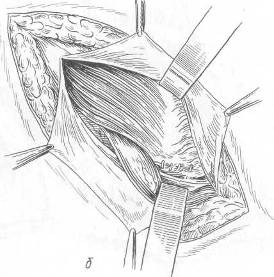 Рис. 70. Операция при прямой паховой грыже (по Н. И. Кукуджанову). а — наложены швы па поперечную фасцию. Глубокий листок влагалища прямой мышцы подшивается к верхней лобковой связке; б — швы, наложенные на глубокий листок влагалища прямой чыщцы и верхнюю лобковую связку, завязаны. Нижний край внутренней косой мышцы полностью опустился. Сухожильный слой поперечной мышцы подшивают к подвздошно-лонному тракту и верхней лобковой связке[23] (рис. 70). Сшивание этих слоев создает крепкое дно пахового канала. В медиальной части пахового промежутка стенку влагалища прямой мышцы подшивают к верхней лонной связке, что обеспечивает перемещение нижней части внутренней косой мышцы книзу, одновременно уменьшая размеры пахового промежутка и укрепляя заднюю стенку пахового канала. Семенной канатик располагается над наложенными швами. При подшивании медиального лоскута апоневроза наружной косой мышцы к паховой связке внутреннюю косую мышцу в первые медиальные швы не захватывают, чтобы не сдавливать семенной канатик. Мышцу подшивают в наружной части пахового промежутка к паховой связке, чтобы уменьшить длину щелевидно-овального пахового промежутка. Апоневроз наружной косой мышцы сшивают путем дубликатуры. Хирургическая анатомия и операция прямой паховой грыжи по отдельным этапам ее проведения «Если относительно косых грыж существуют противоречия во взглядах на способ их оперирования, то еще меньше постоянства и определенности по отношению к грыжам прямым». Хирургическая анатомия прямой паховой грыжи. При прямых паховых грыжах, которые чаще всего наблюдаются у лиц среднего и пожилого возраста, значительно выражен слой подкожножировой клетчатки. Апоневроз наружной косой мышцы обычно растянут и раз-волокнен. Подкожное паховое кольцо имеет овальную форму и свободно пропускает 2 пальца и более. Дугообразные волокна (fibrae intercrurales), расположенные косо — поперечно к волокнам апоневроза наружной косой мышцы, растянуты. Края подкожного отверстия податливы и при введении пальца легко приподнимают переднюю стенку пахового канала. Края внутренней и поперечной мышц располагаются высоко над паховой связкой и высота пахового промежутка при прямых паховых грыжах может доходить до 4—5,5 см. Таким образом, при прямой паховой грыже в медиальном отделе пахового канала наблюдается слабость трех анатомических образований, которые как бы налагаются один на другой в сагиттальной плоскости: широкое наружное отверстие пахового канала, высокий паховый промежуток и растянутая поперечная фасция. На эти соотношения, которые необходимо учитывать при операции прямых паховых грыж, обратил внимание А. В. Мартынов на XVIII съезде хирургов. Паховая связка при прямых паховых грыжах представляется несколько растянутой, что необходимо иметь в виду при подшивании к ней внутренней косой и поперечной мышц и апоневроза наружной косой мышцы, так как чрезмерная натянутость паховой связки может ослаблять бедренный канал и предрасполагать к последующему образованию бедренной грыжи. Грыжевое выпячивание, покрытое поперечной фасцией, непосредственно прилегает к передней стенке пахового канала и подкожной клетчатке, расположенной у расширенного наружного пахового кольца. Таким образом, после рассечения апоневроза наружной косой мышцы живота обнаруживается выпячивание поперечной фасции, образующей фасциальный мешок, повторяющий в основном форму грыжевого брюшинного выпячивания. После рассечения поперечной фасции видна предбрюшинная жировая клетчатка, обычно хорошо выраженная и покрывающая грыжевой мешок в виде отдельной оболочки, переходящей книзу и кнутри от грыжевого мешка в предпузырную клетчатку, которую можно отличить по несколько иной окраске и развитой венозной сети у стенки мочевого пузыря. Нижние надчревные артерии и вена располагаются кнаружи от грыжевого мешка. Своеобразная хирургическая анатомия прямой паховой грыжи отражает также и патогенез ее как грыжи приобретенной, «грыжи слабости». Отличие хирургической анатомии прямой паховой грыжи от косой определяет и другую хирургическую тактику, а также выбор метода операции и выполнение отдельных технических деталей ее. Операция прямой паховой грыжи по отдельным этапам ее проведения. При операции прямой паховой грыжи хирург встречает следуюшие анатомические слои: кожа с подкожножировой клетчаткой, поверхностная фасция, апоневроз наружной косой мышцы и fascia cremasterica, поперечная фасция, предбрюшинная жировая клетчатка, брюшина (собственно грыжевой мешок). Первый этап операции — послойное рассечение тканей со вскрытием пахового канала — проводится так же, как и при косой паховой грыже. Для анатомического и нетравматичного выделения грыжевого мешка необходимо прежде всего рассечь покрывающую грыжевой мешок поперечную фасцию (заднюю стенку пахового канала). Края поперечной фасции целесообразно взять на зажимы, после чего можно перейти к выделению грыжевого мешка. Семенной канатик, лежащий кнаружи от грыжевого мешка, лучше взять на марлевую или резиновую полоску и отвести кнаружи (рис. 71). 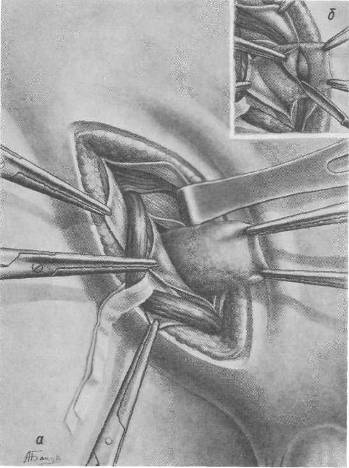 Рис. 71. Операция при прямой паховой грыже. Выделение грыжевого мешка. а — поперечная фаеция рассечена. Выделен грыжевой мешок с окружающей его жировой пластинкой; б — рассечение жировой пластинки; в разрезе видна стенка грыжевого мешка. При выделении грыжевого мешка полезно ввести раствор новокаина (0,25 %) у основания его для гидравлической препаровки. Такая препаровка в значительной степени гарантирует от случайного повреждения мочевого пузыря, довольно близко прилегающего к медиальной стенке грыжевого мешка.  Рис. 72. Операция при прямой паховой грыже. Перемещение культи грыжевого мешка. а — грыжевой мешок перевязан. Одна из нитей при помощи иглы перемещается под поперечную фасцию и мышцы кверху и латерально; б — деталь операции — дополнительное прошивание культи грыжевого мешка; в культя грыжевого мешка перемещена. Швы завязаны.  Рис. 73. Операция при паховой грыже с перемещением культи грыжевого мешка по Баркеру—Красинцеву ( оригинальный рисунок из монографии В. А. Красинцева). I— апоневроз наружной косой мышцы; II — культя грыжевого мешка;III— семенной канатик; IV — культя грыжевого мешка. Под цифрой IV указана проекция на коже культи грыжевого мешка, подведенной под апоневроз наружной косой мышцы и подшитой к нему. 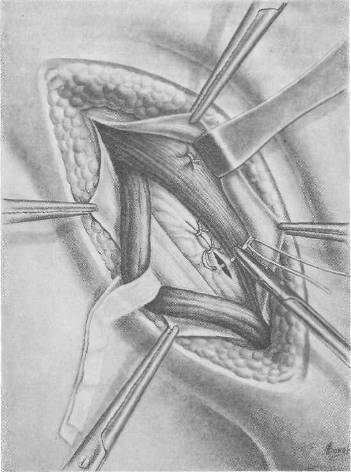 Рис. 71. Операция при прямой паховой грыже. Швы на поперечную фасцию. При свободном выделении грыжевого мешка (при отсутствии сращений) его прошивают у основания кетгутовой нитью и завязывают в обе стороны. Целесообразно для более надежной перевязки окончательно затянуть нить при уже отсеченном мешке, удерживая культю его на зажиме. При наличии плоскостных сращений вблизи от околопузырной клетчатки (ношение бандажа, ущемления, воспалительные процессы) лучше прошивать грыжевой мешок кисетным швом изнутри (В. И. Разумовский). Далее приступают к перемещению культи грыжевого мешка кнаружи и кверху по В. А. Красинцеву—Баркеру (рис. 72, а, б). Культю грыжевого мешка прошивают кетгутовой нитью, оба конца которой проводят малоизогнутой иглой под контролем пальца или шпателя, подведенного под края мышц поперечной и внутренней косой, над которыми и завязывают оба конца (рис. 72,е) нити; таким образом культя грыжевого мешка перемещается кверху, а в паховом промежутке будет предлежать не измененная и не растянутая брюшина. При укреплении задней стенки пахового канала необходимо обратить особое внимание на медиальный отдел пахового промежутка, укрепление которого особенно важно, поскольку в патогенезе прямой грыжи имеется ослабление задней стенки пахового канала. В первую очередь необходимо сшить рассеченную ранее при выделении грыжевого мешка поперечную фасцию (рис. 74). При сильно растянутой поперечной фасции ее можно укрепить либо удвоением, либо наложением кисетного шва с погружением в этот кисет избытка растянутой фасции. Апоневроз наружной косой мышцы и края внутренней косой и поперечной мышц подшивают к паховой связке под семенным канатиком. При дряблых тканях можно укрепить заднюю стенку пахового канала дубликатурой апоневроза (рис. 75). Семенной канатик укладывают на вновь созданную прочную заднюю стенку пахового канала, а кнаружи от нового места его выхода накладывают 2—3 шелковых шва на внутренний листок апоневроза наружной косой мышцы и паховую связку (рис. 75, в). Для профилактики сдавления семенного канатика можно слегка надсечь в поперечном направлении внутренний листок апоневроза у места выхода семенного канатика. Кетгутовыми швами на клетчатку и поверхностную фасцию надежно прикрывают семенной канатик (при прямых паховых грыжах поверхностная фасция обычно хорошо выражена) (рис. 76). Для укрепления задней стенки пахового канала наиболее удачными и эффективными являются операции перемещения семенного канатика с максимальным укреплением задней стенки пахового канала. 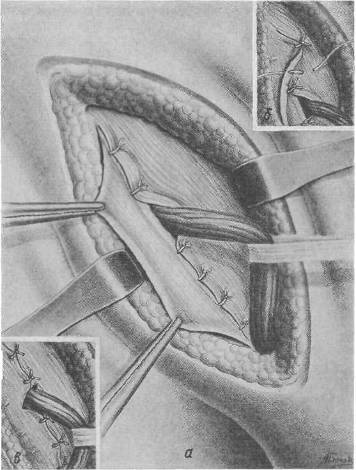 Рис. 75. Операция при прямой паховой грыже. Укрепление задней стенки пахового канала по Бассини—Постемпскому. а — медиальный листок апоневроза наружной косой мышцы живота подшит к паховой связке под семенным канатиком; б — швы накладываются латерально от семенного канатика; в — дубликатура апоневроза наружной косой мышцы под семенным канатиком. 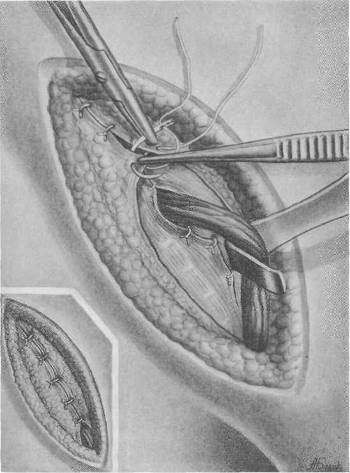 Рис. 76. Операция при прямой паховой грыже. Наложение швов на поверхностную фасцию. Лучшим вариантом такой операции является мышечно-апоневротическое закрытие пахового промежутка (задней стенки пахового канала) — операция по Бассини—Постемпскому[24], при которой наиболее эффективно используются все слои брюшной стенки. Необходимо отметить, что Бассини и Каттарина (Cattarina) придавали большое значение поперечной фасции для прочного закрытия пахового промежутка. В отличие от косой паховой грыжи, при которой культя грыжевого мешка ускользает под мышцы при высокой перевязке его и ликвидируется брюшинная воронка, при прямой грыже является весьма целесообразным перемещение культи грыжевого мешка по Красинцеву — Баркеру. Детали оперативной техники и предупреждение осложнений при операции косых прямых грыж 1. Больного на операционном столе укладывают с приподнятым тазом и небольшим наклоном стола в сторону ассистента для лучшего обзора операционного поля. 2. При небольших грыжах и у тучных больных целесообразно для лучшего доступа и атравматичного оперирования проводить операцию с двумя ассистентами. 3. Разрез кожи и подкожной клетчатки не должен доходить до лонного бугорка (tuberculum pubicum), что предупреждает нарушение целости а. и v. pudenda externa. 4. При рассечении апоневроза наружной косой мышцы (передней стенки пахового канала) следует учесть предполагаемый вариант пластики пахового канала в связи с состоянием апоневроза (слабо выраженный, растянутый). 5. Грыжевой мешок прямой паховой грыжи хорошо и атравматично выделяется лишь после рассечения и отслоения поперечной фасции. 6. Грыжевой мешок лучше выделять после рассечения его у дна, отслаивая осторожными движениями жировые наложения, особенно с медиальной стороны, для предупреждения возможной травмы мочевого пузыря. 7. Грыжевой мешок при прямых грыжах обычно тонок и легко надрывается при грубом выделении. Нарушение целости грыжевого мешка у шейки его может затруднить наложение шва. 8. При повреждении стенки мочевого пузыря надо тщательно обложить рану марлевыми салфетками и аккуратно зашить стенку двухэтажным швом, не захватывая в шов слизистую оболочку. Последующее введение постоянного катетера целесообразно. 9. При наложении кисетного шва на шейку мешка изнутри надо пользоваться хорошо изогнутой, нетолстой иглой и прошивать складки брюшины, вытягивая их осторожно в просвет грыжевого мешка. Таким образом при затягивании шва ликвидируется брюшная воронка. 10. При перемещении культи грыжевого мешка под переднюю стенку живота лучше проводить иглу под защитой пальца, шпателя или зонда Кохера, но обязательно под поперечную фасцию, иначе трудно будет обеспечить послойное соединение тканей. Для предупреждения возможного соскальзывания лигатуры, наложенной на шейку мешка, лучше наложить добавочную лигатуру, за которую и следует подтягивать культю мешка. 11. Растянутую поперечную фасцию можно либо дублировать, либо захватить в один шов вместе с мышцами при подшивании их к паховой связке. 12. Паховую связку следует брать широко по плоскости, не пользуясь слишком толстой иглой или толстым шелком, чтобы не разволокнить связку, что важно для предупреждения рецидивов. 13. Мышцы следует подшивать к паховой связке при умеренном натяжении; при сильном натяжении мышца раз-волокнится, при слабом — атрофируется. 14. При хорошо выраженном апоневротическом растяжении внутренней косой мышцы целесообразно захватывать в шов не только край мышцы, но и апоневротическую часть ее, что обеспечит лучшее срастание однородных тканей. 15. При подшивании к паховой связке внутреннего листка апоневроза наружной косой мышцы следует обращать внимание на широкий паховый промежуток и для укрепления медиального участка его накладывать швы и на апоневроз внутренней косой мышцы, и на край влагалища прямой мышцы. 16. При укреплении задней стенки пахового канала с перемещением семенного канатика необходимо наложить 1—2 шва на апоневроз наружной косой мышцы и паховую связку латеральнее места выхода перемещенного канатика. 17. При высоком паховом промежутке с целью ослабления натяжения подшиваемых тканей целесообразно в некоторых случаях проведение ослабляющего разреза передней стенки влагалища прямой мышцы живота. Этот релаксирую-щий разрез проводится от симфиза на 5—6 см вверх и кнаружи над серединой прямой мышцы [8]. 18. При двусторонних прямых паховых грыжах, особенно у пожилых, одномоментная операция с обеих сторон не показана. ОСНОВНЫЕ ПРИНЦИПЫ ОПЕРАЦИЙ КОСЫХ И ПРЯМЫХ ПАХОВЫХ ГРЫЖ. ВЫБОР СПОСОБА ОПЕРАЦИЙ Вопрос о хирургическом лечении паховых грыж не разрешен и требует дальнейшей разработки и совершенствования. Процент рецидивов после операций все еще высок и не имеет особой тенденции к снижению. Одновременно отмечается, что рецидивы при прямых паховых грыжах значительно превышают количество рецидивов при косых паховых грыжах. Поэтому понятно стремление хирургов к дальнейшему изучению анатомо-топографических соотношений при различных видах паховых грыж с тем, чтобы данные хирургической анатомии применять обоснованно и индивидуально. Не всегда учитывается различие косых и прямых паховых грыж в смысле как этиологии, так и анатомических соотношений тканей. Наблюдается необоснованный выбор метода операции или же в повседневной практике применяется «излюбленный» метод, что не может не отразиться на ближайших и отдаленных результатах. Хирургическая анатомия грыж — косых, прямых, скользящих и др. — имеет свои особенности, почему и выбор способа, и проведение отдельных деталей операции необходимо осуществлять с учетом имеющихся различий. В связи с разнообразными вариантами косых паховых грыж (дивертикулы мешка, замкнутые полости, осумкованные грыжи и др.) возникают трудности в выделении грыжевого мешка, что нередко сопровождается излишней травмой семенного канатика. Обработка шейки грыжевого мешка имеет исключительное значение и лишь высокое выделение шейки дает возможность ликвидировать брюшную воронку, роль которой в образовании рецидива несомненна. Принципиальной установкой при операциях всех видов паховых грыж является обязательное рассечение апоневроза наружной косой мышцы, в связи с чем операции по способу Ру и его вариантам являются необоснованными. Ошибочным следует считать отказ от использования мышц при пластике пахового канала. При реконструкции паховой области, особенно при прямых грыжах, подшивание внутренней косой и поперечных мышц к паховой связке вполне обосновано при отсутствии натяжения. Пути улучшения результатов операций паховых грыж надо искать в наиболее целесообразном сочетании тканей, используемых для целей пластики пахового канала: поперечной фасции, мышц и апоневрозов. Значение поперечной фасции как укрепляю-шего слоя несомненно, особенно при операции прямых паховых грыж. Мышечно-апоневротическая пластика передней стенки пахового канала по Боброву — Жирару — Спасокукоцкому или апоневротическая по Мартынову оправдали себя с анатомической и физиологической точки зрения. Операция Мартынова показана при хорошем состоянии апоневроза наружной косой мышцы и при наличии невысокого по размерам пахового промежутка, а также при хорошем прилегании мышц к паховой связке. Эти операции не нарушают анатомо-топо-графических соотношений и при тщательном выполнении деталей хирургической техники являются наиболее приемлемыми и эффективными в повседневной хирургической практике. При прямых паховых грыжах, когда требуется укрепление задней стенки пахового промежутка, способ А. В. Мартынова с точки зрения хирургической анатомии не является обоснованным. Предложение Н. И. Кукуджанова о восстановлении задней стенки пахового канала и особенно медиального отдела пахового промежутка с использованием всех прилегающих тканей, в том числе верхней лобковой связки, апоневроза поперечной мышцы, влагалища прямой мышцы, требует индивидуального подхода и технически более сложно. Укрепление задней стенки пахового канала по Бассини с вариантами Лимберга и Постемпского широко распространено и дает хороший результат при прямых грыжах, а также косых с выпрямленным каналом. Пластика пахового канала широкой фасцией бедра на ножке при больших грыжах с резко измененными тканями паховой области может быть применена только при строго обдуманных показаниях, так как выполнение этих операций сопровождается значительной травмой. Применение свободных лоскутов широкой фасции бедра может быть рекомендовано как менее травматичный способ. ПАХОВЫЕ ГРЫЖИ У ЖЕНЩИН Паховые грыжи у женщин встречаются значительно реже, чем у мужчин. По статистике В. И. Гедройц (1912), на 2589 паховых грыж только в 4 % случаев они были у женщин. На нашем материале (1920—1939) из 1570 наблюдений паховые грыжи у женщин обнаружены в 9,8% случаев. А. И. Барышников (1961) среди больных с паховыми грыжами насчитывает 13,2% женщин. У женщин преимущественно наблюдаются косые паховые грыжи, развитие которых непосредственно связано с незаращенным брюшинно-паховым отростком. В литературе эти грыжи называются также грыжами «нуккова канала» или нуккова дивертикула. Соlеу на 353 операции паховых грыж среди женщин обнаружил прямые грыжи у 2 (0,6%). У женщин апоневроз наружной косой мышцы живота гораздо крепче, межножковые волокна плотнее сконцентрированы над поверхностным отверстием пахового канала, а само кольцо в среднем наполовину меньше пахового кольца у мужчин. Поверхностное паховое кольцо у женщин узко, в связи с чем обследование пальцем крайне затруднено. Внутренняя косая и поперечная мышцы более тесно прилегают к паховой связке, исключая тем самым образование значительного пахового промежутка. А. П. Крымов проводил исследование 80 женских трупов: у 53 мышцы плотно прилегали к паховой связке, оставляя лишь щель для прохождения круглой маточной связки. Заращение брюшинно-пахового отростка у женшин более совершенно, чем у мужчин, но в развитии косой паховой грыжи он играет такую же роль, как и у мужчин. При неполном заращении брюшинно-пахового отростка по его протяжению от глубокого пахового кольца до поверхностного наблюдаются кисты нуккова канала, соответствующие кистам брюшинно-пахового отростка у мужчин. М. Б. Клионер (1938) наблюдал больную, у которой киста симулировала ущемленную паховую грыжу. Слева в области поверхностного пахового кольца определялось болезненное округлое выпячивание величиной со сливу, плотно закрывавшее паховое кольцо. Больная была оперирована с диагнозом «ущемленная сальниковая грыжа». По рассечении тканей обнаружена тонкостенная киста. У женщин, так же как и у мужчин, наблюдаются различные этапы развития косой паховой грыжи. В начальной стадии при осмотре выпячивание незаметно и только при сильном натуживании можно прощупать овоидной формы образование, исчезающее при расслаблении брюшного пресса. При этой форме грыжевой мешок мал, узок и не всегда выполнен. Периодические боли в паховой области могут зависеть от ущемления быстро вправляющегося сальника. В некоторых случаях наблюдается приращение сальника к грыжевому мешку, что также сопровождается болевыми ощущениями. Требуется наблюдение, чтобы установить наличие грыжевого мешка, а при резко возникших болях, сосредоточивающихся в области глубокого пахового кольца, нельзя исключить ущемление сальника или пристеночное ущемление кишки.  Рис. 77. Косая паховая грыжа, спускающаяся в большую губу. При так называемой канальной форме косой паховой грыжи грыжевой мешок располагается в пределах пахового канала. Дно мешка не всегда удается определить путем прощупывания через поверхностное паховое кольцо, особенно при его узости и хорошо развитом подкожножировом слое. При осмотре наблюдается некоторая асимметрия паховой области. Грыжевое выпячивание косой паховой грыжи может выйти за пределы поверхностного пахового кольца, проникая далее в большую половую губу (рис. 77). При значительном увеличении грыжевого выпячивания, особенно при широком паховом кольце, выпячивание может опускаться на бедро в область скарповского треугольника и симулировать типичную бедренную грыжу. Грыжевой мешок косой паховой грыжи в своем развитии может отклоняться в сторону и образовывать грыжу, располагающуюся между брюшиной и поперечной мышцей, между поперечной и внутренней косой мышцами, между внутренней косой мышцей и апоневрозом наружной косой мышцы живота. Эти варианты расположения редки, но помнить о них необходимо. Е. Л. Выренков (1928) приводит наблюдение над двойной интерстициальной грыжей у женшины 47 лет. Один мешок располагался между наружной косой и внутренней косой мышцами, второй же мешок (дивертикул) направлялся по ходу круглой связки матки к большой губе. Осумкованные грыжи у женщин наблюдаются значительно реже, чем у мужчин. Кнапп (Кnарр, 1927) описал 27 случаев осумкованных грыж у женщин. Эти формы грыж связаны непосредственно с брюшинно-паховым отростком (нукие-вым каналом) и представляют большие трудности для диагностики как до операции, так и во время нее. Содержимым грыжевого мешка у женщин чаще всего является сальник, петли тонкой кишки, реже слепая кишка с червеобразным отростком и значительно реже матка и яичник. В 1913 г. Е. К. Хинкулов привел 93 случая паховых грыж, содержимым грыжевых мешков которых являлась матка и 3 случая нахождения матки в грыжевом мешке бедренной грыжи. По данным Госпитальной хирургической клиники II Московского государственного медицинского института за 1926— 1960 гг., на 1223 грыжи у женщин матка как содержимое грыжевого мешка наблюдалась в 0,08% случаев (Т. Юсупов, 1962). Клинические данные при расположении матки в грыжевом мешке сводятся к жалобам на болевые ощущения в выпячивании, усиление болей при менструации, а также при физической нагрузке и длительной ходьбе. Характерны боли внизу живота, ощущение тяжести. Отмечается также увеличение грыжевого выпячивания во время менструации. Такие грыжи склонны к невправимости. В. Розанов (1895) рекомендовал для правильной дооперационной диагностики проводить обследование через влагалище и при надавливании другой рукой на грыжевое выпячивание определять передачу движения пальцу, введенному во влагалище. Практически важно провести своевременную операцию, так как длительное пребывание матки в грыжевом мешке влечет за собой нарушение кровообращения с последующими дегенеративными изменениями. Яичник как содержимое грыжевого мешка встречается чаще в детском возрасте. По данным Мак Риди (Mak-Ready), на 67 случаев грыж, содержимым которых являлся яичник, в 41 случае грыжа была у детей в возрасте до 1 года. Обычно яичник входит в грыжевой мешок с той же стороны. В содержащемся в грыжевом мешке яичнике могут наблюдаться воспалительные явления, кисты. Яичник в грыжевом мешке определяется в виде небольшого плотного образования яйцевидной формы. При грыже, спускающейся в большую губу, яичник прощупывается в толще ее. При менструации яичник увеличивается в размерах, и при грыжах с узким мешком может развиться невправимость. Операции паховых грыж у женщин При выделении грыжевого мешка встречается круглая связка матки, которая вместе с собственной связкой яичника соответствует гунтерову тяжу, направляющему яичко в мошонку в процессе его спускания. Круглая связка матки, проходя от глубокого пахового кольца по паховому каналу, выходит через поверхностное паховое кольцо в виде отдельных пучков, веерообразно расходящихся в клетчатке надлобковой области и большой губы. В паховом канале круглая связка матки состоит из фиброзной ткани, гладких мышечных волокон и поперечнополосатых, отходящих от внутренней косой и поперечной мышц. Эти волокна соответствуют m. cremaster мужчины, но выражены слабо и какого-либо функционального значения не имеют. При операции их можно смешать с внутренней косой и поперечной мышцами. В некоторых случаях круглая связка матки бывает выражена плохо, что затрудняет выделение ее при операции. Поперечник круглой связки матки равен 3—5 мм. Утолщение ее наблюдается при повторных родах. При операции обращается внимание на жировую клетчатку, располагающуюся в пределах поверхностного пахового кольца, а также на небольшой комочек жировой ткани — жировую дольку, образующую так называемую гроздь Имбаха. При операции необходимо удалить излишки жировой ткани и жировой дольки Имбаха, чтобы обеспечить соединение однородных тканей. Малые паховые грыжи лучше выявляются при умеренном подтягивании круглой связки матки. Учитывая данные эмбриогенеза паховой области, следует помнить, что грыжевой мешок косой паховой грыжи может спускаться в большую губу, т. е. проходить свой путь по анатомическому тракту брюшинно-пахового отростка. Техника операции. Слои, рассекаемые при операции паховой грыжи у женщины, те же, что и у мужчин. Тупым путем выделяют круглую связку матки (рис. 78), которая прилегает к грыжевому мешку, отделяясь от него рыхлой предбрюшинной клетчаткой. При операции паховой грыжи у женщин соблюдаются все основные принципы выделения и высокой перевязки мешка. Производится также укрепление не только передней, но и задней стенки пахового канала. 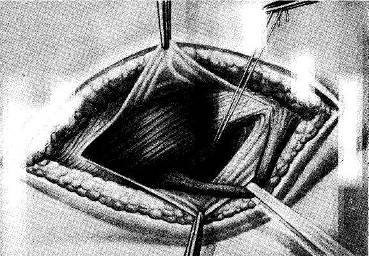 Рис. 78. Операция при косой паховой грыже у женщины (E.Rhen) Шейку грыжевого мешка прошивают с завязыванием лигатуры на обе стороны. Круглую связку матки укладывают вдоль желоба паховой связки и подшивают швами при умеренном натяжении к мышцам и паховой связке. Последний шов накладывают на уровне поверхностного пахового кольца. При хорошо развитом апоневрозе наружной косой мышцы и малом щелевидном паховом промежутке показана пластика пахового канала по Мартынову; при широком паховом промежутке и слабом апоневрозе наружной косой мышцы операция Жирара — Спасокукоцкого обеспечит хорошее укрепление пахового канала, как задней, так и передней его стенок. В отличие от операции паховой грыжи у мужчин поверхностное паховое кольцо у женщин закрывается полностью, обеспечивая тем самым плотное закрытие пахового промежутка и устойчивость паховой области с наименьшей возможностью рецидива. РЕЦИДИВЫ ПОСЛЕ ОПЕРАЦИЙ ПАХОВЫХ ГРЫЖ «Радикальная операция при рецидивах является исключительно трудной главой в хирургии». Рецидивам паховых грыж в последнее время уделяется большое внимание. Ближайшие и отдаленные результаты не могут удовлетворять хирургов, так как количество рецидивов снижается весьма медленно. Я. Л. Яновский на III Всеукраинском съезде хирургов в 1928 г. представил большой материал об отдаленных результатах операций при паховых грыжах. Среди 608 больных с паховыми грыжами рецидивы были обнаружены у 26,6%. Берман (1937) насчитывает 23% рецидивов после операций по поводу прямых паховых грыж, произведенных по способу Жирара — Спасокукоцкого, и 11,6% — после операций по поводу косых паховых грыж. По материалам М. В. Дунье (1939), рецидивы среди оперированных по способу Жирара наблюдались у 28,7% при косых грыжах и у 37,5% — при прямых. Операции, произведенные по способу Ру, в 22% случаев дали рецидив при косых грыжах и в 35,7% — при прямых. Как указывает Кунц (1951), количество рецидивов после операций паховых грыж и у опытных хирургов составляет от 2 до 20%. По С. 3. Горшкову (1955), рецидивы после операций прямых паховых грыж по способу Мартынова наблюдались в 15%, по А. М. Абдуллаеву (1957) —в 12,9%, по А. И. Барышникову (1960) — в 19,3%, при прямых грыжах и в 10,4% при косых паховых грыжах. Рецидивы в детском возрасте редки и наблюдаются, по данным С. Д. Терновского, после нагноений и технических ошибок. Отдаленные результаты оперативного лечения свободных паховых грыж у детей по материалам Ленинградского педиатрического медицинского института за 1951—1953 гг. приведены Р. Г. Гавриловой. За указанный период оперировано 603 больных с паховыми грыжами. Среди 219 детей, обследованных в сроки от 2.5 до 5.5 лет, у 4 (1,6%) обнаружен рецидив. Литературные данные, касающиеся причин рецидивов, многочисленны и разнообразны. Рецидивы объясняются в основном дефектами техники операций. С. А. Флеров отмечает, что для развития рецидивов имеет значение торопливость хирурга при выполнении грыжесечения; он обращает внимание на отдельные детали выполнения операции, очень важные для надлежащего укрепления брюшной стенки в паховой области. С. Л. Горелик и А. А. Бусалов в своих клинико-экспериментальных исследованиях пришли к выводу, что правильный выбор способа операции (пластики) наряду с тщательным выполнением деталей хирургической техники при паховой грыже является главным условием для предотвращения рецидивов. Не меньшее значение имеет недостаточно тщательное выделение грыжевого мешка, особенно при прямых грыжах, при которых это выделение не всегда бывает легким. С. С. Аведисов приводит данные о 80 операциях по поводу рецидивных паховых грыж; в 42 случаях были обнаружены не выделенные при первой операции грыжевые мешки. Селинджер (Selinger), Эндрюс (Andrews), Розенблат (Rosenblatt), Kyнц (Coontz), Н.И.Кукуджанов, С.Л.Горелик и А. А. Бусалов показали, что при операции в первую очередь следует стремиться к соединению гистологически однородных тканей; нужно тщательно удалять рыхлые соединительнотканные наложения на сшиваемых мышцах, апоневрозе, паховой связке, благодаря чему устраняется интерпозиция, значительно понижающая устойчивость рубца. Очистка соединяемых тканей от рыхлых ареолярных наложений является conditio sine qua поп для достижения благоприятных результатов. При наличии широкого апоневротического растяжения внутренней косой мышцы и низкого пахового промежутка следует использовать возможность подшивания апоневротического растяжения внутренней косой мышцы к паховой связке, обеспечивая тем самым подшивание гистологически однородных тканей («белое к белому»[25]). При подшивании к паховой связке следует брать на иглу отчетливо выраженную блестящую складку ее. С. А. Флеров указывает на ошибочное выделение грыжевого мешка, еще покрытого tunica vaginalis communis а также на подшивание к паховой связке m. cremaster вместо m. obliquus abdominis internus и т. transversus abdominis. Ошибкой является также попытка к выделению грыжевого мешка при прямой паховой грыже без предварительного рассечения поперечной фасции. Я. Л. Леви отмечает как ошибку подшивание поверхностного слоя мышц к паховой связке. П. П. Ситковский, оперируя больных с рецидивными грыжами, установил, что внутренняя косая и поперечная мышцы были подшиты не к паховой связке, а кпереди от нее. Паховая связка при этом была совершенно свободна от рубцов. Было выяснено, что при откидывании латерального лоскута апоневроза наружной косой мышцы для обнажения паховой связки на перегибе этого лоскута образуется складка, которая может симулировать паховую связку. При этом большую роль играет длина разреза апоневроза наружной косой мышцы. Малые разрезы способствуют этой ошибке. Проведенные П. П. Ситковским наблюдения над 30 больными показали, что расстояние этой «предпупартовой» связки от паховой связки равно в среднем 1—1,5 см. О подшивании не к пупартовой связке, а выше сообщает также А. Ю. Созон-Ярошевич. При операции по поводу рецидивных паховых грыж отмечается отставание подшитых мышц к паховой связке, что при слабости апоневроза наружной косой мышцы и большом паховом промежутке значительно ослабляет паховую область и способствует рецидиву. Учитывая это, хирурги стали реже применять операции с раздельным подшиванием мышц к паховой связке и перешли к способам, при которых мышцы и апоневроз наружной косой мышцы подшиваются одновременно. Пиарди и Сартори (A. Piardi и U. Sartori) придают большое значение в патогенезе рецидивов паховых грыж слабости (гипотрофии) паховой связки, что подтверждается многочисленными наблюдениями. Для профилактики рецидивов после операций паховых грыж при слабой паховой связке и особенно у пожилых они предлагают операцию Bassin i— Ruggi, т. е. подшивание краев мышц и поперечной фасции одновременно к паховой и лонной (куперовой) связкам, что важно и для предупреждения возникновения бедренной грыжи после обычной пластики пахового канала. При рецидивных паховых грыжах авторы предлагают пользоваться, по показаниям, аллопластической сеткой. Операции при рецидивных паховых грыжах При рецидивных грыжах вопрос о ранней операции является актуальным. Длительное существование рецидива ведет к значительным рубцовым изменениям тканей, значительной атрофии апоневроза наружной косой мышцы. Грыжевой мешок непосредственно прилегает к истонченной, руб-цово измененной коже. Широкие грыжевые ворота и значительное отхождение мышц от паховой связки препятствуют полноценному закрытию дефекта обычными способами. Осложняет операцию и невправимость грыжевого содержимого, обусловленная сращениями грыжевого мешка с вышедшими органами, и сращения последних между собой, а также спаяние семенного канатика с кожным рубцом и с окружающими тканями. Вопрос об обезболивании решается индивидуально. Основным методом остается анестезия по Вишневскому, но при подготовке больного необходимо учитывать возможность применения наркоза. При больших грыжах необходимо за неделю до операции выдерживать больного в постели с несколько приподнятым тазом, чтобы адаптировать брюшную полость к большей вместимости и освоить положение на операционном столе. При подготовке учитывается возраст больного, состояние сердечно-сосудистой системы и легких. Операция при рецидивных грыжах, возникших после операций с нагноением, не должна проводиться в ближайшие месяцы во избежание осложнений, связанных с латентной инфекцией. При составлении плана операции большое внимание необходимо уделить больным, оперированным по поводу скользящих грыж, и учесть жалобы, касающиеся дизурии. Иссечение кожного рубца необходимо. Ф. И. Валькер предлагал разрезать кожу не по рубцу, а несколько в стороне от него, т.е. сбоку и параллельно ему. Наиболее удобно иссекать рубец овоидным разрезом на всем протяжении с последующей отсепаровкой кожи до апоневроза наружной косой мышцы живота. Необходима большая осторожность при иссечении значительно истонченного рубца с учетом возможного прилегания кишечных петель. При сращении их с рубцом следует начать сепаровку в пределах неизмененной кожи. Надо обращать также внимание на рассечение тканей в области поверхностного пахового кольца, так как в ряде случаев семенной канатик непосредственно прилегает к рубцу, срастаясь с ним. В таких случаях можно рекомендовать оставление части тканей на семенном канатике. Подход к шейке грыжевого мешка со стороны неизмененных тканей обеспечивает наименьшую травматичность. При выделении из окружающих рубцов грыжевого мешка, особенно при рецидиве прямой паховой грыжи, необходимо проявить осторожность, чтобы не нарушить целость мочевого пузыря, прилегающего нередко к стенке мешка, или сращенной со стенкой мешка кишечной петли. При пластике пахового канала следует обратить внимание на значительно измененные участки паховой связки, прилегающие к бедренным сосудам и к наружной подвздошной артерии, чтобы не повредить их при накладывании швов. Н. И. Краковский (1961) демонстрировал больного 33 лет после наложения обходного сосудистого анастомоза в связи с перевязкой наружной подвздошной артерии, поврежденной при операции по поводу рецидивной паховой грыжи. Большие технические трудности могут представить операции при так называемых ложных рецидивных грыжах. С. И. Ворончихин (1941) описал случай операции по поводу повторного рецидива паховой грыжи у больного 24 лет. При операции грыжевой мешок не был обнаружен, а «грыжевое выпячивание» представляло собой выпавшие петли тонких кишок. Таким образом, имело место выпадение кишечных петель в грыжевые ворота без грыжевого мешка. Для закрытия дефекта в подобных случаях необходимо подойти непосредственно к брюшине со стороны неизмененных тканей, отсепаровав ее в пределах грыжевых ворот с последующим наложением швов после погружения выпавших внутренностей. При такой ситуации полезно опустить головной конец стола и прибегнуть к наркозу. Грыжевой мешок при рецидивных (истинных) грыжах необходимо выделять по возможности высоко во избежание повторного рецидива. Если не удается выделить шейку мешка вследствие весьма массивных рубцовых наложений, приходится наложить внутренний кисетный шов возможно выше, что, однако, не является лучшим выходом из затруднения. Но более опасно повреждение мочевого пузыря или сосудов при столь интимных спайках. При рецидивах паховых грыж обычные методы пластики пахового канала не всегда бывают эффективными. Мы пользуемся предложенным нами вариантом пластики пахового канала — созданием тройного мышечно-апоневротического затвора. Операция состоит из следующих этапов: 1. Рассечение кожи, подкожной клетчатки, тщательная отсепаровка жировой и рубцовой ткани от апоневроза наружной косой мышцы с иссечением массивных рубцов и возможное восстановление анатомических отношений. 2. Выделение грыжевого мешка и высокая перевязка его. 3. Проведение П-образных швов через край мышц и паховую связку с выведением их наружу (рис. 79, а). 4. Пришивание края нижней створки апоневроза наружной косой мышцы к краю апоневротического растяжения внутренней косой мышцы (при умеренном натяжении) (рис. 79, б). 5. Накладывание края верхней створки апоневроза наружной косой мышцы на нижнюю, уже подшитую к апоневрозу внутренней косой мышцы живота, и фиксация у паховой связки ранее выведенными, но не завязанными швами (рис. 79, е). В итоге получается прочный затвор в области пахового канала. Внутренняя косая мышца, а также поперечная, получив первую опорную линию у паховой связки, приобретает вторую опорную линию на апоневрозе (апоневротическом растяжении) внутренней косой мышцы. Таким образом укрепляется стенка живота в паховой области и уменьшается нагрузка на паховую связку и переднюю стенку пахового канала. Этот вариант пригоден и при больших пахово-мошоночных грыжах с выпрямленным, каналом. Изложенный вариант пластики можно провести и с перемещением семенного канатика. Из распространенных способов пластики следует предпочесть операции Бассини — Постемпского с перемещением при возможности культи грыжевого мешка по Красинцеву — Баркеру. Для замещения больших дефектов при рецидивных грыжах и значительно ослабленных тканях паховой области можно применить свободную пластику широкой фасцией бедра по Киршнеру (рис. 80), а также пластику лоскутом широкой фасции бедра на ножке (Н. И. Краковский, Уонжестин (Wangesteen). Операция, предложенная Н. И. Краковским при рецидивных паховых грыжах, представлена на рис. 81. Перспективны методы применения аллопластических материалов при рецидивных грыжах. Б. В. Петровский, С. И. Бабичев, Н. О. Николаев (1958) при рецидивных грыжах подшивали пластины поливинилалкоголя над семенным канатиком к остаткам паховой связки и надкостнице лонной кости и к внутренней поверхности лоскута апоневроза с рубцово-измененной внутренней косой и поперечной мышцами с последующей дупликатурой апоневроза. Для семенного канатика по внутреннему краю пластины проводилась вырезка. В 5 случаях рецидивных паховых грыж (в том числе и повторных рецидивов) В. А. Жмур и В. М. Буянов (1959) применили капроновую и нейлоновую сетку. 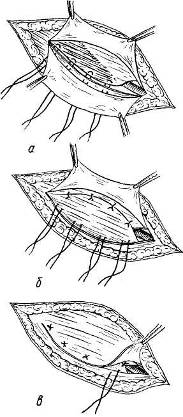 Рис. 79. Вариант пластики пахового канала при рецидивных грыжах (по С. Л. Горелику и Н. В. Воскресенскому). 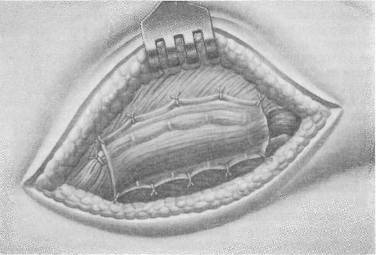 Рис. 80. Пересадка свободного лоскута широкой фасции бедра (по Киршнеру). В. И. Мусиенко (1962) при дряблом апоневрозе накладывает лоскут из мелкопетлистого капрона или нейлона, подшивая его к апоневрозу. Ашер, Коген и Лоури ( Usher, Kogen, Lowry ) считают, что при рецидивных грыжах, особенно при прямых паховых, где швы на паховый канал накладываются с большим натяжением, нашивание аллопластической сетки не предупреждает рецидива. Авторы предлагают заместить сеткой самое слабое место — заднюю стенку пахового канала под семенным канатиком. Они применяют вязаную сетку из полиэтилена («марлекс»). На приведенных фотографиях и схеме из работы авторов ясно иллюстрирована предлагаемая ими конструктивная операция (рис. 82, 83). Нам все же представляется, что в большинстве случаев при рецидивных паховых грыжах следует стараться тщательно отсепаровать ткани и восстановить анатомические соотношения с последующим выделением грыжевого мешка и его иссечением; паховый канал лучше всего закрыть путем усиления задней его стенки (по Бассини — Постемпскому). Аллопластика может быть полезной при повторных рецидивах с полным нарушением анатомии и структуры тканей. 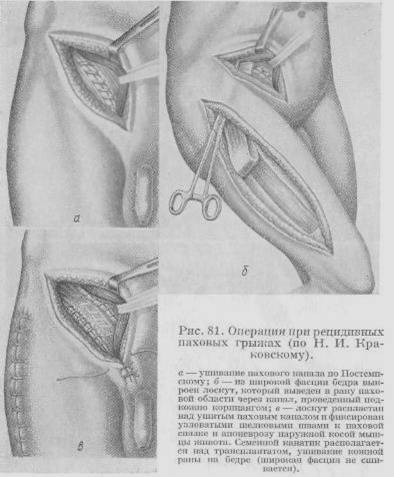 ПАХОВЫЕ ГРЫЖИ У ДЕТЕЙ Хирургическая тактика при паховых грыжах у детей должна быть активной. Возраст ребенка не должен служить противопоказанием к операции, но практически удобнее оперировать детей по поводу паховой грыжи с шестимесячного возраста. Предложение откладывать операцию до 5 лет надо признать неправильным (С. Д. Терновский, С. Я. До-лецкий). Показания к операции у детей должны быть индивидуализированы. Увеличение грыжевого выпячивания, расстройства мочеиспускания, наблюдавшиеся явления ущемления, хотя бы и кратковременные, представляют собой абсолютные показания к операции. 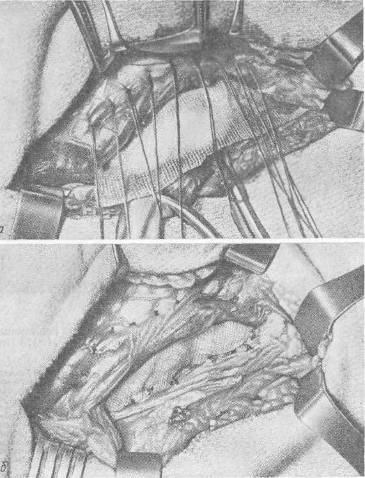 Рис. 82. Пластика полиэтиленовой сеткой при рецидиве прямой паховой грыжи (Uscher, Cogen, Lowry). а — верхний край сетки подшивается под поперечную фасцию и мышцы матрацными швами; б — нижний край сетки подшит к паховой связке. Необходимо также учитывать, что при наличии грыжи значительно снижается активность ребенка, задерживается нормальное развитие брюшной стенки, что не может не отражаться и на функции органов брюшной полости. 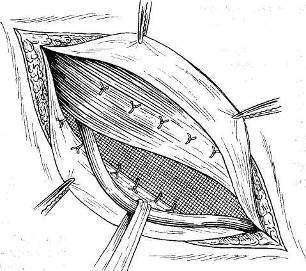 Рис. 83. Схема законченной пластики (см. рис. 82). Задняя стенка пахового канала прочно закрыта сеткой. Швы наложены без натяжения. Семенной канатик располагается над сеткой. У детей может наблюдаться умеренное выпячивание паховой области, зависящее от слабости передней й задней стенок пахового канала. Необходимо наблюдение за ребенком, так как эти выпячивания не требуют операции и могут исчезать самостоятельно по мере роста ребенка и укрепления пахового канала. Операции при паховых грыжах у детей сопровождаются большими техническими трудностями, чем у взрослых. Чем ребенок моложе, тем вмешательство может оказаться сложнее именно вследствие нежности анатомических образований и тонкости их соотношений (С. Я. Долецкий). У детей поверхностная фасция выражена хорошо, она плотна, что необходимо учитывать при операции и не смешивать эту фасцию с апоневрозом наружной косой мышцы живота. Волокна m. cremaster развиты хорошо. Поперечная фасция нежна и непосредственно переходит в паховую связку; у детей старшего возраста она становится более плотной. Предбрюшинная клетчатка у детей выражена хорошо. Основной задачей пахового грыжесечения является высокое выделение грыжевого мешка, высокая перевязка его шейки, бережное отношение к семенному канатику и применение наиболее простых способов укрепления брюшной стенки. Подготовка к операции. Накануне дня операции — общая гигиеническая ванна, очистительная клизма. Слабительные средства не показаны. Опорожнение мочевого пузыря перед операцией. Обработка операционного поля. Протирание кожи спиртом, смазывание ее 5 % раствором йода; у маленьких детей — смазывание операционного поля 5 % спиртовым раствором танина, подкрашенным эозином. Обезболивание. В детской практике ингаляционный эфирный наркоз применяется чаще других видов обезболивания. Ребенок засыпает обычно через 1—2 минуты. Стадия возбуждения выражена слабо. Местная анестезия может применяться у детей старшего возраста, но подготовка должна быть проведена с учетом возможного перехода к наркозу. Местная анестезия новокаином дополнительно к эфирному наркозу позволит уменьшить количество эфира. Операции при неущемленных паховых грыжах у детей С. И. Спасокукоцкий считал, что при паховых грыжах у детей можно ограничиться наложением швов на ножки наружного отверстия пахового канала после простой перевязки грыжевого мешка. В дальнейшем операции у детей стали проводиться в основном без рассечения апоневроза наружной косой мышцы живота (операции Ру, Краснобаева). Операция по Краснобаеву без рассечения апоневроза наружной косой мышцы проводится по следующему плану. Делают кожный разрез длиной до 6 см выше паховой связки и параллельно ей. Рыхлую клетчатку, покрывающую апоневроз наружной косой мышцы, сдвигают тупым путем, чтобы обнажить переход апоневроза на паховую связку и ножки поверхностного пахового кольца. После выделения, перевязки и отсечения грыжевого мешка накладывают шелковый шов на ножки поверхностного пахового кольца. На образовавшуюся складку апоневроза наружной косой мышцы накладывают 2—3 узловатых шва, которые суживают и укрепляют переднюю стенку пахового канала. С. Д. Терновский рекомендует у маленьких детей для большего удобства при послеоперационном уходе проводить кожный разрез несколько выше, чем принято у взрослых. Более высокий разрез кожи не мешает дальнейшему ходу операции, так как кожа у маленьких детей подвижна и легко смещается крючками. Операции с рассечением апоневроза наружной косой мышцы живота Вопрос о необходимости рассечения апоневроза решается хирургом в зависимости от величины грыжи и возраста ребенка. У детей старше 8—10 лет рассечение апоневроза дает возможность провести операцию с удвоением апоневроза и высокой перевязкой грыжевого мешка. Применимы и обоснованы способы пластики пахового канала по Мартынову и в некоторых случаях при высоком паховом промежутке по Жирару — Боброву — Спасокукоцкому. Детали операции. Перевязку шейки грыжевого мешка необходимо проводить под контролем зрения, обращая внимание на прилегающие к шейке грыжевого мешка сальник и кишечные петли. Умеренное тренделенбурговское положение облегчает наложение шва на шейку грыжевого мешка. При затруднительном выделении грыжевого мешка рекомендуется выделить его у шейки, оставив часть его (полоску) на семенном канатике (В. И. Разумовский, Тиле). При затруднительном выделении шейки грыжевого мешка, чтобы избежать излишней травмы семенного канатика, можно в некоторых случаях наложить кисетный шов изнутри. Послеоперационный период. Результаты операции во многом зависят от качества послеоперационного ухода. Детей, находящихся на искусственном вскармливании, рекомендуется не оперировать в летний период. В первые дни после операции ребенок должен находиться в постели в горизонтальном положении. В некоторых случаях можно применить фиксацию верхних и нижних конечностей манжетками. После операции по поводу больших грыж применяется суспензорий, изготовление которого и примерка должны быть проведены до операции. Если послеоперационный период протекает нормально, на 2-й день после операции назначается обычная пища. При задержке стула ставится клизма. Активный послеоперационный режим имеет большое значение в профилактике осложнений со стороны легких. На 2-й день начинают активные движения в кровати, на 3—4-й день разрешается подниматься в постели, на 6—7-й день детям старшего возраста можно разрешить ходить. Снятие швов в неосложненных случаях производится на 5—6-й день. Ущемленные паховые грыжи у детей Паховые грыжи у детей ущемляются значительно чаше, чем другие виды грыж. По данным С. Д. Терновского (1949), это наблюдается в 20,7 %. Ущемление паховых грыж у детей отмечается чаще в первые 2 года жизни. По статистике В. П. Вознесенского (1944), из 329 детей с ущемленными грыжами ущемление наблюдалось в возрасте до 1 года у 121 ребенка, от 1 года до 2 лет — у 104 детей. По данным С. Я. Долецкого (1952), ущемление паховых грыж возникает одинаково часто на протяжении первых 2 лет и снижается с 3-го года жизни. Чаще ущемляются правосторонние паховые грыжи. У 248 детей с ущемленными паховыми грыжами ущемление справа наблюдалось в 74,2 %, слева — в 25,8 % (С. Я. Долецкий, 1952). Ущемление грыж наблюдалось у мальчиков в 97,3 %, у девочек — в 2,7 %. Чаще ущемляется тонкий кишечник, слепая кишка с червеобразным отростком, реже — сальник, поперечноободочная кишка, дивертикул Меккеля. По данным И. М. Деревянко, червеобразный отросток в грыжевом мешке наблюдался в 2—3 % случаев. Редкость ущемления сальника у детей объясняется слабым развитием его в первый год жизни. Сальник только к 2—3 годам начинает отходить книзу от поперечноободочной кишки и к 7 годам прикрывает петли тонких кишок. В. М. Гурко (1961) приводит случай ущемления забрюшинной энтерокистомы в ущемленной скользящей паховой грыже у мальчика 6 лет. Пристеночное ущемление у детей наблюдается редко. Паховые грыжи у детей чаще ущемляются внезапно. Наблюдается возникновение ущемления во время сна ребенка. Сложность клинической картины, недостаточно тщательно собранный анамнез, поверхностный осмотр ребенка приводят к диагностическим ошибкам. С. Я. Долецкий (1962), анализируя материал о подтвержденных дифференциально-диагностических ошибках, приводит 7,7 % неправильных диагнозов при ущемленных грыжах у детей. У детей, так же как и у взрослых, может развиться внезапное ущемление грыжи, ранее не выявлявшейся. В таких случаях открытый брюшинно-паховый отросток (грыжевой мешок) существовал и до ущемления, но ущемлению препятствовала узость устья грыжевого мешка, а кроме того, хорошее состояние мышц паховой области, которые выполняли роль сдерживающего сфинктера. Неоднократные скоропреходящие боли в паховой области и во всем животе наблюдаются при так называемом перемежающемся ущемлении (incarcerati intermittens). Диагноз в этих случаях затруднителен, так как к приходу врача острые явления могут пройти. При осмотре детей выпячивание в паховой области может отсутствовать,что обычно наблюдается при паховых грыжах с малыми, узкими грыжевыми мешками. При остро возникающем скоплении жидкости в узком брюшинно-паховом отростке наблюдаются болевые ощущения в паховой области, болезненность по ходу семенного канатика, усиление болезненности при потягивании яичка. Эти симптомы могут быть связаны с ущемлением узкой полоски сальника у внутреннего пахового кольца. В практике детских хирургов наблюдается и накопление выпота в открытом брюшинно-паховом отростке при воспалении червеобразного отростка, располагающегося в брюшной полости, с последующей резкой реакцией и появлением припухлости в паховой области с наличием болевых ощущений (сообщающийся перитонит). Эти явления наблюдаются как при яичковых грыжах, так и при канатиковых. Здесь необходима большая бдительность хирурга и своевременная активность. Одной из ошибок хирурга при остро возникшей водянке брюшинно-пахового отростка является пункция. При дифференциальном диагнозе необходимо учитывать следующие заболевания: острое увеличение лимфатических узлов над паховой складкой и под ней, остро возникающие кисты, располагающиеся в незаращенных участках брюшинно-пахового отростка, остро возникающая водянка оболочек яичка, ущемление неспустившегося яичка, заворот, опухоли яичка, бедренную грыжу. Показателен случай диагностической ошибки (С. Я. Долецкий, 1952). У девочки 4 месяцев за 3 недели до поступления в клинику появилась припухлость в правой паховой области. Температура 37,5—38,5°. В последние дни припухлость увеличилась и стала напряженной, а кожа над ней — отечной и резко гиперемированной. Диагностирован паховый лимфаденит, по поводу которого произведена операция. Обнаружена грыжа, содержимым которой являлся перекрученный на 360° омертвевший яичник; он был удален. Произведено грыжесечение. Ребенок выздоровел. Осмотр больного ребенка необходимо производить в полностью обнаженном состоянии, что может дать ценные диагностические сведения о наличии сопутствующих заболеваний, в том числе и инфекционных. Осмотр ягодиц, промежности, нижних конечностей по всему протяжению их является обязательным. Заворот яичка или перекручивание семенного канатика сопровождается симптомами, весьма похожими на ущемление грыжи. Случаи заворота яичка наблюдаются и у грудных детей. Распознать заворот яичка трудно. Больных направляют чаще с диагнозом ущемленной грыжи; экстренное вмешательство выявляет допущенную ошибку. Одной из причин заворота яичка является отсутствие направляющей связки (guber-naculum testis). Операции при ущемленных паховых грыжах у детей Из всех грыж передней брюшной стенки у детей наиболее часто ущемляются паховые грыжи. При этом самостоятельное вправление наблюдается у них чаще, чем у взрослых, что объясняется большей эластичностью тканей детского организма. Омертвение ущемленного грыжевого содержимого отмечается у детей в более поздние сроки по сравнению с наступлением некроза ущемленных органов у взрослых. И все же тактика хирурга не изменяется. Нельзя рассчитывать на самостоятельное вправление, если после ущемления прошло более 12 часов. В этих случаях показана немедленная операция. При отсутствии родителей и невозможности отложить операцию до их прибытия вопрос о необходимости срочного вмешательства решается консультацией врачей с последующим утверждением главным врачом. Подготовка к операции. При тяжелом состоянии ребенка с ущемленной грыжей показано согревание его грелками и теплое укутывание. До операции вводят подкожно физиологический раствор хлористого натрия, 5 % раствор глюкозы, в более тяжелых случаях переливают кровь или плазму. Необходимо учитывать значительную возбудимость детей, особенно старшего возраста, в связи с чем до операции рекомендуется клизма с хлоралгидратом (Sl. Chlorali hydrati 2%, 20—50 мл). Дети хорошо переносят пантопон (в соответствующей возрасту дозировке); он не вызывает у них каких-либо токсических явлений. Введение пантопона до операции с последующим наркозом сокращает период возбуждения. Обработка операционного поля производится так же, как и при неущемленных грыжах. Кожный разрез проводят вдоль грыжевого выпячивания, проходя на 1 см выше пупартовой связки. Длина разреза от 5 до 7 см. Производится послойное рассечение тканей, которые в связи с ущемлением могут быть отечны. Выделение грыжевого мешка начинают со дна. Необходимо помнить, что семявыносящий проток расположен по задневнутренней стенке мешка, а сосуды семенного канатика проходят по переднебоковой стороне грыжевого мешка. После выделения грыжевого мешка необходимо обложить его марлевыми салфетками, чтобы предохранить кожу и клетчатку от выпота (грыжевой воды), который может быть инфицирован при начинающемся некрозе кишечной стенки. Грыжевой мешок нельзя вскрывать, не приподняв стенку мешка в складку. Эта осторожность необходима, чтобы случайно не повредить стенку кишки и тем самым не осложнить операцию. До вскрытия мешка нельзя рассекать ущемляюшее кольцо, так как ущемленные внутренности могут ускользнуть в брюшную полость без контроля хирурга. Перед рассечением ущемляющего кольца хирург при помощи марлевой салфетки осторожно фиксирует кишечные петли и другие органы брюшной полости и определяет их состояние (цвет серозного покрова, перистальтика, пульсация сосудов брыжейки). После рассечения ущемляющего кольца кишечные петли и другие ущемленные органы осторожным потягиванием выводят из брюшной полости, чтобы определить состояние приводящего и отводящего концов кишечной петли и убедиться в отсутствии ретроградного ущемления. В дальнейшем операция проводится по тому же плану и с теми же предосторожностями, что и у взрослых. Паховый канал зашивают по одному из менее сложных способов. Укрепление нерассеченного апоневроза наружной косой мышцы живота проводят по способу Т. П. Краснобаева. Послеоперационный период. После операции по поводу ущемленной грыжи у детей проводится активный режим. Рвота наблюдается редко, поэтому через 2—3 часа после операции можно разрешить пить. Задержка мочи является редким осложнением. Так же редко наблюдается задержка стула и газов. Диета в первые сутки — чай, бульон, кисель, на 2-е сутки — кашицеобразная и измельченная пища. С 3—4-х суток разрешается общий стол соответственно возрасту. Кормление грудных детей проводится через 2—3 часа после операции. При интоксикации дается сцеженное грудное молоко в количестве 10—20 г каждые 2 часа. Рецидивы после операций ущемленных паховых грыж у детей наблюдались в 3,8 % случаев (С. Я. Долецкий, 1950), а после операций свободных паховых грыж — в 0,27— 2 % (Н. В. Шварц, С. А. Мезенев, О. С. Бокастова, Б. Я. Слободзейский). Анализ причин рецидивов позволяет заключить, что часть из них связана с трудностями проведения операций у маленьких детей, дефектами в технике операций, а также сопутствующими заболеваниями ребенка (бронхиты, диспепсия, гипотония, рахит). Летальность у детей, оперированных по поводу ущемленных грыж, в прежние годы достигала 17—19,7% (С.П.Шиловцев, М.М.Гуляева, 1926). В настоящее время отмечается значительное снижение летальности до 0,8 % (С. Я. Долецкий). По данным 1946—1956 гг., на 82 операции по поводу ущемленных паховых грыж (В. Н. Зиновьева) смертельных исходов не было. Снижение летальности объясняется организационными мероприятиями по улучшению медицинского обслуживания детей — открытием специальных детских хирургических отделений и больниц, работой по воспитанию кадров детских хирургов, системой организации скорой медицинской помощи, проводимой научной работой и обменом опытом в лечении больных детей и разработке показаний к оперативному лечению. Исключительное значение имеет санитарно-просветительная работа среди населения и специальное медицинское обслуживание детей, начиная с рождения. Глава XVII Бедренные грыжи АНАТОМО-ТОПОГРАФИЧЕСКИЕ ДАННЫЕ И ХИРУРГИЧЕСКАЯ АНАТОМИЯ БЕДРЕННОЙ ГРЫЖИ Различные виды бедренных грыж располагаются под паховой связкой в области скарпова треугольника. Верхняя часть скарпова треугольника сверху ограничена паховой связкой, медиально-длинной приводящей мышцей (m. adductor longus), латерально — портняжной мышцей (m. sartorius). Под паховой связкой имеется два пространства: сосудистая лакуна (lacuna vasorum) и мышечная лакуна (lacuna musculorum), разделенные подвздошно-гребешковой связкой (lig. ilio-pectineum-BNA), подвздошно-гребешковой дугой (arcus ilio-pectineus-PNA), которая отходит от паховой связки и прикрепляется к подвздошно-гребешковому возвышению (eminentia ilio-pectinea). Сосудистая лакуна расположена медиально, через нее проходят бедренная артерия и вена, располагающиеся непосредственно под паховой связкой. Мышечная лакуна содержит подвздошно-поясничную мышцу (m. iliopsoas) и бедренный нерв (п. femoralis), располагается латерально от сосудистой лакуны, занимая около % промежутка между паховой связкой и верхней ветвью лонной кости (рис. 84). Знание этих анатомических областей имеет большое значение при дифференциальной диагностике и при операции различных видов бедренных грыж. Под паховой связкой хорошо развита подкожножировая клетчатка. Поверхностные лимфатические узлы расположены под паховой связкой параллельно бедренной артерии и принимают большинство поверхностных лимфатических сосудов нижней конечности. Глубокие лимфатические узлы (подпаховые) сопровождают бедренную вену. Самый крупный из этих узлов носит название узла Пирогова (Розенмюллера) и располагается в пределах бедренного кольца. Эти узлы принимают лимфу из глубоких отделов нижней конечности. 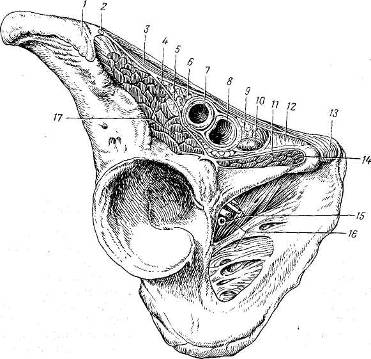 Рис. 84. Мышечная и сосудистая лакуны (полусхематически) поLanz и Wachsmuth (Г. Е. Островерхов, Д. Н. Лубоцкий, 10. М. Бомаш. Курс оперативной хирургии и топографической анатомии. М., 1963). 1 — spina iliaca anterior superior; 2 — n. cutaneus femoris lateralis; 3 — lig. inguinale; 4 — arcus ilio-pectmeus (lig. iliopectineum); 5 — n. femoralis; 6 — ramus femoralis n. genitofemoralis (n. lumbo-inguinalis — BNA); 7 — a. femoralis; 8 — v. femoralis; 9 — клетчатка внутреннего бедренного кольца; 10 — nodus lymphaticus inguinalis profundus ( лимфатический узел Розенмюллера — Пирогова ); 11 — fascia pectinea; 12 — lig. lacunare; 13 — tuberculum pubicum; 14 — m. pectineus; 15 — vasaobturatoria и n.obturatorius; 16 — membranaobturatoria; 17 — m. iliopsoas. Поверхностный листок широкой фасции бедра располагается над бедренными сосудами, образуя у медиального края вены серповидный отросток (processus falciformis), края которого выражены хорошо и оформлены в виде полулунных складок — верхний и нижний рожки (cornu superior, cornu inferior). Верхний рог проходит над бедренной веной и подворачивается под паховую связку, вплетаясь в лакунарную связку (lig. lacunare, lig. Gimbernati). Нижний рог подходит под большой подкожной веной, направляясь дальше к гребешковой фасции (fascia pectinea). Пространство, ограниченное серповидным отростком, называется овальной ямкой (fossa ovalis — BNA, hiatus saphenus — PNA), оно выполнено жировой клетчаткой и покрыто разрыхленным участком поверхностного листка широкой фасции бедра (решетчатая фасция — fascia cribrosa). Через эту фасцию проходят кровеносные и лимфатические сосуды. Большая подкожная вена впадает в бедренную вену над нижним рогом серповидного отростка на расстоянии 3 см от паховой связки. На глубокой пластинке широкой фасции бедра располагаются бедренная артерия и бедренная вена. Глубокая пластинка (листок) широкой фасции бедра покрывает подвздошнопоясничную мышцу (m. iliopsoas) и гребешковую мышцу (m. pectineus). Этот участок широкой фасции бедра носит название гребешковой фасции. С этой фасцией хирург встречается при операции бедренной грыжи и при достаточной плотности фасции использует ее для пластики. В области овальной ямки отходят ветви a. pudenda externa, a. epigastrica superficialis, a. circumflexa ilium superficialis, сопровождающиеся одноименными венами, впадающими в бедренную вену или большую подкожную вену. Эти сосуды располагаются в непосредственной близости к бедренному каналу — месту выхода бедренной грыжи. Поверхностные слои иннервируются ветвями п. lumboinguinalis и отчасти ветвями n. iliohypogastricus и n. ilioinguinalis. Бедренный нерв (n. femoralis) выходит на бедро через мышечную лакуну и в области скарпова треугольника располагается кнаружи от бедренной артерии, отделяясь от нее глубокой пластинкой широкой фасции бедра. Бедренный канал. А. П. Прокунин (1900), проводивший исследования по анатомии бедренной грыжи, пришел к заключению, что бедренного канала без бедренной грыжи нет и образование его наблюдается только при развитии бедренной грыжи. Бедренная грыжа проходит сквозь брюшную стенку, спускаясь в сосудистую лакуну через внутреннее бедренное кольцо, ограниченное спереди (и сверху) медиальной частью паховой связки, сзади (и снизу) — горизонтальной ветвью лонной кости, прикрытой здесь лакунарной связкой и отходящей от нее гребешковой фасцией, снаружи — бедренной веной (сосудистым влагалищем), а с медиальной стороны — вогнутым краем лакунарной связки. Лакунарная связка представляет собой небольшую, веерообразно расщепляющуюся сухожильную пластинку, отходящую от паховой связки к верхней ветви лонной кости непосредственно перед местом прикрепления паховой связки к лонному бугорку. Лакунарная связка у мужчин имеет большую плотность, чем у женщин; в пожилом возрасте, особенно у женщин, эта связка опускается и сопротивляемость ее уменьшается. Поперечные размеры внутреннего бедренного кольца у мужчин составляют 1,2 см, у женщин — 1,8 см. Большие размеры внутреннего бедренного кольца у женщин отражают анатомические особенности таза женщин, имеющего большие размеры в горизонтальной плоскости. В раннем детском возрасте внутреннее бедренное кольцо имеет вид узкой щели, чем, очевидно, объясняется большая редкость бедренных грыж у детей. При осмотре передней стенки живота со стороны брюшной полости под паховой связкой видно небольшое углубление брюшины, расположенное соответственно внутреннему бедренному кольцу медиальнее бедренных сосудов; это углубление (fovea femoralis) отделяется от лежащей над ним fovea inguinalis medialis лишь паховой связкой, а от лежащей под ним fovea obturatoria верхней ветвью лонной кости. Таким образом, анатомические образования нижнего отдела передней брюшной стенки над и под паховой связкой определяют возможность развития четырех видов наружных брюшных грыж (паховая косая, паховая прямая, бедренная и запирательная). Пройдя через внутреннее бедренное кольцо (anulus femoralis internus) и образуя бедренный канал (длиной 1—2 см), бедренные грыжи выходят из-под паховой связки кнутри от бедренной вены. Наружное бедренное кольцо (anulus femoralis externus) располагается на расстоянии 2—2,5 см книзу от паховой связки. Бедренный канал является «слабым» местом в сосудистой лакуне. Проходя короткий бедренный канал, бедренная грыжа встречает на своем пути имеющиеся здесь анатомические образования, которые и составляют оболочки грыжевого мешка — предбрюшинную клетчатку, фасциальную пластинку (septum femorale), образованную поперечной фасцией, хорошо развитую жировую клетчатку канала, решетчатую фасцию, подкожную клетчатку и кожу. При бережном анатомичном рассечении тканей во время операции бедренной грыжи обнаружение и выделение грыжевого мешка обычно не представляет каких-либо трудностей. Следует иметь в виду отношение грыжевого выпячивания к близлежащим кровеносным сосудам: кнаружи —v. femoralis, сверху — a. epigastrica inferior, медиально — a. obturatoria в тех случаях, когда она отходит a. epigastrica inferior. При этом варианте хода запирательной артерии грыжевые ворота оказываются окруженными кольцом из сосудов (v. femoralis, a. epigastrica inferior, a. obturatoria), которое на заре хирургии назвали «corona mortis» (венец смерти) из-за опасности повреждения запирательной артерии. Хирургическая анатомия бедренной грыжи ставит основной задачей хирургического лечения бедренных грыж ликвидацию брюшинной воронки и закрытие внутреннего бедренного кольца. Статистические данные. По своей частоте бедренные грыжи стоят на втором месте после паховых, составляя от 16,9 (Г. В. Алипов, 1923) до 5,3 % (В. И. Добротворский, 1935) общего числа грыж брюшной стенки. Наибольшее количество бедренных грыж наблюдается у больных в возрасте 40—60 лет. Бедренные грыжи развиваются чаще у женщин, составляя от 80 (П. И. Тихов, 1914) до 74 % (Л. Н. Кенарская, 1941). У детей бедренные грыжи бывают крайне редко. Н. В. Шварц наблюдал бедренную грыжу только один раз у девочки 9 лет. На материале детских больниц Москвы за 1937 г. бедренные грыжи у детей до 11-летнего возраста не встречались (Л. Н. Кенарская). По данным литературы, правосторонние бедренные грыжи наблюдаются в 63 %, левосторонние — в 30 %, двусторонние — в 7 %. Сочетание бедренных грыж с другими грыжами брюшной стенки отмечалось, по данным Л. Н. Кенарской, в 5,5 %. Двусторонние бедренные грыжи бывают чаще в пожилом возрасте. Наиболее часто встречается так называемая типичная бедренная грыжа (hernia femoralis typica), выходящая под паховой связкой из бедренного канала, медиальнее бедренной вены. Типичные бедренные грыжи могут иметь отдельные выпячивания — дивертикулы, отходящие в сторону от основного мешка, образуя так называемую hernia femoralis interparietalis. Наблюдаются и многокамерные грыжевые мешки, выходящие в отдельные отверстия истонченной решетчатой пластинки. Отклонения от обычного вида грыжевого мешка определяются обычно на операции. В редких случаях к грыжевому мешку бедренной грыжи может прилегать смещенное яичко (А. П. Крымов). О бедренной эктопии, при которой яичко располагается в скарповом треугольнике, ближе к медиальной поверхности бедра, упоминает Е. С. Шахбазян (1957). Содержимое грыжевых мешков бедренной грыжи. Грыжевые мешки бедренной грыжи чаще выполняются сальником и петлями тонкой кишки, реже встречается слепая кишка с червеобразным отростком, крайне редко — желудок, желчный пузырь. Вместе с грыжевым мешком при бедренных грыжах могут спускаться мочевой пузырь и мочеточники. Развитие бедренных грыж в этих случаях происходит по типу скользящих грыж. Мочевой пузырь может располагаться параперито-неально, экстраперитонеально и интраперигонеально, что соответствует такому же распределению и при паховых грыжах мочевого пузыря. Как исключение может наблюдаться соскальзывание мочеточника. КЛИНИКА И РАСПОЗНАВАНИЕ Больные с бедренными грыжами обращаются чаще с жалобами на боли в бедренной и паховой областях, на боли в животе, различные расстройства функции желудочно-кишечного тракта, болезненность под паховой связкой при натуживании, при длительной ходьбе. В некоторых случаях бывают жалобы на затрудненное мочеиспускание у мужчин, что зависит чаще от сопутствующих заболеваний предстательной железы. В редких случаях при выхождении в грыжевой мешок матки больные жалуются на боли ноющего характера, усиливающиеся во время менструального периода, сопровождающегося увеличением грыжевого выпячивания. С окончанием менструального периода боли проходят или уменьшаются. В начальной стадии своего развития грыжевое выпячивание незначительных размеров и при большом отложении жировой клетчатки определяется только при сильном натуживании и при осмотре в положении стоя. При бедренной грыже выпячивание обычно полусферической формы, равномерно эластическое. Грыжевой мешок бедренной грыжи может отклоняться медиально, располагаясь в большой губе. При обследовании необходимо отличать эту разновидность бедренных грыж от паховых, которые в отдельных случаях также могут спускаться в большую губу. Бедренные грыжи больших размеров могут выпячиваться и выше паховой связки, особенно у больных с избыточно развитой подкожножировой клетчаткой. Требуется тщательное ощупывание и осмотр больного в положении стоя и лежа. При отвисшем животе необходимо отодвинуть кверху нависшую складку, что облегчит ощупывание грыжевого выпячивания. У тучных больных необходимо определить линию, соединяющую переднюю верхнюю ость подвздошной кости с лонным бугорком, что даст возможность уточнить расположение грыжевого выпячивания над паховой связкой или под ней; ощупывание лонного бугорка возможно и при значительной тучности больного. Для распознавания бедренной грыжи важно провести ощупывание поверхностного пахового кольца мизинцем. Свободное паховое кольцо без симптома «толчка» при натуживании и кашле подтверждает наличие бедренной грыжи (см. рис.85). При невправимости грыжевого выпячивания необходимо учесть данные анамнеза о возможно имевших место ущемлениях. Невправимость бедренной грыжи может быть обусловлена узкими грыжевыми воротами и в связи с этим — медленным освобождением грыжевого мешка от содержимого, а также приращением сальника к шейке грыжевого мешка. Следует обращать внимание на появление болевых ощущений при полном выпрямлении туловища и значительном (или полном) уменьшении этих болей при полусогнутом положении туловища. Этот признак, указывающий на приращение сальника к грыжевому мешку, назван нами «симптомом натянутой струны». Этот же симптом наблюдается и в случае приращения сальника к шейке грыжевого мешка паховых грыж. Ошибки в распознавании бедренных грыж зависят не только от объективных трудностей распознавания малых, неясно выраженных бедренных грыж, но и от неполноценного осмотра больного. При распознавании бедренной грыжи необходимо учитывать увеличенные лимфатические узлы. В неясных случаях за грыжевое выпячивание могут быть приняты увеличенные лимфатические узлы, располагающиеся в поверхностных слоях и на широкой фасции, а также и глубокие, находящиеся у бедренной вены. Рядом с бедренной веной находится и лимфатический узел Пирогова — Розенмюллера. Перечисленные лимфатические узлы могут быть похожи на грыжевое выпячивание. Поэтому необходимо осматривать нижнюю конечность по всему ее протяжению, ягодичную область, наружные половые органы, переднюю стенку живота книзу от пупка для исключения воспалительных процессов с вовлечением регионарных лимфатических узлов либо метастазов опухоли. В неясных случаях хирург должен направить больного в стационар для обследования. Аневризматические расширения большой подкожной вены бедра при впадении её бедренную вену могут затруднять распознавание бедренной грыжи, особенно при отсутствии узловатого расширения вен по протяжению нижней конечности (рис. 85 и 86). При этом характерно истончение и синеватый цвет кожи, отсутствие передачи кашлевого толчка, легкость сдавливания выпячивания и быстрое появление его вновь без всякого натуживания, исчезновение выпячивания при сдавливании вены ниже узла. Аневризматические расширения в области наружного бедренного кольца могут симулировать бедренную грыжу, особенно при образовании тромбов в их полости (рис. 86). При дифференциальном диагнозе, особенно при наличищпод паховой связкой рубцов, необходимо исключить аневризму бедренной артерии после ранения ее. При бедренных грыжах иногда наблюдается отек нижней конечности на стороне грыжи, что можно объяснить сдавленней бедренной вены грыжевым выпячиванием; такой отек более заметен к вечеру. 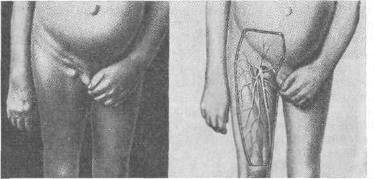 Рис. 85. Аневризматическое расширение большой подкожной вены бедра в области наружного бедренного кольца (по Бейли). 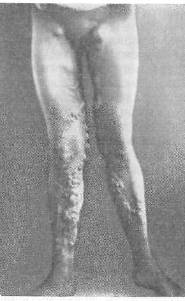 Рис. 86. Двустороннее аневризматическое расширение большой подкожной вены бедра в области наружного бедренного кольца при наличии тромбоза. Гульмо (Gullmo, 1957) связывает сдавливание бедренной вены бедренной грыжей ( obstruction — syndrom ) с дальнейшим развитием варикозного расширения вен. Начальным признаком такого сдавления могут быть боли в икроножных мышцах. В некоторых случаях сдавление бедренной вены может зависеть и от сдавливания ее предгрыжевой липомой. Натечные нарывы имеют достаточно характерную картину, но могут представлять некоторые затруднения при распознавании бедренной грыжи. 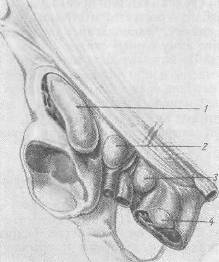 Рис. 87. Виды бедренных грыж (Ed. Rehn) 1 — мышечно-лакунарная грыжа (hernia femoralis musculo-lacunaris); 2 — предсосудистая грыжа (hernia femoralis praevascularis); 3 — типичная бедренная грыжа (hernia femoralis typica); 4 — rpe-бешковая грыжа (hernia femoralis pectinea). При дифференциальном диагнозе выпячиваний, располагающихся под паховой связкой, необходимо помнить о весьма редко встречающихся разновидностях бедренных грыж (рис. 87). К ним относятся: 1. Мышечно-лакунарная грыжа (hernia musculo-lacunaris), которая спускается над m. ilipsas и п. femralis и выходит под паховую связку в пределах мышечной лакуны под lig. iliopectineum. Этот вид бедренной грыжи носит название грыжи Гессельбаха, описавшего ее в 1829 г. 2. Грыжи, выходящие в пределах сосудистой лакуны (hernia femoralis lacunae vasorum); в зависимости от места выхождения под паховой связкой различают: а) наружную или боковую сосудисто-лакунарную грыжу (hernia vaso-lacunaris externa), выходящую из-под паховой связки кнаружи от бедренной артерии и отделяющуюся от lacuna musculorum lig.iliopectineum, б) срединную, или предсосудистую, грыжу [9], которая выходит под паховую связку, располагаясь над бедренными сосудами; в) грыжу лакунарной связки ( hernia lig. lacunare, hernia lig. Gymbernati ), которая выходит через бедренный канал и далее через щель в лакунарной связке; г) гребешковую грыжу (hernia pectinea, hernia Cloquet), которая выходит также через бедренный канал и располагается в толще гребешковой мышцы или под гребешковой фасцией. Этот вид бедренной грыжи чаще встречается у женщин пожилого возраста. ОПЕРАЦИИ ПРИ БЕДРЕННЫХ ГРЫЖАХ Предложенные операции при бедренных грыжах можно разделить на две основные группы: 1) способы прямые, когда вмешательство проводится в области бедренного канала; 2) способы непрямые с доступом к грыже через паховый канал. В практике наиболее часто применяется метод Бассини, называемый «обычным» простым способом. Обезболивание. Подпаховая область снабжается теми же нервами, что и паховая область. Анестезия проводится по А. В. Вишневскому послойно. После обезболивания кожи и подкожной клетчатки по линии предполагаемого разреза над грыжевым выпячиванием обнажают участок апоневроза наружной косой мышцы и под апоневроз вводят раствор новокаина (20—40 мл). После обнажения грыжевого мешка раствор вводят в клетчатку у шейки мешка, что обеспечивает хорошую анестезию и безболезненное выделение грыжевого мешка. Не рекомендуется вводить раствор с латеральной стороны грыжевого мешка ввиду близости бедренной вены (рис. 88). Пластика бедренного канала по Бассини производится следующим образом. Разрез длиной 7—8 см проводят параллельно паховой связке и ниже ее над грыжевым выпячиванием. При грыжах больших размеров и выраженной подкожножировой клетчатке длина разреза соответственно увеличивается. После выделения грыжевого мешка для закрытия внутреннего отверстия бедренного канала накладывают три шва, захватывающих с одной стороны задний и нижний края паховой связки, с другой — надкостницу лонной кости. Заканчивают операцию соединением края овальной ямки с гребешковой фасцией и гребешковой мышцей до впадения v. saphena magna, тем самым закрывая бедренный канал двумя рядами швов. Можно также оперировать бедренную грыжу из вертикального разреза, начинающегося на 2—3 см над паховой связкой и продолжающегося книзу через грыжевое выпячивание. Этот разрез обеспечивает подход к грыжевому выпячиванию и бедренному каналу, но не соответствует направлению лангеровских линий в паховой области и недостаточно удобен для выделения грыжевого мешка и наложения швов. Мы пользуемся обычно разрезом, который является наиболее физиологичным. Разрез идет параллельно паховой связке и выше ее на 2 см и спускается книзу над грыжевым выпячиванием (рис. 89, а). Этот доступ обеспечивает хороший подход к паховой связке, к бедренному каналу и позволяет провести операцию как бедренным, так и паховым путем. 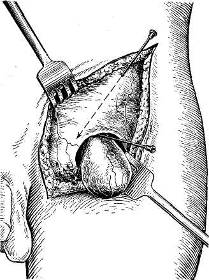 Рис. 88. Обезболивание при бедренных грыжах (по А. В. Вишневскому). Подапоневротический ползучий инфильтрат паховой области и инъекция раствора в клетчатку у шейки грыжевого мешка. 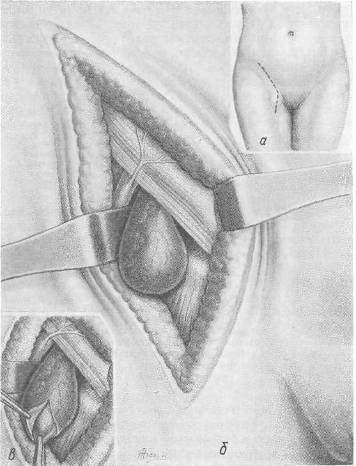 Рис. 89. Операция при типичной бедренной грыже, бедренный доступ. а — линия разреза; б — хирургическая анатомия бедренной грыжи (анатомо-топографические соотношения); в — рассечение поперечной фасции; выделение грыжевого мешка. Послойное оперирование предохраняет от случайного ранения большой подкожной и бедренной вен. Покрывающая грыжевое выпячивание решетчатая фасция не всегда хорошо определяется, так как волокна ее часто разрыхляются. При разделении fascia cribrsa необходимо быть осторожным, чтобы не ранить v. saphena magna. Грыжевой мешок должен быть отделен от покрывающей его фасции, что обеспечит полное и высокое выделение грыжевого мешка (рис. 89, в); при осторожном выделении мешка у тела и шейки этот участок фасции выражен уже отчетливее. Избыточное количество жировой ткани с медиальной поверхности грыжевого мешка может указывать на возможное предлежание к стенке мешка мочевого пузыря или его дивертикула. Для правильной ориентировки во время операции необходимо четко отпрепаровать край паховой связки, гребешковую и лакунарную связки. Гребешковая связка, являющаяся утолщенной надкостницей верхней ветви лонной кости, представляет собой плотную пластинку, лежащую по гребню лонной кости и образующую нижнюю границу бедренного канала. Лакунарная связка образована волокнами, отходящими от паховой связки перед прикреплением ее к лонному бугорку. Эта связка также бывает выражена различно и при операции может быть надсечена для более удобного подхода и выделения грыжевого мешка. Грыжевой мешок необходимо выделять высоко, хорошо обнажая шейку. При выделении грыжевого мешка необходимо обращать внимание на осторожное отведение тупым крючком бедренной вены. 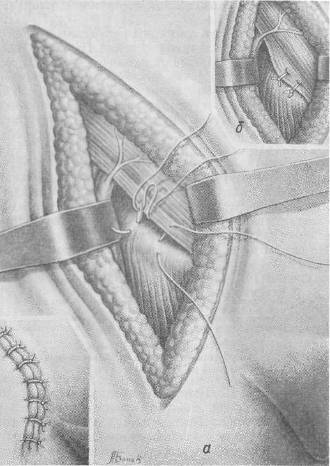 Рис. 90. Операция при бедренной грыже. Наложение швов на паховую и гребешковую связки (lig. pubicum Cooperi). Наиболее часто при операции медиальный отдел паховой связки соединяется с лонной связкой (Купера) над лонной костью (рис. 90). Вначале накладывают швы, которые захватывают задненижнюю часть паховой связки и гребешковую связку на уровне гребня лонной кости (рис. 90, а, б). Наложение швов начинают от латерального края лонного бугорка; при этом паховую связку оттягивают крючком кверху и кзади, чтобы можно было провести иглу через гребешковую связку на соотетствующем уровне. Следующие за первым швы в количестве 1—2 накладывают на расстоянии 0,5 см один от другого. Последний шов отстоит от бедренной вены на 1 см (рис. 90, б). Иглы должны быть кругло изогнутыми. Необходимо проводить швы, глубоко захватывая надкостницу. Поверхностное проведение швов через гребешковую фасцию не может обеспечить надежное закрытие бедренного канала. Второй ряд швов может быть наложен на паховую связку и гребешковую фасцию с гребешковой мышцей. На подкожножировой слой накладывают 2—3 кетгутовых шва. Операции бедренной грыжи с подшиванием лоскутов гребешковой фасции и гребешковой мышцы к паховой связке В 1900 г. А. П. Прокунин предложил выкраивать из гребешковой мышцы вместе с покрывающей ее фасцией лоскут с основанием у гребня лонной кости. Толщина лоскута должна быть не менее толщины гребешковой мышцы. Размеры лоскута зависят от величины грыжевого кольца. Через оба угла нижнего края лоскута проводят нити. Затем над паховой связкой соответственно внутреннему отверстию бедренного канала проводят разрез апоневроза параллельно паховой связке длиной 1,5 см. После отодвигания круглой связки матки или семенного канатика, а также и мышц через разрез поперечной фасции вводят корнцанг, при помощи которого лоскут гребешковой мышцы с фасцией выводят в отверстие над паховой связкой и подшивают к апоневрозу наружной косой мышцы живота ( рис. 91, а, б). Пластика гребешковой мышцей по Уотсон — Чейне (Watson — Cheyne) аналогична способу А. П. Прокунина. Использование только одной гребешковой фасции [10] для закрытия внутреннего бедренного кольца малоэффективно, так как гребешковая фасция тонка и полноценно закрыть бедренное кольцо не может.  а 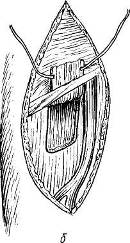 Рис. 91. Операция при бедренной грыже по А. П. Прокунину. а — из гребешковой фасции и мышцы выкраивается лоскут с основанием у гребешка лонной кости; б — фасциально-мышечный лоскут выводится в отверстие над паховой связкой и подшивается к апоневрозу наружной косой мышцы. Дальнейшее изменение А. П. Прокуниным своей методики привело к выкраиванию мышечного лоскута во всю толщу гребешковой мышцы. Способ А. П. Прокунина в свое время широко применялся отечественными хирургами. Эти способы фасциально-мышечной пластики по своей эффективности не могут сравниться с обычной методикой (Бассини), так как мышечный лоскут атрофируется. Эффективность операций, проводимых этими способами, может находиться в связи только с высокой перевязкой грыжевого мешка. Операция бедренной грыжи паховым способом Неудовлетворенность хирургов результатами операций, проводимых бедренным путем, привела к дальнейшим поискам методик, которые могли бы обеспечить наиболее высокую перевязку шейки грыжевого мешка и более полноценное закрытие брюшинной воронки. При паховом способе кожный разрез проводится так же, как и при операции паховой грыжи, апоневроз же наружной косой мышцы вскрывается без рассечения поверхностного пахового кольца [11] [26]. Внутреннюю косую и поперечную мышцы отводят тупым крючком кверху; семенной канатик или круглая связка матки также отодвигаются кверху. 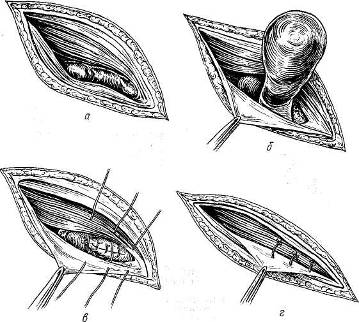 Рис. 92. Операция по поводу правосторонней бедренной грыжи у женщины паховым способом (Е. Rhen). а — паховый канал вскрыт, обнажена поперечная фасция, к которой предлежит грыжевой мешок бедренной грыжи; 6 — грыжевой мешок бедренной грыжи выведен в паховый промежуток; в — поперечная фасция зашита. Три шва проведены через край внутренней косой и поперечной мышц, через лонную (куперову) связку и паховую связку; г — три шва завязаны. Паховый и бедренный каналы закрыты. После обнажения пахового промежутка рассекают поперечную фасцию и тупым путем, отодвигая предбрюшинную клетчатку, подходят к шейке грыжевого мешка. Сам грыжевой мешок выводят в паховый канал (рис. 92, а, б, в, г). Целесообразно предложение Руджи (Ruggi) при невпра-вимых грыжах проводить разрез в виде буквы Т, который будет соединять паховую область с подпаховой, т. е. с грыжевым мешком бедренной грыжи. При этом разрезе задача выведения грыжевого мешка значительно облегчается. Выделенный грыжевой мешок захватывают корнцангом и выводят в паховый канал. Дальнейшее закрытие бедренного кольца со стороны пахового канала проводится по методике, предложенной Руджи (1892), Парлавеккио (1893) и Райхом (Reich, 1911). Внутреннюю косую и поперечную мышцы подшивают к гребешковой и паховой связкам. Швы начинают накладывать около вены и продолжают их в медиальном направлении. Завязывают швы в обратном направлении. 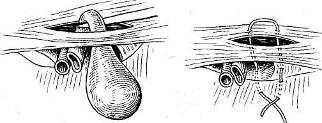 Рис. 93. Операция при бедренной грыже паховым доступом по Берарду. Пластика пахового канала проводится путем удвоения апоневроза наружной косой мышцы. В 1901 г. Берард (Berard) предложил следующий вариант операции бедренной грыжи паховым способом. После вскрытия передней стенки пахового канала (без рассечения поверхностного отверстия пахового канала) проводят П-образные швы через верхний край рассеченного апоневроза, внутреннюю косую и поперечную мышцы с последующим захватыванием в шов гребешковой мышцы. Срединный конец шва проходит через лакунарную связку. Все эти ткани подводят под паховую связку, после чего нижний край рассеченного апоневроза приподнимают кверху и подшивают к верхнему листку апоневроза, образуя удвоение его (рис. 93, а, б). Предложение Берарда анатомически обосновано. Проведение шва через лакунарную связку целесообразно, так как обеспечивает более совершенное закрытие бедренного кольца. Без рассечения поверхностного пахового кольца не всегда удается подшить мышцы (особенно при высоком паховом промежутке) и хорошо выделить шейку мешка. Паховый способ имеет некоторые преимущества перед бедренным. При нем разделение сращений сальника, кишечных петель со стенкой грыжевого мешка или между собой проводится с меньшими затруднениями; обработка мешка проходит более легко, шейка мешка выделяется наиболее высоко; воронкообразное углубление брюшины устраняется наиболее надежно. Закрытие бедренного кольца при паховом способе более совершенно, так как в пластике кольца участвует и мышечный слой. Одновременно с закрытием бедренного кольца при паховом способе укрепляется и паховый канал, что имеет значение при анатомической слабости его. Операции по поводу бедренной грыжи с использованием лоскутов на ножке из апоневроза наружной косой мышцы живота Г. Г. Караванов (1952) предложил способ операции, заключающийся в закрытии бедренного кольца «перегородкой-завесой», которая образуется из апоневроза наружной косой мышцы под паховой связкой на уровне бедренного канала. Лоскут апоневроза выкраивают шириной 1—1,5 см с основанием у поверхностного пахового кольца и после отодвигания семенного канатика или круглой связки матки захватывают корнцангом со стороны бедра и через бедренный канал выводят на бедро. Этот лоскут подшивают к лакунарной связке, к гребешковой фасции и мышце и к пупартовой связке. Одновременно подшивают латеральный край лоскута к влагалищу сосудов, что мы считаем недопустимым из-за возможности ранения вены и неоправданным как мероприятие, укрепляющее бедренное кольцо. Щель в апоневрозе после иссечения лоскута сшивают узловатыми швами. П.Я.Ильченко (1955) фиксирует апоневротический лоскут длиной 8—10 см и шириной 1,5 см впереди паховой связки к гребешковой связке с последующим подшиванием оставшейся части апоневротического лоскута к паховой связке. В настоящее время не применяются операции, при которых сближение паховой связки с верхней ветвью лонной кости проводится П-образными металлическими скобками (операция Ру, 1899). Способ проведения бронзово-алюминиевой проволоки через паховую связку и специально пробуравленные отверстия в лонной кости для закрытия бедренного кольца (П. А. Герцен, 1904; А. П. Морковитин, 1904) также не получили распространения. Предложенное Р. Р. Вреденом подведение лоскута апоневроза наружной косой мышцы с помощью иглы Дешана или изогнутого корнцанга под гребешковую мышцу от медиального края бедренной вены до медиального края гребешковой мышцы с последующим подшиванием ее к лонному бугорку практически неприменимо вследствие большой травматичности и технической сложности. Аналогичны предложения В. Н. Шевкуненко и Н. Ф. Микули. Все эти методики, проверенные в секционной, оказались сложными и физиологически необоснованными. К ним относится также операция, предложенная Т. С. Зацепиным (1903), сущность которой заключается в фиксации паховой связки шелковой нитью, проводимой вокруг горизонтальной (верхней) ветви лонной кости. После связывания двух концов нити паховая связка должна плотно прижаться к кости и закрыть бедренное кольцо. Принцип Т. С. Зацепина использован Т. В. Золотаревой (1961), предложившей лоскут широкой фасции бедра проводить через отверстие, проделанное в мягких тканях, закрывающих запирательное отверстие. П. А. Герцен считал небезразличным для больного операции позади горизонтальной ветви лонной кости с проведением швов через кость или, что еще хуже, под этой костью через запирательное отверстие. Эти модификации также были проверены в секционной, и мы убедились в их анатомической необоснованности и крайней трав-матичности. Операции бедренных грыж внутрибрюшинным путем. При свободных неосложненных бедренных грыжах операции внутрибрюшным путем распространения не получили. Рекомендация внутрибрюшного подхода имеется у Зудека (1928). Он же присоединяется к требованию Элекера производить при всех лапаротомиях в нижней части живота и устранение имеющейся грыжи. Однако А. П. Крымов считал, что чревосечение для вмешательства по поводу бедренной грыжи всегда было и будет более опасным, чем простое грыжесечение. Мы полностью присоединяемся к мнению А. П. Крымова. Операции при редких видах бедренных грыж При hernia femoralis lateralis (Hesselbach) после иссечения грыжевого мешка и наложения швов на широкую шейку мешка проводится подшивание паховой связки к m. ilipsas. При этом лучше накладывать матрацные швы, чтобы избежать разволокнения мышц при наложении узловатых швов. Необходимо быть очень осторожным, чтобы не нарушить целость n. femoralis и a. circumflexa. При hernia femoralis praevascularis Аксгаузен (Akhausen) рекомендует оттеснить сосуды в латеральный угол грыжевых ворот и затем обычным образом подшить паховую связку к гребешковой связке. При гребешковой грыже проводится послойное рассечение с подходом к гребешковой фасции с расширением грыжевого кольца, после чего высвобождается грыжевой мешок и операция проводится далее по обычной методике. На расщепленную гребешковую фасцию накладывают швы. При бедренных грыжах, проходящих через щели в лакунарной связке, проводят рассечение последней, начиная с медиального края, с последующим выделением грыжевого мешка и обычной перевязкой шейки. УЩЕМЛЕННЫЕ БЕДРЕННЫЕ ГРЫЖИ По данным 1957 г. по РСФСР, ущемление бедренных грыж наблюдалось в 13,5—31 % по отношению ко всем ущемленным грыжам брюшной стенки, по материалам Б. Е. Петер-сон, Л. И. Казимировой и Б. П. Коннова (1937—1957) — в 25,5 %. Ущемление бедренных грыж наблюдается чаще после 40 лет (по данным П. И. Тихова, в 77 %). У женщин ущемление бедренных грыж наблюдается в 82—88 %. Правосторонние бедренные грыжи ущемляются чаще. Клиническая картина при ущемленных бедренных грыжах значительно тяжелее, чем при паховых грыжах. Малая податливость стенок бедренного канала и его узость способствуют более быстрому омертвению ущемленных внутренностей. При ущемлении сальника возникают острые боли, при которых явления непроходимости могут отсутствовать. Частота изолированного ущемления сальника при бедренных грыжах, по данным В. В. Орнатского (1952), составляла 17,5 %, при паховых же — 4,3 %. При болевых ощущениях в области грыжевого выпячивания, но не вполне ясной клинической картине вопрос решается в пользу диагноза «ущемленная грыжа». Явления непроходимости могут не наблюдаться при пристеночном ущемлении кишки, при ущемлении меккелева дивертикула, червеобразного отростка, придатков матки. П. П. Паренаго (1913) указывает на возможность ущемления предбрюшинных жировиков, располагающихся в бедренном канале. В грыжевых мешках бедренной грыжи могут также ущемляться и жировые придатки толстых кишок. По материалам В. В. Орнатского (1939—1948), пристеночное ущемление встретилось 13 раз на 125 ущемленных бедренных грыж. При жалобах на боли в области грыжевого выпячивания и в животе необходимо учитывать, что при различных острых заболеваниях органов брюшной полости в грыжевые мешки бедренных грыж может спускаться воспалительный выпот с последующими реактивными изменениями в полости мешка. При этом наблюдается резкая болезненность, напряженность и невправимость выпячивания, что дает основание говорить о так называемой псевдоущемленной грыже. В. Ф. Гусаров (1958) и И. С. Василенко (1961) описывают случаи ущемления червеобразного отростка в бедренной грыже. И. Д. Наумов (1961) наблюдал ущемленную бедренную грыжу у больной 71 года. Содержимым грыжевого мешка оказался небольшой участок тонкого кишечника, который был «пронизан» насквозь костью с острыми концами размером 3,5x0,5x0,3 см. После резекции кишки наступило выздоровление. Увеличенные плотные лимфатические узлы в бедренной области могут быть приняты за ущемленную бедренную грыжу. О 4 случаях ошибочного диагноза ущемленной бедренной грыжи при бедренном лимфадените сообщает И. Г. Юдин. При локализации туберкулезного лимфаденита в области бедренного канала могут представиться значительные трудности в дифференциальной диагностике ущемленной бедренной грыжи. Приводим одно наблюдение. Больная 50 лет поступила в 18-ю клиническую больницу в Москве. 13 лет назад она заметила в паху небольшой узелок, который иногда увеличивался в размерах. За 4 дня до поступления начались боли под левой паховой складкой, увеличилась припухлость. Ниже паховой складки определяется припухлость около 3 см в диаметре без четких границ. Кожа над припухлостью слегка гипе-ремирована. При пальпации определяется упруго-эластическое образование, фиксированное в области бедренного канала; перкуторно над припухлостью тупой звук, паховое кольцо свободно. Не совсем типичное течение дало все же право предположить наличие несвободной бедренной грыжи с явлениями неполного ущемления сальника. На операции обнаружены казеозно измененные лимфатические узлы, окруженные воспалительно инфильтрированной клетчаткой, закрывающей подкожное бедренное кольцо. Воспалительный инфильтрат отсепарован и целиком удален. Рана присыпана стрептомицином и закрыта несколькими швами. Резиновый выпускник удален на 2-й день. Стрептомицинотерапия. Гладкое заживление раны. Гистологическое исследование: казеозно-гнойный туберкулез лимфатических узлов. Операции при ущемленных бедренных грыжах Практически больных с ущемленными бедренными грыжами можно разделить на три группы. К первой группе относятся больные, доставленные в первые часы после ущемления. Клиническая картина в этих случаях выражена четко. Рвоты и тошноты, явлений раздражения брюшины нет. Операция проводится из разреза под паховой связкой над выпячиванием или над паховой связкой и параллельно ей и спускающимся книзу через грыжевое выпячивание (второй разрез обеспечивает лучший подход). Осторожно выделяют грыжевой мешок, вскрывают его, края захватывают зажимами. Определяют состояние ущемленных органов и характер грыжевой воды, которая в первые часы после ущемления обычно бывает прозрачной. Грыжевую воду необходимо сравнить с выпотом, который будет выделяться из брюшной полости после рассечения ущемляющего кольца. Вышедшие в грыжевой мешок органы захватывают салфеткой, производят рассечение ущемляющего кольца кнутри от грыжевого мешка. Ущемляющее кольцо может находиться на уровне Tascia cribrsa, чаще у лакунарной связки, которая должна быть четко выделена. Ущемляющее кольцо следует рассекать послойно, под контролем глаза, с подведением при возможности под латеральный край лакунарной связки зонда Кохера. При рассечении края лакунарной связки надо помнить о возможном прилегании атипично расположенной запирательной артерии, отходящей от нижней надчревной артерии. После рассечения фиброзного края лакунарной связки облегчается доступ к шейке мешка. При необходимости расширения операционного доступа рассекают паховую связку. Постепенно, осторожно выводят ущемленные органы, обращая внимание на характер выпота в брюшной полости. Осматривают странгуляционную борозду, приводящий и отводящий участки кишки, определяют состояние сосудов брыжейки тонких кишок (пульсация, тромбоз). При мутном выпоте необходимо вывести петли кишок на большом протяжении, чтобы исключить возможность ретроградного ущемления. Если ущемленные органы жизнеспособны, погружают их в брюшную полость осторожно, без травмы, терпеливо. Края грыжевого мешка должны быть хорошо видны. Необходимо учесть, что в некоторых случаях грыжевой мешок может быть ранен непосредственно у шейки и ущемленные органы могут быть вправлены в ретроперитонеальную клетчатку. В 1926 г. Штих (Stich) привел случай, в котором при операции ущемленной бедренной грыжи у женщины 72 лет хирург при зашивании шейки мешка не нашел задней его стенки и обнаружил тонкую кишку и сальник в ретроперитонеальной клетчатке. Ошибка была своевременно исправлена. Вывод Штиха полезен: «Не надо забывать взять переднюю и заднюю стенку грыжевого мешка на зажимы, даже если считаешь себя опытным грыжевым хирургом». После перевязки и погружения культи грыжевого мешка операция проводится по обычному методу. Если паховая связка была рассечена, на нее накладывают швы. Учитывая значение прочности паховой связки, мы в некоторых случаях при наличии показаний подкрепляем ее лоскутом апоневроза наружной косой мышцы, наложенным на сшитую паховую связку и подшиваемым к ней. Щелевидный дефект, образовавшийся в апоневрозе наружной косой мышцы, мы закрываем верхним лоскутом апоневроза, подшиваемым узловатыми швами к паховой связке (рис. 94). Техническое выполнение этой методики несложно. Вторая группа включает больных, доставленных в поздние сроки после ущемления с выраженными перитонеальными явлениями. Операция начинается по обычному плану. Обращают внимание на вид грыжевой воды. Выпот берут в стерильную пробирку для исследования. При наличии резко выраженных изменений в ущемленных органах решается вопрос о срединной лапаротомии, при которой можно наименее травматично и более асептично провести резекцию нежизнеспособных участков кишечника. По обоснованным установкам резекция приводящего отрезка производится в пределах 30—40 см от границы видимых изменений стенки и в пределах не менее 15—20 см отводящего отрезка кишки (Б. А. Петров, Л. И. Гарвин и Е. К. Реймерс). Совершенно правильно следующее высказывание Б. А. Петрова: «Сможет ли хирург технически правильно осуществить эту задачу, если он ограничивается небольшим рассечением грыжевых ворот, особенно при бедренной грыже? Не пора ли поставить вопрос о переходе к срединной лапаротомии при малейших затруднениях и тогда, когда даже нет флегмонозного воспаления». 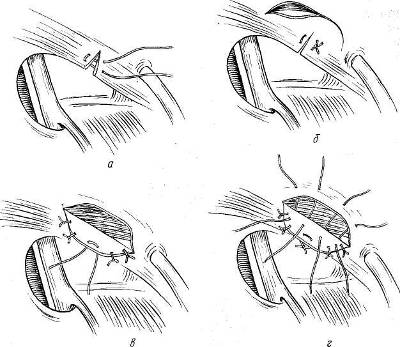 Рис. 94. Укрепление рассеченной паховой связки при операции бедренной грыжи (Н. В. Воскресенский). а — на рассеченную паховую связку наложены швы; б»— швы, наложенные на паховую связку, завязаны; выкраивается лоскут из апоневроза наружной косой мышцы живота; в — лоскут апоневроза наружной косой мышцы живота подшивается к паховой связке для укрепления ее; г — на дефект в апоневрозе наружной косой мышцы живота накладываются узловые швы.. Действительно, полноценно выполнить обширную резекцию петель кишок, сальника при узких грыжевых воротах крайне трудно. Еще труднее провести вправление в брюшную полость кишечных петель после резекции. Кроме того, следует учесть, что при насильственном введении в брюшную полость через узкое кольцо кишки с анастомозом они травмируются и возникают условия для расхождения швов анастомоза. Все это говорит в пользу лапаротомии. Отметим также, что наложение швов на брюшную стенку при срединном разрезе ниже пупка не сопровождается особыми трудностями. В третью группу входят больные с ущемленными бедренными грыжами, доставленные на 2—3-й день и позднее. Для этих больных характерны общее тяжелое состояние, выраженная интоксикация, перитонеальные явления. Операция начинается со срединной лапаротомии. Производится резекция нежизнеспособных кишечных петель с наложением анастомоза, выведение из грыжевого мешка ущемленных органов, перевязка шейки мешка с применением простейшего способа закрытия грыжевых ворот. Рану наглухо не зашивают, применяют дренаж, антибиотики. Детали хирургической техники и предупреждение осложнений при операции бедренной грыжи 1. Разрез, проводимый вдоль паховой связки, целесообразно продолжить над грыжевым выпячиванием и несколько ниже. 2. При выделении грыжевого мешка необходимо четко ориентироваться в расположении бедренной вены. Полезно, особенно у тучных больных, еще до операции наметить проекцию бедренных сосудов. 3. При дальнейшем выделении грыжевого мешка бедренную вену следует тупым крючком осторожно отвести кнаружи. Это необходимо не только для того, чтобы облегчить выделение грыжевого мешка, но и для защиты бедренной вены от случайного повреждения. 4. Для атравматичного выделения грыжевого мешка необходимо рассечь покрывающую его поперечную фасцию, чаще всего истонченную и со значительными жировыми наслоениями. Гидравлическая препаровка мешка путем введения раствора новокаина под поперечную фасцию делает выделение мешка до шейки более легким и менее травматичным. 5. При подшивании паховой связки к гребешковой следует пользоваться круто изогнутыми режущими иглами и прочным шелком (№ 5). Швы в количестве 2—3 накладывают, начиная от медиального угла (lig. lacunare). После наложения всех швов их завязывают. Для лучшего прилегания паховой связки к гребешковой и более надежного завязывания рекомендуется при завязывании одного шва одновременно натягивать оба конца последующего шва. 6. При сильно натянутой паховой связке и трудности глубокого прошивания гребешковой связки целесообразно хирургу для наложения этих швов перейти на другую сторону. Если невозможно достигнуть надежного прилегания натянутой паховой связки к лонной кости, целесообразно также брать на иглу складку апоневроза наружной косой мышцы несколько выше паховой связки, что позволяет более легко закрыть грыжевые ворота. Можно также продольным разрезом надсечь лакунарную связку по линии прикрепления ее к лонной кости и отсепаровать ее несколько кверху, что облегчит подшивание паховой связки. Осложнения при операциях бедренных грыж При анатомичном, послойном рассечении тканей осложнения при операциях бедренных грыж редки. Однако хирург обязан быстро ориентироваться при случайных повреждениях кровеносных сосудов и мочевого пузыря. С. А. Верхратский на 101 операцию бедренной грыжи однажды при наложении швов проколол бедренную вену. Кровотечение было остановлено прижатием. Подобные случаи описаны Б. Г. Герцбергом, который на 316 операций по поводу бедренных грыж (из них 265, проведенных паховым способом) отметил ранение вены в 7 случаях (2,3 %) при подшивании мышц к надкостнице лонной кости и к паховой связке. В одном случае наблюдалось кровотечение из бедренной вены в результате отрыва боковых ветвей ее после сильного оттягивания бедренных сосудов. Н. Ф. Тяжкун и С. Л. Колтун (1957) сообщили о ранении бедренной вены и пристеночном ранении бедренной артерии у 2 больных (на 114 операций по поводу ущемленных бедренных грыж). Ранение бедренной вены и артерии было своевременно распознано, на артерию наложили пристеночную лигатуру, а вену перевязали. Рецидивы после операций бедренной грыжи Число рецидивов после операций по поводу бедренных грыж колеблется от 14,3 до 22 % (по В. И. Добротворскому). Причины рецидивирования связаны с техническими трудностями при выделении грыжевого мешка, который не всегда выделяется достаточно высоко, особенно при узком бедренном канале. У начинающих хирургов при недостаточной опытности особую тревогу вызывает непосредственное прилегание к грыжевому мешку бедренной вены. Как на одну из причин рецидивов необходимо указать на недостаточное знание особенностей анатомии бедренного канала и прилегающих к нему участков. Рецидивы объясняются также недостаточным закрытием как внутреннего, так и наружного бедренного кольца. Обычно применяемые способы операций бедренных грыж, заключающиеся в подшивании паховой связки к гребню лонной кости, гребешковой связке, не всегда проводятся правильно; накладываемые швы фактически закрывают бедренный канал поверхностно, оставляя большую часть его свободным от швов и выполненным культей грыжевого мешка, к тому же и выделенной недостаточно высоко. Недостаточное отодвигание паховой связки, неглубокое проведение иглы, к тому же малоизогнутой, захватывание в шов поверхностных слоев фасции и гребешковой связки являются основными причинами развития рецидивов. Рецидивы часты, и способы подшивания паховой связки не к гребешковой связке, а к мышце и фасции не всегда обеспечивают надежное закрытие бедренного канала: наложенные швы легко прорезаются, подшитая же мышца рубцово перерождается. При операциях с применением пахового способа внутреннее бедренное кольцо закрывается более совершенно в соответствии с анатомическими данными и при высокой перевязке шейки грыжевого мешка значительно снижаются возможности для рецидивирования. То же можно сказать и об операции типа Бассини при тщательном выполнении деталей хирургической техники. Глава XVIII Грыжи мочевого пузыря К грыжевым мешкам паховых и бедренных грыж мочевой пузырь может прилежать или же выпячиваться в полость грыжевого мешка, составляя как бы содержимое его. По данным В. Р. Брайцева, грыжи мочевого пузыря встречаются в 0,5—6,3%, по материалам Р. С. Симовского — Вейткова (1958), — в 0,33—6,4 % случаев. На 700 операций грыж, паховых, бедренных и белой линии, М. Г. Бурлаков (1934) в 2,7 % случаев наблюдал грыжи мочевого пузыря, причем до операции они были распознаны лишь в одном случае. Практически важно отметить, что мочевой пузырь спускается через грыжевые ворота по типу скользящих грыж. Зна— чительная смещаемость околопузырной клетчатки, особенно при дряблой брюшной стенке, широких грыжевых воротах, приводит во время операции при чрезмерном вытягивании грыжевого мешка к так называемой искусственной, или операционной, грыже мочевого пузыря (рис. 95). Различают три вида анатомической близости мочевого пузыря к грыжевому мешку: 1) интраперитонеальные грыжи, при которых мочевой пузырь входит в грыжевой мешок как дивертикул, покрытый брюшиной (стенкой грыжевого мешка); 2) экстраперитонеальные грыжи, когда к грыжевому мешку прилежит часть мочевого пузыря, не покрытого брюшиной; 3) параперитонеальные грыжи, при которых к грыжевому мешку прилегает мочевой пузырь, покрытый брюшиной частично. Наиболее часто наблюдаются параперитонеальные грыжи, затем экстраперитонеальные и значительно реже — интраперитонеальные. Предрасполагающими причинами для возникновения мочепузырных грыж являются слабость передней брюшной стенки, особенно выраженная в нижнем отделе живота, наличие дивертикулов мочевого пузыря, прогрессирующее увеличение грыжевого выпячивания. Отмечается также роль жировых пробок (липоцеле) у стенки мочевого пузыря, которые, увеличиваясь, втягивают и его в грыжевые ворота (Л. Н. Кенарская, А. Ф. Луканов). Благоприятствовать смещению мочевого пузыря к грыжевым воротам и грыжевому мешку могут заболевания предстательной железы, сужение мочеиспускательного канала, запор. 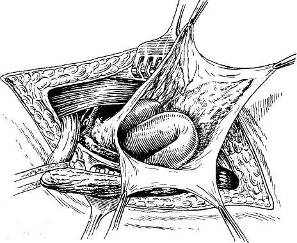 Рис. 95. Операционная (искусственная) грыжа мочевого пузыря (Kirschner). Распознавание грыж мочевого пузыря. Жалобы больных сводятся к затрудненному мочеиспусканию, частым позывам, задержке мочи, выделению ее маленькими порциями, иногда по каплям. В некоторых случаях больной не может помочиться без надавливания на грыжевое выпячивание или же акт мочеиспускания может быть совершен только при надавливании на мошонку и при поднятии ее кверху. При осмотре больного необходимо обратить внимание на периодические увеличения грыжевого выпячивания, что связано с переполнением мочевого пузыря. В неясных случаях можно рекомендовать больному выпить два стакана воды или чая с повторным осмотром его до мочеиспускания и после него. При опорожнении мочевого пузыря грыжевое выпячивание уменьшается в размерах и тупой звук, ранее выявлявшийся при перкуссии, исчезает. При умеренном сдавливании грыжевого выпячивания больной ощушает позывы на мочеиспускание. Необходимо проверять состояние предстательной железы, особенно у больных пожилого возраста. Помимо тщательного собирания анамнеза, повторных осмотров больных, необходимы и дополнительные исследования (рентгенография, цистоскопия, цистография), что значительно повышает качество дооперационного распознавания и снижает ошибки при операции. Л. И. Дунаевский (1959) рекомендует при больших, особенно рецидивных, грыжах цистоскопию, которая может показать деформацию пузыря, втяжения и отверстия воронкообразного характера, гиперемию слизистой оболочки. Весьма показательна рентгенограмма, приведенная Л. И. Дунаевским, на которой видна асимметрия пузыря, выпячивание дивертикулообразного характера, отходящее от тени пузыря (см. рис. 6). Сравнивая два снимка, проведенных после наполнения пузыря контрастным веществом и после мочеиспускания, можно определить степень опорожнения пузыря и наличие неопорожнившегося дивертикула. Привитера (Privitera, 1962) описал операцию, произведенную по поводу предполагаемой паховой грыжи при наличии калькулезного цистоцеле у мужчины 72 лет, который в течение 2 лет ощущал тяжесть в правой паховой области, боли при мочеиспускании и после физического напряжения. При пальпации определялось эластическое образование (дивертикул), содержащее многочисленные плотные тела, с шумом перемещающиеся при ощупывании. Рентгеновский снимок выявил множество мелких теней круглой формы; в мочевом пузыре конкрементов не обнаружено (рис. 96).  Рис. 96. Грыжа мочевого пузыря. Вышедший в мошонку дивертикул наполнен камнями (Priviiera). При дифференциальном диагнозе скользящих грыж, как паховых, так и бедренных, необходимо учитывать возможность прилегания мочевого пузыря к грыжевому мешку или выпячивания в мешок дивертикула к запирательной грыже. П. А. Милонов (1962) приводит редкое наблюдение над запирательной грыжей с дивертикулом мочевого пузыря. До операционный диагноз — правосторонняя скользящая бедренная грыжа мочевого пузыря. Н. А. Кудрявцева (1956) сообщает о полном выпадении мочевого пузыря в мошонку у больного 54 лет с двусторонней пахово-мошоночной грыжей. Непосредственное прилегание мочевого пузыря или выстояние его в просвет грыжевого мешка, а также выпячивание стенки пузыря в грыжевые ворота сопровождаются реальной опасностью повреждения мочевого пузыря при операции. При операции по поводу паховых и бедренных грыж обращается особое внимание на жировую ткань, располагающуюся перед грыжевым мешком. Частота нахождения избыточного количества жировой ткани в грыжевых воротах, по данным В. Р. Брайцева, определяется в 27 %, а по Лежару (Lejars) — в 63 %. Атипичное расположение жировой клетчатки в грыжевых воротах, у шейки грыжевого мешка необходимо считать сигналом опасности, указывающим на возможную близость мочевого пузыря. Жировое скопление, которое может иметь связь с мочевым пузырем, обычно располагается у медиальной стенки мочевого пузыря. При выделении грыжевого мешка хирург должен прощупывать разделяемые ткани. При непосредственном прилегании к грыжевому мешку мочевого пузыря отмечается более значительная толщина медиальной стенки мешка. Больного необходимо спросить об его ощущениях при потягивании грыжевого мешка; заявления больного о позывах на мочеиспускание должны быть немедленно учтены хирургом. Не всегда хирург может установить, действительно ли перед ним стенка мочевого пузыря; в сомнительном случае показано введение катетера, который будет хорощо прощупываться. Повреждение мочевого пузыря при операциях по поводу грыж встречается в 0,4 % всех грыжесечений (М. В. Дунье, 1948). В. И. Фарберман (1930) проанализировал 190 случаев ранения мочевого пузыря при операции: за грыжевой мешок, мочевой пузырь был принят 43 раза, за второй грыжевой мешок — 17 раз, за липому — 18 раз и за толстую кишку — 3 раза. По данным А. И. Барышникова (1961), на 3296 операций при паховых грыжах отмечено 12 повреждений мочевого пузыря (0,37 %). Недостаточное выделение грыжевого мешка у шейки с последующим прошиванием стенки мочевого пузыря является следствием несоблюдения техники операции. Высокое выделение и высокая перевязка шейки грыжевого мешка не должны сопровождаться излишним подтягиванием его. При распознанном ранении мочевого пузыря во время операции необходимо тщательно изолировать участок операционного поля соответственно ране мочевого пузыря и осушить операционное поле. При наложении пинцетов на края разреза или разрыва стенки пузыря следует избегать излишней травмы. Иссечение краев дефекта показано при ране с неровными краями. Двухрядный шов накладывают без захватывания слизистой оболочки пузыря. Обязательна смена белья и последующая обработка рук. Операция заканчивается пластикой с последующим введением антибиотиков. При ранении мочевого пузыря, выявленном непосредственно после окончания операции, снимают все наложенные на кожу швы и производят ревизию операционной раны, так как не всегда бывает легко обнаружить место нарушения целости пузыря. По рекомендации Л. И. Дунаевского можно ввести в мочевой пузырь раствор метиленовой синьки, что даст возможность найти место повреждения. Обнаруженный дефект обрабатывают обычным способом, иссекая края и ушивая дефект двухрядным швом. Восстанавливают анатомические соотношения пластического закрытия, подводят тонкую дренажую трубку, вводят антибиотики. В мочевой пузырь на 1—2 дня вводят мягкий катетер. В послеоперационном периоде фиксируется внимание на всех симптомах, которые могут обнаружить нераспознанное нарушение целости пузыря: повышение температуры, припухлость в области операции, отек мошонки, семенного канатика, боли в животе, дизурические явления, кровь в моче, болезненность в глубине таза при легком потягивании семенного канатика (симптом И. И. Соболева, 1954). Прогноз зависит от своевременного распознавания первых признаков реакции тканей на повреждение мочевого пузыря. В этих случаях производится снятие всех кожных швов, послойное разделение сшитых ранее тканей; на обнаруженный участок повреждения мочевого пузыря накладывают двухрядные швы. К месту повреждения пузыря подводят тонкий дренаж, в мочевой пузырь вводят мягкий катетер. Проводят тщательное наблюдение за больным с обследованием передней брюшной стенки, поясничной области, пальцевым исследованием прямой кишки. Одновременно принимаются меры по борьбе с интоксикацией. При образовании мочевого свища, если нет показаний к оперативному вмешательству, Л. И. Дунаевский рекомендует ввести в пузырь на 7—10 дней постоянный катетер, что часто ведет к закрытию свища. При незаращении свища показано радикальное оперативное вмешательство. Летальность при нераспознанных ранениях мочевого пузыря высока, составляя 27 % по А. М. Гаспаряну (1928) и 16,5 % по В. И. Фарберману (1930). Весьма редко наблюдается соскальзывание мочеточника к грыжевым мешкам паховых и бедренных грыж. По данным, собранным А. П. Крымовым, наблюдалось 29 случаев грыж мочеточника, чаще у женщин при бедренных грыжах. А. П. Крымов (1950) приводит свое наблюдение над больным 46 лет с большой паховой грыжей. При операции за грыжевым мешком был обнаружен мочеточник, принятый помощником за кровеносный сосуд. Мочеточник чаще прилегает к грыжевым мешкам прямых паховых грыж; одновременно с мочеточником к грыжевому мешку может прилегать и мочевой пузырь. При нарушении стенки мочеточника накладываются боковые швы, при полном нарушении целости его производится сшивание конец в конец. При нераспознанных во время операции повреждениях мочеточника развиваются тяжелейшие явления мочевого затека с повышением температуры, ознобом, инфильтрацией брюшной стенки, выделением мочи из раны. Необходимо своевременное раскрытие раны для предупреждения мочевых затеков, флегмон, сепсиса. Вопрос о дальнейшей тактике решается после полного анализа всей клинической картины. Глава XIX Послеоперационные грыжи передней брюшной стенки «Неблагоприятное последствие, с которым преимущественно приходится считаться при чревосечении, есть грыжа рубца». Вопрос о послеоперационных грыжах недостаточно освещен в учебниках и практических руководствах. Методика хирургического лечения этого заболевания находится в стадии поисков и пока далека от совершенства. Н. 3. Монаков (1959) впервые в нашей литературе представил анализ материала, касающегося клиники и лечения послеоперационных грыж по данным отечественной и зарубежной литературы, а также на основании собственных наблюдений. Сводный материал, охватывающий более 28 000 случаев, позволяет прийти к заключению, что с конца XIX столетия по 1959 г. удельный вес послеоперационных грыж не снизился. По данным отечественных авторов, послеоперационные грыжи отмечаются в 2,4%, по сводным данным Мессона — в 5,9% общего числа грыж. По данным Беллони, Унгания (Bellni, Ungania, 1961) послеоперационные грыжи составляют около 5 % всех осложнений после чистых чревосечений и около 10% — после нагноившихся операционных ран. Нередко грыжи развиваются после операций по поводу огнестрельных ранений живота. По данным С. И. Банайтиса, О. Н. Сурвилло, И. М. Айзмана, процент грыж, возникших после операций по поводу проникающих ранений живота на фронтах Великой Отечественной войны 1941—1945 гг., достигал 27,1. А. В. Мельников послеоперационные грыжи среди оперированных по поводу огнестрельных ранений живота наблюдал у 10,6 %. Послеоперационные грыжи имеют различные названия: рубцовая грыжа (hernia cicatrica, incisinal hernia), вентральная грыжа (hernia ventralis). Названия «вентральная грыжа», «послеоперационная грыжа» являются наиболее распространенными. Иногда смешивают два различных термина: «рецидивная грыжа» и «послеоперационная грыжа». Под рецидивной грыжей принято понимать возврат заболевания после произведенного грыжесечения на типичном анатомическом участке с сохранением топографических соотношений и клинической картины первичного заболевания (рецидивная паховая, бедренная, пупочная грыжа и др.). Однако в типичном месте, например в паховой области, может возникнуть выпячивание в области операционного рубца без рецидива первичного грыжевого выпячивания, что нам пришлось наблюдать несколько раз. Такая грыжа должна быть названа послеоперационной, но не рецидивной, так как она не имеет элементов первичного заболевания. 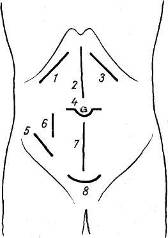 Рис. 97. Операционные разрезы брюшной стенки. 1 — косой разрез в правом подреберье; 2 — верхний срединный разрез; 3 — косой разрез в левом подреберье; 4 — разрез при операции пупочной грыжи; б — разрез Волковича — Дьяконова; 6—разрез Ленандера; 7 — нижнее рединный разрез; 8 — разрез Пфаненштиля. 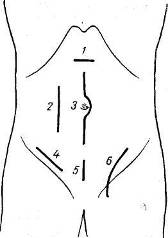 Рис. 98. Операционные разрезы брюшной стенки. 1 — поперечный разрез через белую линию живота; 2 — трансректальный разрез; 3 — срединный разрез; 4 — разрез при операции паховой грыжи; 5 — срединный разрез в надлобковой области; 6 — разрез при операции бедренной грыжи (паховый доступ). Термины «рубцовая грыжа», «грыжа рубца» не соответствуют патогенезу заболевания, так как послеоперационная грыжа развивается не от первичного растяжения рубца, а от формирования широкого дефекта передней брюшной стенки, что зависит от разнообразных причин, связанных с дефектами техники и послеоперационными осложнениями (нагноения, гематомы, расхождения швов). Образовавшийся дефект выполняется органами брюшной полости с последующим прогрессирующим выпячиванием и растяжением рубца. Послеоперационные грыжи наблюдаются чаще в тех анатомичеческих областях, где обычно проводятся типовые разрезы для доступа к органам брюшной полости: белая линия живота (верхний и нижний срединные разрезы), область пупка, правая подвздошная область (аппендэктомии, операции на слепой кишке), правое подреберье (операции на печени и желчных путях), левое подреберье (операции на селезенке), боковая поясничная область (операции на почке, мочеточнике), надлобковая область (гинекологические операции и операции на мочевом пузыре) (рис. 97—98). Классификация. Предложенные классификации вентральных грыж имеют своим обоснованием либо анатомо-топографическое деление, либо величину и форму послеоперационных грыж, либо в этих классификациях совмещаются оба принципа [12]. Наиболее приемлемым в практической деятельности является деление по локализации, величине дефекта брюшной стенки и выпячивания; особо следует выделить грыжи послеоперационные рецидивные. I. По локализации вентральные грыжи делятся соответственно наиболее типичным хирургическим доступам на стенке живота (см. рис. 97, 98): 1. Срединные (медиальные): срединные, срединные верхние, срединные нижние. 2. Боковые (латеральные): боковые верхние, боковые нижние (правосторонние, левосторонние). II. По величине: малые, большие, громадные послеоперационные грыжи (они требуют разных способов и методов их устранения, а также различной дооперационной подготовки). III. Рецидивные послеоперационные грыжи, — сюда входят и нередко встречающиеся повторные (многократные) рецидивы. В практической работе, в смысле выбора метода и способа операции и могущих встретиться технических трудностей при устранении выпячивания и закрытия дефекта стенки живота, наиболее сложными являются: а) грыжи большие с многокамерным мешком; б) громадные невправимые грыжи типа обширных эвентраций[27]; в) повторные многократные рецидивы; г) ущемленные послеоперационные грыжи, особенно в сочетании со спаечной непроходимостью, либо когда имеет место ущемление рецидивной послеоперационной грыжи. Послеоперационные грыжи в связи с огнестрельными ранениями и другими проникающими повреждениями передней брюшной стенки могут локализоваться на любом участке брюшной стенки. Не всегда при выпячивании брюшной стенки в области послеоперационного рубца формируется брюшинный грыжевой мешок, — иногда наблюдается расхождение швов, наложенных на брюшину, при целости кожных швов и кожного рубца. При этом органы брюшной полости под влиянием внутрибрюшного давления выходят непосредственно через дефект брюшины и располагаются под мышцами, между ними или же непосредственно в подкожной клетчатке, оформляя тем самым «грыжевое» выпячивание без грыжевого (брюшинного) мешка. Л. М. Ратнер, исследуя гистологически иссеченные при послеоперационных грыжах мешки, не находил в них элементов брюшины и поэтому предлагал заменить термин «вентральные грыжи» термином «эвенте-рация». Патогенез. Причиной возникновения послеоперационной грыжи чаще всего является выбор хирургического доступа без учета анатомо-физиологических условий, что вызывает нарушение кровоснабжения и иннервации с последующими стойкими изменениями тканей (Н. М. Волкович, О. А. Юцевич). Значительную роль в патогенезе послеоперационных грыж следует отвести осложнениям в ране (нагноения), что чаще наблюдается при обширных неотложных операциях, при которых не всегда удается сохранить асептичность (перфорация полостных органов, завороты кишок с гангреной, ранения желудочно-кишечного тракта). Завершение операций тампонадой брюшной полости, часто длительной, также является причиной образования послеоперационных грыж. Осложнения в послеоперационном периоде пневмонией и бронхитом являются, несомненно, причинами, предрасполагающими к развитию послеоперационных грыж. Обширные плоскостные спайки и рубцовые тяжи, фиксирующие сальник и кишечные петли к неэластическому рубцу передней брюшной стенки, способствуют возникновению хронической кишечной непроходимости. Клиника послеоперационных грыж. При обследовании больных с послеоперационными грыжами необходимо иметь все сведения о проведенной ранее операции, о послеоперационном течении и осложнениях. Лучше всего принять меры к получению протокола операции, что даст возможность наметить обоснованный план вмешательства. Тщательно собранный анамнез способствует уточнению диагноза и облегчает составление плана операции. Рентгенологическое исследование желудочно-кишечного тракта до операции дает возможность определить сращения органов брюшной полости со стенками грыжевого мешка, со стенкой рубца и прилегание к брюшной стенке тех или иных органов. При осмотре послеоперационных рубцов по белой линии выше и ниже пупка обращается внимание на выпячивания по линии рубца и по сторонам его. Больного осматривают в положении стоя, полупрофильном и лежа. Незначительные выпячивания лучше определяются в лежачем положении больного при активном поднимании головы и верхней части туловища, что вызывает напряжение брюшной стенки и позволяет определить незначительные щели и выпячивания, не сопровождающиеся болевыми ощущениями; одновременно выявляются сопутствующие расхождения прямых мышц в области операционного рубца. Грыжевые выпячивания в ранних стадиях развития послеоперационных грыж являются вправимыми и не сопровождаются болевыми ощущениями. При резком натуживании, падении, поднятии тяжести больные жалуются на боли и связывают их с дальнейшим увеличением выпячивания. При наличии сращений органов брюшной полости со стенкой грыжевого мешка и окружающими эти органы тканями болевые ощущения усиливаются, приобретая иногда схваткообразный характер. Одновременно развиваются вялость кишечника, запор, метеоризм, тошнота, отрыжка. Эти изменения способствуют увеличивающемуся ослаблению брюшной стенки в целом; само же грыжевое выпячивание может быть частично или полностью невправимым (рис. 99, 100). При прогрессировании грыжи резко снижается активность больных, развиваются явления спланхоптоза; периодически наблюдающиеся каловые застои сопровождаются интоксикацией. Постепенно заболевание осложняется изменениями в сердечно-сосудистой системе и органах дыхания.  Рис. 99. Больная 68 лет с невправимой грыжей после операции по поводу кисты яичника. 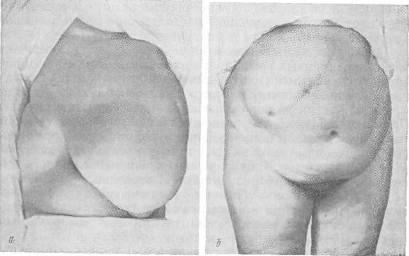 Рис. 100. а — большая послеоперационная вентральная грыжа после операции по поводу гнойного аппендицита у больной 62 лет; б — послеоперационная грыжа после холецистэктомии. Растянутый рубец истончается, и через брюшную стенку можно проследить перистальтику кишечных петель, определить урчание, шум плеска. При послеоперационных грыжах, располагающихся над лобком (разрез по Пфаненштилю и срединный разрез по белой линии), больные могут жаловаться на расстройства мочеиспускания. К наиболее опасным осложнениям при вентральных грыжах следует отнести ущемление и прежде всего потому, что при больших грыжах трудно провести дифференциальный диагноз между ущемлением и непроходимостью кишечника. Особые трудности в этом отношении» представляют невправимые послеоперационные грыжи, которые сопровождаются спаечным процессом и в грыжевом мешке, и в прилегающих кишечных петлях в брюшной полости. Смертность при ущемленных послеоперационных грыжах значительно выше, чем при обычных, — 2,4 % при ущемленных паховых грыжах и 8,8 % при послеоперационных (Б. А. Петров, 1957). Больные с послеоперационными грыжами часто бывают обречены на пожизненное ношение бандажей, которые не всегда удовлетворяют своему назначению при частично или полностью невправимых грыжах. По мере роста выпячивания требуется частая смена бандажей. Нередко больные вынуждены отказываться от бандажей и прибегать к самодельным повязкам, набрюшникам. Трудоспособность больных продолжает снижаться. При дальнейшем увеличении послеоперационных грыж, особенно располагающихся по белой линии и в области пупка, помимо увеличения грыжевого выпячивания, происходит значительное расхождение прямых мышц живота, еще большее истончение поверхности рубца; грыжевое выпячивание образует по нижнему своему краю отвисание и на резко выраженной складке и в окружности ее развиваются раздражение кожи, слущивание эпидермиса, воспалительные явления. При таких значительных изменениях передней брюшной стенки и органов брюшной полости, размещающихся в грыжевом выпячивании, вопрос об операции является уже весьма сложным. Техническая сложность операции делает прогноз сомнительным, особенно у больных пожилого возраста и тучных. При ущемлении послеоперационной грыжи операция еще более осложняется тем, что может потребоваться обширная резекция кишок, сальника. ПРОФИЛАКТИКА ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖ И ЧАСТОТА ОТДЕЛЬНЫХ ВИДОВ ИХ Наиболее часто встречаются послеоперационные грыжи в правой подздошной области, иногда достигающие больших размеров. Причина их возникновения не только в тампонаде брюшной полости и вторичном, нередко длительном, заживлении раны при гнойных аппендицитах, но и в чрезмерной травме тканей стенки живота вследствие дополнительных разрезов для расширения доступа и в грубом растяжении крючками и зеркалами небольшой операционной раны. Никогда не следует делать попыток «обойтись» обязательно небольшими разрезами за счет чрезмерного растяжения краев раны, брюшины. Правильная оценка перед операцией возможных трудностей в связи с положением отростка, наличием инфильтрата, большой глубины раны у тучных больных, тяжести па-тологоанатомических изменений (сращения, перитонит) даст возможность выбрать соответствующий вид обезболивания и доступа. Немалое значение для уменьшения травматичности операции имеет и наличие второго ассистента[28]. Частота послеоперационных грыж после аппендэктомий колеблется в пределах 6—8 % (Н. 3. Монаков, А. П. Баженова). Близко к этим цифрам и число послеоперационных грыж после верхних срединных лапаротомий, а также после гинекологических операций. Наибольшее число послеоперационных грыж приходится на операции в правом подреберье. После операций на печени и желчных путях процент послеоперационных грыж достигает 14—15 (Мейо). Н. 3. Монаков объясняет это обстоятельство нефизиологичностью принятых разрезов брюшной стенки и закрытием операционной раны в основном за счет сшивания мышечных краев дефекта и предлагает для предупреждения образования послеоперационной грыжи «закрепить» пинию швов свободно пересаженным куском фасции. Следует еще учесть и то обстоятельство, что подавляющее число операций на желчных путях завершается тампонадой раны, нередко довольно обширной и длительной. Вопросы профилактики послеоперационных грыж связаны с правильным выбором разреза как в смысле свободного доступа к органам брюшной полости, так и его физиологич-ности. На VIII съезде российских хирургов этому вопросу были посвящены программные доклады и выступления (Н. М. Волкович, О. А. Юцевич, Н. И. Напалков, И. Н. Алексин-ский, И. К. Спижарный, В. М. Разумовский). Лучшими были признаны косо-переменный разрез для операций в правой подвздошной области и поперечный разрез при операциях больших пупочных и послеоперационных (вентральных) грыж. Н. М. Волкович в докладе на тему «Наиболее подходящий к нормальным условиям способ прохождения через брюшные стенки» подчеркнул, что «в основе операции должно быть возможно меньшее нарушение нормального строения брюшной стенки» и что преимущество надо отдавать ране, «приходящейся параллельно направлению волокон», поскольку при таких разрезах сосуды и нервы не повреждаются. Появившиеся в те годы предложения о поперечных лапаротомных разрезах брюшной стенки [13] не встретили принципиальных возражений участников съезда. Основные положения, выдвинутые на съезде, о лучших доступах через брюшную стенку в смысле профилактики послеоперационных грыж были впоследствии подтверждены рядом экспериментальных и клинических работ и остаются в силе и в настоящее время. В экспериментальной работе «О рациональных разрезах передней брюшной стенки для доступов к некоторым органам брюшной полости» Б. М. Рубашкин (1935) показал, что при косо-переменном разрезе по Волковичу—Дьяконову полностью сохраняются анатомо-физиологические особенности передней брюшной стенки, а спустя 13—25 дней восстанавливается мышечный тонус. Автор пришел к правильному выводу, что при тщательно проведенном строго по середине срединном лапаротомном разрезе «ни в какой мере не повреждаются нервы брюшной стенки». К этому выводу нужно прибавить, что в такой же степени важен и безупречный шов по средней линии. Следует все же сказать, что хотя разрез по Волковичу — Дьяконову и является наиболее физиологичным, однако он не всегда дает хороший доступ. На это в свое время указывал Н. И. Напалков. При расширении операционной раны приходится рассекать косые и поперечную мышцы, и в этих случаях возможность образования послеоперационной грыжи вполне реальна. Не лишен недостатков и менее распространенный у нас кулисный разрез Ленандера, при котором неизбежны, особенно в случае затрудненного доступа, повреждения сосудов и нервов, идущих к прямой мышце живота. Хотя именно «кулисность» разреза относится несомненно к преимуществам способа в смысле предупреждения возникновения послеоперационных грыж. В течение многих лет мы пользуемся при операциях на слепой кишке и червеобразном отростке вариантом кулисного разреза — косопараректальным разрезом. Разрез проводят справа через точку, лежащую на середине расстояния между верхней передней остью подвздошной кости и пупком, перпендикулярно к этой линии (рис. 101). Рассекают кожу, подкожную клетчатку с фасциями, переднюю стенку влагалища прямой мышцы живота; здесь необходимо отметить, что верхняя часть разреза несколько выходит за пределы влагалища прямой мышцы, однако это и является благоприятным моментом в предлагаемом доступе. В верхнем отделе разреза виден край прямой мышцы живота, ее осторожно отделяют и оттягивают в медиальную сторону. Таким образом, хирург во время операции не вынужден искать вслепую край прямой мышцы (как это делается при доступе по Ленандеру), чем достигается минимальная травма веточек межреберных нервов и самой мышцы. Благодаря тому что разрез имеет косое направление, стволы XI и XII межреберных нервов не повреждаются, они хорошо видны и их можно легко отодвинуть кверху и книзу. В самом верхнем углу раны видна задняя стенка влагалища прямой мышцы, на остальном же протяжении разреза предлежат только тонкая поперечная фасция и брюшина. Благодаря этому обстоятельству легко берется в широкую складку пристеночная брюшина (она как бы выпячивается «наружу» ниже дугласовой линии). В этом способе оперирования сохраняются все преимущества кулисного разреза Ленандера и устраняются его недостатки. Крупные сосуды, питающие переднюю брюшную стенку, как и при разрезе Ленандера, остаются вне разреза. Этот способ, примененный на большом количестве операций как при хроническом, так и при остром аппендиците, себя оправдал. Данный разрез, как и обычный параректальный, полностью позволяет расширить его вверх и вниз, не нарушая, однако, целости нервов и сосудов. Кроме того, при этом разрезе не приходится сильно растягивать рану крючками, что значительно уменьшает травму мышц и особенно брюшины и делает более простой операцию даже в трудных случаях. 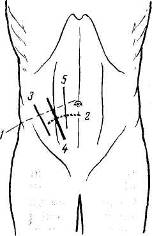 Рис. 101. Разрезы (доступы) при аппендэктомии (С. Л. Горелик и В. Ф. Парфентьева). 1 — linea spino-umbilicalis; 2 — linea semicircularis (Duglasi); 3 — разрез Волковича—Дьяконова; 4 — косо-параректальный разрез; 5 — разрез Ленандера. В профилактике послеоперационных грыж наряду с выбором доступа и атравматичным оперированием большую роль играет и тщательная асептика на всех этапах операции. Не следует при острых гнойных процессах одними и теми же инструментами (пинцеты, иглодержатели, крючки) работать и в глубине раны, и при зашивании брюшной стенки. Переходя от одного этапа вмешательства к другому (как при плановых операциях, так и при срочных), необходимо не только мыть руки сулемой или споласкивать их в тазу 0,25 % раствором нашатырного спирта, но и сменить инструменты и белье в окружности раны. При педантичном соблюдении правил асептики можно свести до минимума осложнения в ране и прежде всего нагноения. Гладкое заживление раны является одним из главных моментов в профилактике послеоперационных грыж. Следует также избегать тампонирования раны без соответствующих показаний. В деле предупреждения послеоперационных грыж не последнее место занимают предоперационная подготовка и ведение больных после операции[29]. Вопросы отпуска после различных операций на брюшной стенке в зависимости от условий труда и в соответствии со сложностью перенесенной операции, режима жизни и труда больных, а также вопросы трудоустройства в ближайшие месяцы после операции играют существенную роль в предупреждении послеоперационных грыж. ОПЕРАЦИИ ПРИ ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖАХ «Хороши те способы, при которых производится по возможности меньшая дезорганизация передней брюшной стенки». Методы и способы операций при послеоперационных грыжах зависят от величины и локализации выпячивания, наличия спаек органов брюшной полости между собой и стенкой грыжевого мешка. Простое восстановление анатомических соотношений с последующим зашиванием брюшной стенки при небольших послеоперационных грыжах в ранние сроки в достаточной степени гарантирует благоприятный результат. Операция при больших длительно существующих грыжах, осложненных спаечным процессом, требует сложных восстановительных операций с дополнительными нередко вмешательствами по разделению спаек, рассечению рубцов, резекции кишечника и сальника. При больших реконструктивных операциях расширяются показания к применению аллопластических материалов с целью надежного закрытия больших дефектов передней стенки живота. При определении срока операции следует исходить из того обстоятельства, что развившаяся послеоперационная грыжа имеет тенденцию к постоянному увеличению и впоследствии к осложнениям (невправимость, ущемление, спаечная непроходимость кишок). Чем раньше сделана операция, тем меньше выражены изменения в тканях и органах, а само хирургическое вмешательство является менее сложным и более эффективным. При гладком течении и заживлении после первой операции можно оперировать послеоперационную грыжу спустя 6—8—10 месяцев в зависимости от вида и обширности первого вмешательства, общего состояния больного, величины и динамики роста грыжевого выпячивания. При склонности к ущемлению, а также при развивающемся синдроме спаечной непроходимости следует оперировать в возможно ранние сроки. Если в анамнезе есть указания на тяжело протекавший послеоперационный период в связи с обширным нагноением в ране, длительной тампонадой брюшной полости, тяжелой интоксикацией, перитонитом либо весьма длительным пребы-нием в стационаре по поводу релапаротомии, следует выждать больший срок, примерно 12—18 месяцев. На это время надо назначить больному определенный режим, принять меры к улучшению общего состояния, уменьшению страданий в связи с развитием спаечного процесса в грыжевом мешке и в брюшной полости. По показаниям следует рекомендовать ношение хорошо прилаженного бандажа. Показания к операции, особенно у пожилых, тучных больных или в случаях запущенных больших послеоперационных грыж, следует ставить продуманно, учитывая резистентность больного и опыт хирурга в восстановительных операциях. Небольшие послеоперационные грыжи лучше всего оперировать под местным обезболиванием по А. В. Вишневскому. При более сложных вмешательствах целесообразно пользоваться эфирно-кислородным масочным наркозом. Большие восстановительные операции, особенно после повторных рецидивов, лучше производить под поверхностным интубационным эфирно-кислородным наркозом с мышечными релаксантами. Операции по поводу послеоперационных грыж относятся к восстановительным, пластическим. В хирургии этих грыж применяются методы аутопластические, а л-лопластические и методы сочетанной (комбинированной) пластики дефектов брюшной стенки. Аутопластический метод «Пластику посредством живых тканей всегда нужно предпочитать вживанию нерассасывающихся инородных тел… При всякой пересадке лучше всего пользоваться тканями самого больного». Основным в восстановительной хирургии всегда являлся метод аутопластический — использование тканей больного, их перемещение, свободное или на ножке, с сохранением иннервации и кровообращения. Однако нельзя недоучитывать и то новое, современное, что внесло в восстановительную хирургию применение современных аллопластических материалов. Наш опыт основывается на сочетании аутопластического метода — использования местных тканей, даже и рубцово-измененных, — с аллопластическим. Аутопластика наиболее физиологична, так как основана на использовании биологически совместимых тканей. Однако не все виды аутопластики получили широкое распространение, ибо не все ткани легко приспосабливаются к новым условиям в случае нарушения их связей с материнской почвой. Менее капризны в этом отношении ткани невысокодифференциро-ванные, т.е. те, которые приживают в элементарных условиях питания и в то же время сохраняют способность регенерации при перенесении их в другое место того же организма. К таким тканях прежде всего относятся покровный эпителий (эпидермис), собственно кожа (без эпидермального слоя), фасция. Мышечная ткань при пересадке может быть использована лишь при сохранении достаточного кровоснабжения и иннервации, что исключает свободную пересадку мышечных лоскутов и делает довольно сложным перемещение их на широком основании или ножке с сохранением питающих сосудов и нервных ветвей. Следует отметить, что сторонниками мышечной пластики являлись в свое время видные хирурги нашей страны — С. Ф. Чиж, И. К. Спижарный, И. И. Греков, однако этот вид аутопластики не нашел распространения и в настоящее время к нему прибегают редко. Пересаженная для закрытия дефекта брюшной стенки мышца не будет иметь при активном сокращении брюшного пресса одновременного с остальными мышцами центрального импульса; это же обстоятельство будет иметь место и при рефлекторном сокращении брюшного пресса. Даже приживление лоскута не обусловливает сохранение его как мышечного органа; в дальнейшем мышца атрофируется и претерпевает соединительнотканное перерождение (А. И. Бакунин, В. М. Минц). Наиболее широкое распространение в практике восстановительных операций на брюшной стенке получила фас-циально-апоневротическая пластика, проверенная убедительными экспериментами и многочисленными клиническими наблюдениями [14]. Остин (Austin) с соавторами, Морзе (Morse) настоятельно рекомендуют пользоваться для прочного закрытия дефектов в брюшной стенке свободной фасциальной пластикой, предложенной еще В. А. Боголюбовым (1908), Киршнером (1909). Такого же мнения придерживаются Пик и Миллер (Реаск, Miller), которые вместе с Остином считают свободно взятую для восстановления брюшной стенки фасцию идеальным материалом. Фасциально — апоневротическая пластика Наибольшее распространение среди различных видов фасциально-апоневротической пластики получил способ удвоения апоневроза (дубликатура). Лучше всего при вентральных грыжах такое удвоение производить в поперечном направлении (по ходу волокон), что соответствует действию боковых мышц живота и натяжению фасциальных слоев (Н. М. Волкович, И. К. Спижарный, Н. И. Напалков). При небольших послеоперационных грыжах можно ограничиться послойной сепаровкой тканей, послойным их сшиванием после соответствующей обработки грыжевого мешка с завершением операции дубликатурой апоневроза (Grissn). Этот способ конструктивно прост и дает хорошие результаты (рис. 102). При более обширных и значительных изменениях в тканях, рубцовом перерождении в окружности грыжевых ворот целесообразно использовать в дубликатуре и рубцовые ткани, что уменьшит напряжение при удвоении апоневроза или мышечно-апоневротических слоев. При больших дефектах в стенке живота, когда дубли-катура слоев требует излишнего натяжения и создается опасность прорезывания швов, хорошую помощь неизменно оказывает аллопластическая прокладка из капроновой или тефлоновой сетки, на которой как бы монтируется дублика-тура без чрезмерного напряжения тканей. Такую прокладку можно имплантировать и из свободно взятого лоскута фасции (fascia lata). Что касается перемещения лоскута фасции на апоневротической или мышечно-апоневротической ножке, то такую пластику целесообразно применять в подходящих случаях при боковых послеоперационных грыжах в области пахового или бедренного канала (Н. И. Краковский, В. С. Степанов, П. Я. Ильченко) или при грыжах, расположенных не выше подвздошной области. 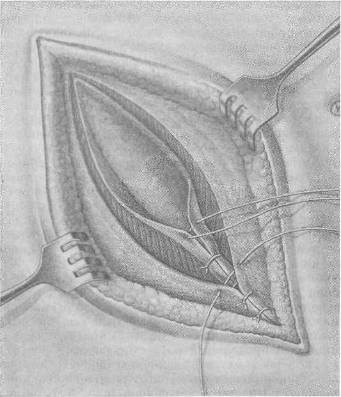 Рис. 102. Пластическое закрытие небольшой послеоперационной грыжи по Гриссону. Применение лоскутов широкой фасции бедра для закрытия дефектов брюшной стенки. Метод апоневротической аутопластики с использованием лоскутов из широкой фасции бедра, взятых свободно или на мышечно-апоневротической ножке, дает широкие возможности использования различных сочетаний для закрытия дефектов стенки живота (П. Г. Корнев, 1911; В. А. Перимов, 1912; А. Т. Лидский, 1926). Тщательная послойная сепаровка с сохранением и рубцово-измененных тканей (избыток их всегда легко иссечь на завершающем этапе пластики) помогает хорошо закрыть дефект, укрепив его дубликатурой апоневроза. В этой дубликатуре надо использовать, как уже указывалось, и рубцово-измененные участки апоневроза, что делает закрытие дефекта более прочным и дает возможность наложить два ряда швов без большого натяжения. Если дефект брюшной стенки велик и без значительного натяжения закрыть его не удается, следует прибегнуть к более сложным пластическим приемам, из которых наиболее доступным нужно считать перенесение и имплантацию свободного лоскута широкой фасции бедра. Аутофасция хорошо вживает и хотя впоследствии и претерпевает рубцовые изменения, она сохраняет функцию анатомически восстановленной ткани. Остин и соавторы, имеющие большой опыт в применении свободных лоскутов из широкой фасции бедра, считают, что свободно взятый трансплантат приживает во всяком случае не хуже, а может быть и лучше по сравнению с лоскутом на ножке. При свободной пересадке нет необходимости держать конечность согнутой до отделения ножки. Больной более активен, раньше встает с постели, что содействует процессам регенерации, приживлению. Техника пересадки фасции не очень сложна. После послойной отсепаровки тканей и выявления невозможности соединения их над дефектом без чрезмерного натяжения следует наложить ситуационные узловатые швы и выяснить размеры необходимого трансплантата. Затем проводят достаточно длинный продольный разрез на боковой поверхности бедра и иссекают нужной величины лоскут, который до использования помещают в теплый раствор новокаина или физиологический раствор поваренной соли. Фасцию и кожу на бедре зашивают. Если иссечен большой лоскут и края фасции не стягиваются швами, можно либо соединить их лишь в нескольких местах, либо использовать ослабляющие разрезы. Дефект после иссечения фасции даже без сшивания его краев хорошо выполняется плотной соединительной тканью (А. В. Старков, В. Р. Хесин, Н. И. Краковский), что предохраняет от развития мышечной грыжи. Перенесенный в дефект брюшной стенки лоскут фасции лучше расположить таким образом, чтобы он заходил под края дефекта на ширину 2—3 см. По краям дефекта лоскут следует подшить двухрядным узловатым или матрацным швом при умеренном натяжении. Отдельными швами осторожно можно прошить и подлежащие ткани, завязав эти швы над лоскутом на равном расстоянии друг от друга. Этим приемом удается ликвидировать свободные пространства между слоями сшиваемых тканей, что наряду с тщательным гемостазом является профилактикой сером. Кроме того, этим приемом нивелируется брюшное давление на основные швы по краям дефекта. Затем над прочно укрепленным имплантатом зашивают послойно ткани без чрезмерно частого наложения швов и лигатур. Полезно ввести в углы раны тонкие дренажи или длинные резиновые полоски. Повязка фиксируется клеолом и широкими поперечно наложенными полосками липкого пластыря. Тяжесть на область операции накладывают еще на операционном столе. На одной из наших операций закрытия дефекта брюшной стенки при послеоперационной рецидивной грыже лоскут широкой фасции бедра оказался слишком узким, неадекватным по своим размерам величине дефекта и при наложении ситуационных швов, фиксировавших лоскут к краям дефекта, натяжение оказалось чрезмерным. Остроконечным скальпелем были нанесены в шахматном порядке маленькие продольные разрезы по поверхности лоскута, который хорошо растянулся и был без натяжения прочно пришит к краям изъяна в стенке живота. Таким образом дефект был закрыт решетчатой фасциальной пластинкой. Последовало гладкое заживление. Морзе и др. применяли свободную пересадку лоскутов широкой фасции бедра для восстановления брюшной стенки при больших послеоперационных грыжах и пришли к заключению, что этот метод заслуживает большей популярности, так как всегда весьма эффективен. Различные мнения о судьбе фасциального лоскута, степени и характере его вживления имеют скорее академический, чем практический интерес. Как подчеркивают Пик и Миллер, свободно взятый лоскут аутофасции является хорошим материалом для восстановления брюшной стенки еще и потому, что он не способствует образованию спаек с органами брюшной полости, не травмирует их. После операций по поводу злокачественных новообразований имеет значение, что фасциальный лоскут не дает вторичного излучения, как танталовая сетка, и не является противопоказанием к проведению лучевой терапии. Наряду со свободной пересадкой многие хирурги охотно пользуются лоскутами широкой фасции из tractus iliotibialis, взятыми на апоневротической или мышечно-апоневротической ножке. Такими лоскутами успешно пользовались для закрытия грыжевых ворот при послеоперационных грыжах Н. И. Краковский, П. Я. Ильченко, В. С. Степанов, Остин и др. П. Я. Ильченко предлагает при больших срединных послеоперационных грыжах иссекать лоскуты фасции шириной 6—7 см, длиной до 35—38 см из продольных разрезов по наружной поверхности обоих бедер. Для того чтобы выделить хорошо васкуляризованную ножку из m. tensor fasciae latae, следует начать разрез на бедре на 2—3 см ниже spina iliaca anterior superior и окончить его не доходя примерно 6—8 см до уровня коленного сустава. Длинные лоскуты проводят корнцангом через образованные им подкожные тоннели и укладывают их диагонально таким образом, что перекрест их приходится над дефектом, соответственно которому получается удвоение фасциальных полос; последние по краям подшивают к краям дефекта; если остаются излишки лоскутов по длине, то их можно запрокинуть и пришить к краям дефекта и к месту перекреста лоскутов, благодаря чему создается прочное (тройное) закрытие изъяна в брюшной стенке. Могут применяться и другие варианты закрытия дефекта при помощи лоскутов широкой фасции бедра на ножке. В. С. Степанов пользуется более широкими лоскутами фасции. Остин и соавторы берут широкий лоскут с одного бедра, а с другого — более узкий для изготовления узких полосок (0,2—0,3 см), которые они применяют как шовный материал вместе с танталовыми швами (для наложения швов из аутофасции авторы пользуются иглой Мейо с длинным ушком). Н. 3. Монаков рекомендует закрывать дефект брюшной стенки при операции боковых послеоперационных грыж лоскутом на широком основании, взятым из стенки влагалища прямой мышцы на противоположной стороне. Из более сложных методов аутопластики с использованием тканей в окружности грыжевых ворот приводим описание конструктивной операции, предложенной Тропполи (Troppoli). Производится эллипсовидный разрез кожи, включающий старый рубец и измененные ткани. Левая рука отодвигает грыжевой мешок в сторону, доходя до края грыжевого кольца. Рука удерживается в этом положении и производится разрез жировой клетчатки отступив на 2 см от края кольца (рис. 103, а). Этот разрез доходит до апоневроза. Разрез в апоневрозе производится отступя на 1 см от медиального края (см. рис. 103, а). Указательный палец вводится под апоневроз через только что сделанный разрез, и апоневроз обычно легко приподнимается. Изогнутыми ножницами по пальцу разрезают апоневроз; палец располагается параллельно кольцу (рис. 103, б). Разрез апоневроза проводится не полностью вокруг кольца. Участок в 1,5 см шириной оставляется нетронутым на верхнем и нижнем краях (рис. 103, в). Далее края апоневроза сшиваются, при этом участок подкожного жира, покрывавшего грыжевое кольцо, переворачивается и превращается таким образом в предбрюшинный жир, покрывающий брюшину (рис. 103, г). После наложения первого и второго ряда швов на края апоневроза получается прочное закрытие грыжевых ворот (рис. 103, д). Операция по Тропполи показана лишь при срединных послеоперационных грыжах. Из других предложений следует кратко сказать об ослабляющих разрезах как способе закрытия мышечно-апоневротических дефектов стенки живота путем перемещения (сдвигания) апоневротических образований (A. Koontz, 1962) (рис. 104), а также о предложении 3. И. Карташева об использовании утильной фасции. 3. И. Карташев пользовался при операциях по поводу послеоперационных грыж консервированной фасцией как пластическим материалом. Лоскуты широкой фасции бедра, взятые от трупа, консервировались в течение 3—4 недель в глюкозо-пенициллиновой жидкости. Т. Д. Руиндеж отмечает большие пластические свойства таких лоскутов и их хорошую приживляемость, сообщая об успешных операциях у 28 больных, оперированных по поводу вентральных и рецидивных паховых грыж (1960). Кожная пластика Рен в 1914 г. опубликовал первые экспериментальные и клинические наблюдения над применением расщепленного кожного лоскута для аутопластики. Метод этот в пластической хирургии нашел свое дальнейшее развитие в многочисленных работах из клиник, руководимых Реном, Н. Н. Соколовым. Н. Н. Соколов назвал эту пластику «cutis-subcutis имплантация»[30]. Бетцнер (Batzner) определяет этот метод как пластику собственно кожей, лишенной эпидермального слоя, что больше всего соответствует сущности метода. Методом аутопластики, имплантацией кожи в глубину тканей (между отдельными слоями) в виде свободных лоскутов или взятых на ножке пользовались с успехом Г. Н. Булыгинский, С. Л. Тимофеев, И. Д. Корабельников. А. Н. Гостев успешно закрывал по этому способу большие дефекты брюшной стенки при послеоперационных грыжах. И. И. Греков сообщил об успешной операции «в своем буквально отчаянном случае с огромной рецидивирующей эвентрацией, который считали как „casus inoperabilis“ (H. H. Соколов). 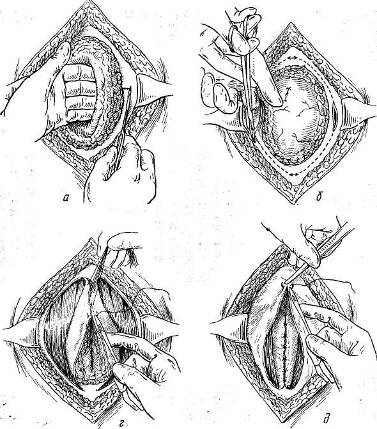 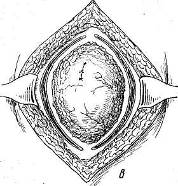 Рис. 103. Реконструкция брюшной стенки по Тропполи. 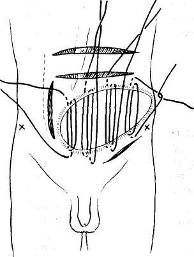  Рис. 104. Проведение ослабляющих разрезов на брюшной стенке, облегчающих наложение швов на обширный дефект (A. Koontz). Сторонники кожной пластики по Рену — Соколову считают этот метод лучшим для закрытия дефектов брюшной стенки, так как лоскут из собственно кожи хорошо вживает и трансформируется в прочную, васкуляризованную соединительнотканную пластину. Пластика требует для успешного исхода правильных показаний (операция не ранее 1—2 лет после первой операции, осложнившейся гнойным воспалением), тщательной подготовки и дефекта и донорского участка. Лоскут чаще всего берется с бедра, по его наружной или наружно-передней поверхности (рис. 105, а). В некоторых случаях при хорошем состоянии кожи в окружности дефекта можно произвести пластику расщепленным лоскутом на ножке. Удалять эпидермис следует до очерчивания лоскута специальным или ампутационным ножом при натяжении кожи. Глубина удаления эпидермоидного слоя определяется характерной беловатой сетчатой stratum reticulsum собственно кожи. Оставлять островки эпидермиса не следует, ибо из них могут образоваться впоследствии эпидермальные кисты. Снимание поверхностного слоя идет ровнее и быстрее, если придерживаться правила всегда делать сечение скальпелем по белесоватой полоске, получающейся при оттягивании эпидермиса на границе между ним и подлежащим ретикулярным слоем. Величина лоскута определяется размерами дефекта брюшной стенки. Лоскут собственно кожи берут после завершения первого этапа операции — отсепаровки тканей на брюшной стенке и определения величины дефекта, подлежащего пластическому закрытию. Затем лоскут на бедре очерчивают острым скальпелем, трансплантируют и пришивают к краям дефекта при сильном натяжении. Рен (рис. 105, б, в) подчеркивает, что лоскут при имплантации должен быть натянут, как кожа на барабане. Свенсон и Гаркинс (Swensn, Harkins) показали в эксперименте, что именно при таком натяжении оставшиеся, возможно, на лоскуте потовые и сальные железы атрофируются без образования кист. Операция завершается швами на подкожную клетчатку и кожу с последующим введением тонких дренажей в углы раны. Для успешности пересадки и профилактики инфекции необходимо тщательное соблюдение асептики, хорошая подготовка донорского участка. Для этого больной получает до операции в течение 3—4 дней теплую ванну. Накануне операции производят тщательное бритье донорского участка и закрывают его асептической повязкой или же повязкой с 40 % алкоголем (Рен). Непосредственно перед операцией кожу тщательно моют, обрабатывают эфиром и спиртом. За несколько дней до операции больному назначают сульфаниламидные препараты или антибиотики. Операция требует хирургической техники, отработанной во всех деталях; при определении показаний к такой операции хирург должен тщательно взвесить свой опыт. Не следует расширять показания к этому методу при очень больших послеоперационных грыжах с многополостными мешками. В этих случаях возникает необходимость в сложных реконструктивных операциях, где применяются сложные методы ауто— и аллопластики. Такие операции бывают продолжительными и проводятся под общим современным обезболиванием. Для снятия эпидермального слоя применяют обычный дерматом Пэджета или Колокольцева. Однако обычные дерматомы годны лишь для взятия эпидермального слоя для поверхностной кожной пластики. Принцип применения этих дерматомов основан на кожном клее, который фиксирует гладкую сухую поверхность кожи к аппарату, срезающему эпидермальную пластинку специальной бритвой. Для взятия глубжележащего лоскута, собственно кожи, Свенсон и др. пользовались дерматомами собственной конструкции. 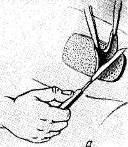  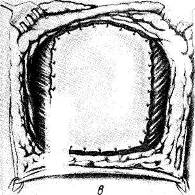 Рис. 105. Кожная пластика но Рену. Электродерматомы новейшей конструкции дают возможность с одного и того же участка брать два или три расщепленных лоскута. После взятия электродерматомом лоскута собственно кожи можно прикрыть образовавшийся дефект ее на донорском участке первым эпидермальным лоскутом. Электродерматом значительно упростил технику взятия расщепленных лоскутов и будет содействовать более широкому применению кожной пластики при операциях послеоперационных грыж. Такую пластику можно назвать электродерматомной пластикой (the dermatom-flap method). Аллопластический метод «Если можно было бы искусственно создать ткань, по плотности и крепости равную фасции и сухожилию, то секрет радикального излечения грыж был бы найден». В последние годы в хирургической литературе отводится много места применению новых аллопластических материалов во всех областях пластической хирургии, а также при восстановительных операциях на брюшной стенке. Введение в практику современных синтетических материалов (полимеров) заставляет пересмотреть и показания к операции в смысле их расширения, и методы пластического закрытия больших дефектов брюшной стенки, и саму технику операции при послеоперационных грыжах. Внесение в операцию как пластического компонента сеток из синтетической ткани или металлических (танталовых), хорошо вживающих в ткани организма, делает операцию менее продолжительной, менее травматичной и тем самым менее опасной и, что весьма существенно, расширяет наши возможности в деле избавления больных от пожизненного ношения громоздких бандажей, а нередко и возвращает таких больных к трудовой деятельности. Аллопластика может быть применена и как самодовлеющий, основной метод для закрытия изъяна в тканях и в сочетании с аутопластикой как способ устранения чрезмерного напряжения сшиваемых тканей. Имплантированный между слоями рубцово-измененных тканей аллопластический материал (капроновая сетка) может быть использован как каркас, на котором как бы монтируются сохранившиеся в области дефекта и его окружности мышечно-апоневротические элементы. Такая «мозаика» может служить основой для образования новой плотной фиброзной ткани, прорастающей стенку и впоследствии прочно закрывающей грыжевые ворота. По частоте образования послеоперационных грыж одно из первых мест занимает операция осложненного (деструктивного) аппендицита. Больная С, 54 лет, в 1956 г. оперирована по поводу острого аппендицита, осложненного перитонитом. Послеоперационное течение было тяжелым, перенесла релапаротомию, тампонаду брюшной полости. В 1958 г. появилось все увеличивающееся выпячивание в области послеоперационного рубца. В 1959 г. поступила в стационар с диагнозом послеоперационной невправимой грыжи. Операция под местным обезболиванием. Разрез над грыжевым выпячиванием с иссечением рубца. Частью острым, частью тупым путем выделен из рубцово-измененных тканей многокамерный грыжевой мешок, расслаивающий слои стенки живота. Содержимое мешка— пряди сальника и петли тонких кишок. Сращенные со стенкой грыжевого мешка участки сальника резецированы на значительном участке. Грыжевые ворота размером примерно 10x3 см отсепаро-ваны; закрыть их обычным путем не представлялось возможным, мобилизованные края дефекта с трудом стягивались толстыми шелковыми нитями. Имплантирована капроновая сетка, уложенная на брюшину (ушитый грыжевой мешок) под края дефекта и пришита по окружности при умеренном натяжении. Края изъяна в стенке живота заметно сблизились. Тщательный гемостаз. Швы на подкожную клетчатку и кожу. Дренаж. Повязка. Гладкое послеоперационное течение. Спустя 2 года рецидива нет. Больная вернулась к прежней работе. Метод аллопластики почти незаменим при повторных рецидивах послеоперационных грыж, когда имеется обширный решетчатый дефект в истонченном рубце, ткани почти не дифференцируются и закрыть дефект бывает буквально нечем, а ношение бандажа не дает облегчения, не избавляет от болей и нарушения функций внутренних органов. Больная С, 47 лет, поступила в хирургическое отделение с жалобами на периодические сильные боли в животе, усиливающиеся при ходьбе и работе, диспепсические явления, задержку стула, а временами и расстройство мочеиспускания. Жалобы свои больная связывает с наличием большой рецидивной послеоперационной грыжи в нижнем отделе живота. В 1941 г. больная была оперирована по поводу кисты левого яичника. Вскоре после операции появилось выпячивание в области операции, которое быстро увеличивалось. В 1948 г. перенесла операцию по поводу внематочной беременности и закрытие одновременно дефекта брюшной стенки после первой операции. В 1958 г. после поднятия тяжести вновь появилось больших размеров грыжевое выпячивание в области послеоперационного рубца. С этого времени больная лишена возможности работать. При осмотре между пупком и лобком по растянутому, неправильной формы рубцу пальпируется большой дефект по средней линии размером приблизительно 14x8 см. Над лобком расположен второй, небольшой, окаймленный плотным рубцом дефект в апоневрозе, поперечно расположенный. При вертикальном положении появляется неправильной формы большое выпячивание, над ним при перкуссии тимпанический звук. Пальпация причиняет боль. Диагноз: рецидивная послеоперационная срединная грыжа брюшной стенки. Операция под местным обезболиванием. Иссечен послеоперационный рубец и обнажен значительный дефект брюшной стенки, замещенный неравномерным слоем рубцовой ткани. Все слои стенки живота по средней линии вплоть до брюшины представляют собой гомогенную рубцовую субстанцию, в которой отдельные топографические элементы не дифференцируются. После иссечения рубцовой ткани выявился большой дефект брюшной стенки размером примерно 14 х 8 см, сблизить края грыжевых ворот не представлялось возможным. Была использована рубцово измененная соединительная ткань заднего листка апоневроза, которая соединена над предварительно вскрытой и затем сшитой брюшиной отдельными узловатыми шелковыми швами. Затем ушиты кетгутовыми швами разволокненные мышечные пучки (прямые мышцы живота). На сшитые таким путем ткани уложена капроновая сетка и фиксирована к краям хорошо выраженного уплотненного апоневроза ситуационными швами. Затем наложен второй ряд узловатых швов на продольную складку капроновой пластинки и края дефекта таким образом, что получилось умеренное натяжение трансплантата, причем края дефекта заметно сблизились. Над трансплантатом соединены сохранившиеся рубцово измененные ткани и фиксированы дополнительно по краям П-образными швами к капроновой сетке. Тщательный гемостаз. Введены тонкие дренажи. Наложены швы на кожу. Гладкое послеоперационное течение. Отсутствие рецидива в течение 3 лег. Грыжи брюшной стенки после операций по поводу осложненного аппендицита достигают иногда огромной величины. Закрытие дефекта в стенке живота может в таких случаях представить значительные трудности, и техника аллопластического закрытия бывает довольно сложной. Больной С, 62 лет, в апреле I960 г. перенес операцию по поводу флегмонозного аппендицита, завершенную тампонадой и дренированием брюшной полости (рис. 106, а, б). Послеоперационное течение осложнилось обширным нагноением, пневмонией. Рана закрылась спустя 6 недель. Через полгода появилось большое выпячивание в области операции. По поводу послеоперационной грыжи был оперирован, но спустя короткое время наступил рецидив. Выпячивание увеличивалось. Больной носит бандаж. В июне 1962 г. грыжа стала невправимой, начали беспокоить боли.  Рис. 106. а — вентральная грыжа после аппендэктомии у мужчины 62 лет; б — тот же больной после пластической операции. Объективно: больной — тучный мужчина, высокого роста, вес 102 кг. Послеоперационный рубец длиной 20 см. Грыжевое выпячивание размером 20 Xl5 Xl см, вправляется с трудом. На рентгеноскопии в грыжевом мешке обнаружены петли тонкой и сигмовидной кишок. Операция под эфирно-кислородным наркозом. Из рубцово-измененных тканей с трудом выделены края грыжевого дефекта (16x10 см). Петля тонкой кишки сращена со стенкой грыжевого мешка. Спайки разделены. Грыжевой мешок ушит (рис. 107 а). Произведена пластика путем подшивания двух листков капроновой сетки к краям дефекта передней брюшной стенки (рис. 107, б, в, г)[32]. Над верхним листком капрона зашита подкожная клетчатка. Рана зажила первичным натяжением, однако к 20-му дню на месте небольшой серомы образовался инфильтрат и усилилось выделение серозной жидкости из углов раны. Спустя 6 недель после операции больной был выписан для амбулаторного лечения. Через месяц поступил повторно по поводу продолжающегося выделения серозно-слизистой жидкости. Лишь спустя 4 месяца после операции отделяемое прекратилось после повторного извлечения нитей капрона из образовавшихся свищей. Рецидива грыжи нет. Закрытие прочное. 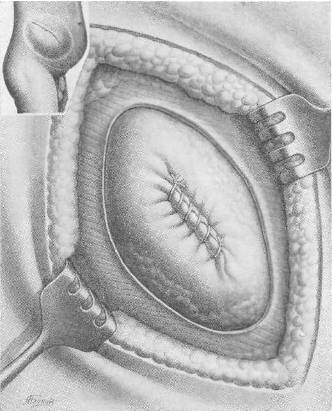 Рис. 107 а. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Первый этап: ушивание грыжевого мешка, шов на брюшину. 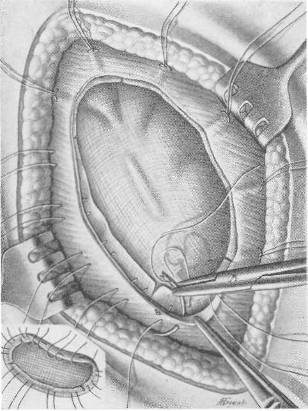 Рис. 107 б. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Второй этап: укрепление первой капроновой сетки. Большие трудности могут встретиться при обширных рецидивных послеоперационных грыжах, когда приходится прибегать к более сложным комбинированным способам пластического закрытия дефекта, исходя из сложившейся по ходу операции обстановки. Больная Н., 54 лет, поступила по поводу огромной послеоперационной рецидивной грыжи с жалобами на постоянные боли в животе, запор, огромное выпячивание, мешающее ходить, носить одежду. По словам больной, «бандаж не держит». В 13-летнем возрасте перенесла операцию ущемленной правосторонней паховой (?) грыжи. В 1953 и 1955 гг. — безуспешные операции в связи с рецидивами грыжи. В 1959 г. — операция по поводу гнойного аппендицита; слепая кишка и отросток были обнаружены в грыжевом мешке рецидивировавшей паховой грыжи (скользящая?). В правой паховой области в положении стоя видно огромное грыжевое выпячивание размером 25x15x15 см, свисающее вниз в виде мешка. Контуры выпячивания неровны, кожа истончена и пигментирована. Нижняя граница грыжевого выпячивания располагается на бедре, кожа которого сдвинута вниз и кнутри в виде большой складки. В горизонтальном положении грыжа не вправляется. Через истонченные покровы пальпируются заполняющие грыжевой мешок петли тонких кишок, которые невозможно отделить от стенки грыжевого мешка, но свободно перемещающиеся внутри его. В процессе подготовки к операции в течение 2 недель больная лежала с грузом (мешок с песком) по 4 часа утром и вечером. При этом постепенно ликвидировались боли, всегда возникавшие раньше при попытке вправить содержимое в брюшную полость, нормализовался стул, улучшилось общее состояние, грыжа к концу этого периода уже вправлялась полностью, оставляя большую складку истонченной кожи; вправление выпячивания не давало каких-либо осложнений со стороны сердечной деятельности и органов дыхания или неприятных ощущений. Операция под поверхностным интубационным эфирно-кислородным наркозом с мышечными релаксантами. Эллипсовидный разрез кожи с иссечением большого участка истонченной кожи вместе с рубцами. Непосредственно под кожей располагается многокамерный грыжевой мешок, заполненный кишечными петлями. По вскрытии грыжевого мешка обнаружена картина спаечного процесса с фиксацией отдельных петель в полостях мешка. Произведено разделение спаек и погружение петель в брюшную полость, после чего иссечена большая часть огромного кожистого грыжевого мешка, стенка которого представляет собой рубцово-измененную обезличенную ткань. Отсеченный грыжевой мешок погружен в раствор пенициллина в новокаине. Края брюшины после отсечения грыжевого мешка ушиты непрерывным кетгутовым швом. Выявился дефект брюшной стенки размером 10 х12 см. Грыжевые ворота отсепарова-ны до видимо неизмененных тканей. Обнажилось позадибрюшинное пространство, клетчатка таза; видны подвздошная артерия и вена, клетчатка и сосуды прикрыты лоскутом иссеченного грыжевого мешка. Сблизить края дефекта в мышечно-апоневротическом слое невозможно. Имплантирована капроновая сетка, которая фиксирована П-образными швами по краям дефекта в мышечно-апоневротической ткани, а внизу — к лонной кости через специально проделанные в ней отверстия. Сетка присыпана порошком пенициллина и стрептомицина. Поверх капроновой сетки уложен второй лоскут грыжевого мешка, который отдельными швами фиксирован к краям дефекта, а по своей поверхности пришит к капроновой пластинке. Наложены швы: кетгутом на подкожную клетчатку, шелковые на кожу. В углы раны введены два тонких длинных дренажа, удаленные на 2-й и 3-й день. Гладкое послеоперационное течение. После выписки из стационара рекомендовано ношение легкого мягкого бандажа в течение 3—4 месяцев. Спустя год состояние хорошее, рецидива нет. 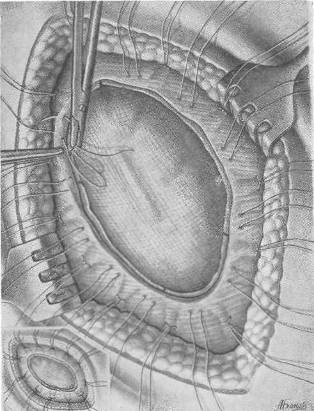 Рис. 107 в. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Наложение П-образных швов для подшивании второй капроновой сетки. (рисунок отсутствует) Рис. 107 г. Операция по поводу большой послеоперационной грыжи с закрытием дефекта двойной капроновой сеткой. Окончательное «укрепление второй капроновой сетки. При оперативных вмешательствах по поводу больших послеоперационных грыж у пожилых противопоказаны длительные травматические реконструктивные операции. У этих больных полезно как минимальное вмешательство сделать невправимую грыжу вправимой в такой степени, чтобы дать больному возможность носить не очень громоздкий бандаж. В таких случаях целесообразно после экономного иссечения рубцов пришить аллопластический лоскут к краям дефекта и к рубцово-измененным тканям и закончить такую относительно простую операцию в короткий срок и при непродолжительном наркозе. О судьбе аллопластического трансплантата и роли его в процессах регенерации Какова судьба имплантированного в ткани реципиента лоскута или сетки из синтетических материалов либо тантала? Какую роль играет этот имплантат в процессах восстановления дефекта в тканях и, наконец, в какой степени надежно закрытие большого дефекта в стенке живота аллопластическими материалами? Этим вопросам был посвящен ряд экспериментальных работ и многочисленные клинические наблюдения[33]. Авторы подчеркивают (и это очень важно), что для успеха пластики следует избегать контакта танталовой сетки с подкожной клетчаткой. О том же говорят и наши наблюдения при имплантации капроновой сетки. Экспериментальными работами С. Я. Долецкого (1957), Е. В. Серовой, А. Я. Фищенко (1962) доказано, что капрон в организме животного постепенно рассасывается и заменяется соединительной тканью. Лавсан и тефлон вживают в ткани (В. М. Буянов, Д. П. Чухриенко). Примерно такие же результаты получили И. С. Василенко и С.Н. Мухоедова в опытах с поролоном, предложенным в 1958 г. В. П. Радушкевичем. Авторы экспериментального исследования (94 опыта) отмечают, что и при незначительном нагноении прорастание имплантата грануляционной, а затем волокнистой тканью проходит с резким замедлением. А. П. Ковешников поставил опыт на 205 кроликах. Экспериментальная модель послеоперационной грыжи создавалась путем иссечения мышечно-апоневротического лоскута на передней стенке живота. Образованный дефект закрывался капроновой сеткой, пришитой к его краям. Срок наблюдений превышал 2 года. В разные сроки после операции исследовались взятые препараты, что дало возможность проследить судьбу трансплантата и его роль в развитии процессов регенерации. Тщательно поставленные опыты дали автору возможность сделать следующие выводы, имеющие большое практическое значение. Макроскопическое исследование. Спустя месяц сетка была окутана тонким слоем плотной соединительной ткани, образующим тонкую пластинку, в толще которой находилась прочно замурованная сетка. К 9—12-му месяцу соединительнотканная пластинка достигала толщины 1,5—2,5—3 мм. Края дефекта были плотно сращены с образованной на месте дефекта пластинкой. Нити капроновой сетки были истончены. К 18—24-месячному сроку от сетки оставались только узлы[34]. Микроскопическое исследование. Реакция тканей на капрон носит пролиферативный характер и к месячному сроку после трансплантации почти полностью стихает. Каждое волоконце капрона постепенно окружается зрелой грубоволокнистой соединительной тканью, бедной клеточными элементами. Рассасывание нитей капрона начинается с 9-го месяца; по истечении 2 лет капроновая сетка полностью рассасывается, а на месте ее остается плотная соединительнотканная пластинка, прочно закрывающая дефект в брюшной стенке. Опыты А. П. Ковешникова показали, что капроновая сетка, закрывая временно дефект брюшной стенки на протяжении 10—12 месяцев, создает благоприятные условия для образования плотной соединительной ткани, для прочного закрытия дефекта в стенке живота. Д. П. Чухриенко провел интересные наблюдения в эксперименте и клинике над отечественным синтетическим материалом — лавсаном. Опыты на собаках и белых крысах показали закономерность образования прочной соединительной ткани в области полимера-имплантата, идентичную во многом данным эксперимента с капроновой тканью с той, однако, разницей, что лавсан не рассасывается, а надежно «вживает» в организм животного. Указанная работа Д. П. Чухриенко иллюстрирована весьма показательными микрофото. Выборе способа (аллопластического материала) Различные пластические материалы все шире входят в практику пластической хирургии. По виду аллопластического материала нередко называют и способ операции (капроновая пластика, perlonnetzplastik, nylonnetzplastik и т. д.). В. А. Жмур и В. М. Буянов при послеоперационных и рецидивных паховых грыжах пользовались капроном, нейлоном, пластинами из поливинилалкоголя. Молони (Moloney) применял нейлон (штопку из нейлоновых нитей), Штигер (Stiegert)—перлон. Д. П. Чухриенко при операциях по поводу послеоперационных грыж с успехом использовал лавсан у 56 больных. М. В. Шеляховский для закрытия грыжевых ворот при обширных вентральных грыжах с успехом пользовался перфорированными пластинками из фторопласта— 4 толщиной в 0,25 мм (1955). Немалое значение имеет и способ применения синтетических материалов. Н. 3. Монаков предпочитает капрон в виде сеток, плетенных сетевым узлом. Ашер, Коген и Лоури применяют вязаную узловую сетку из полиэтилена (мар-лекс). В. М. Буянов и С. И. Беликов (клиника, руководимая А. Н. Бакулевым) рекомендуют для закрытия дефекта в стенке живота пользоваться плетеной сеткой из тефлона;[35] такие сетки укладываются без складок, плотно прилегают к тканям, свободно растягиваются во всех направлениях, что обеспечивает нужное умеренное натяжение аллоимплантата. С. Gtti и J. Bucciareli (1962) при больших поясничных грыжах применяли для пластического закрытия грыжевых ворот двойную сетку из нейлона, помещая одну из них под края дефекта, а другую над ним. Кунц, наиболее видный американский герниолог, после нескольких неудач с применением «протеза из марлекса» (полиэтилена) предпочитает сетку из танталовой тонкой проволоки. Танталовую сетку применяет также Джонс (Johns), но в сочетании с аутопластикой; он ее пришивает поверх пластически закрытого дефекта с использованием рубцовой ткани. Танталовую сетку для пластического закрытия дефекта брюшной стенки применяют многие зарубежные хирурги. Однако сетка нередко ломается, и спустя несколько месяцев можно прощупать фрагменты ее. Эрвальд и Ригер (Erwald, Rieger) у 8 из 10 больных наблюдали фрагментацию сетки, что не отразилось на результатах операции. Фрагментацию сетки из тантала наблюдал также и Кунц. На результатах операции ломкость сетки обычно не сказывается, так как она успевает прорасти плотной соединительной тканью и рецидивы послеоперационных грыж бывают не чаще, чем при применении мягких сеток из синтетических тканей. Осложнения при аллопластике и их профилактика Пластический материал лучше помещать между слоями сшиваемых тканей; следует избегать имплантировать сетку под кожей; Волстейнхолм и др. (Wolstenholme a. oth.) правы, отмечая довольно частое образование в этих случаях скоплений серозной жидкости. При обширных хирургических вмешательствах, широкой сепаровке тканей повреждается много лимфатических, мелких кровеносных сосудов и при наличии складок на имплантированной сетке, свободных пространств между слоями сшитых тканей и особенно между подкожной клетчаткой и имплантатом эти серомы долго держатся, образуя длительно сецернирующие свищи. У тучных больных такое осложнение встречается особенно часто. В. М. Буянов и СИ. Беликов сообщают о серомах при вшивании многослойных синтетических сеток. Случай стойкого скопления серозно-кровянистой жидкости с последующим образованием свищей наблюдали и мы после имплантации двухслойной сетки (капрон) при большой вентральной грыже. Очевидно, между слоями сетки остается полость, где скопляется серозно-геморрагическая жидкость. Волстейнхолм (Wolstenholme) наблюдал серомы при пластике дакроном, а Шутемейер и Штигерт (W. Schuttemeyer, К. Stiegert) — при пользовании перлоном. Дело, очевидно, не в имплантате, а в самой хирургической технике, в тщательности проведения часто сложной реконструктивной операции. Серомы могут вторично инфицироваться и тогда течение осложняется нагноением, при котором дело может ограничиться отхождением отдельных ниток (жилок из сетки), а в редких случаях приходится удалять и весь имплантат (В. А. Левенец). Но обычно, как отмечают Б. В. Петровский, Н. 3. Монаков, Волстейнхолм, Мишо (Michaut), синтетические материалы стойки к инфекции, и даже при умеренном нагноении редко происходит отторжение имплантата. Другим осложнением при аллопластике является образование свищей, что, однако, далеко не всегда отражается на результатах операций. Мейснер (Meissner), применявший сетку из нейлона, на 42 вмешательства по поводу послеоперационных грыж наблюдал образование свищей в 14 случаях, а рецидивов всего два (сроки наблюдения до 5 лет). Для предупреждения осложнений необходим педантичный гемостаз, тщательное послойное зашивание тканей, чтобы не оставалось мертвых пространств. Введение при завершении операции тонких резиновых полосок, а при больших дефектах — длинных тонких дренажей, уложенных поверх сетки, предупреждает в значительной степени лимфорею. Во время операции необходимо соблюдать тщательную асептику, на отдельных этапах менять инструменты, обкладывать ближайшее поле операции чистыми салфетками, смывать перчатки раствором сулемы. Оперировать следует атравматично и по возможности аподактильно (инструментально). Капроновую сетку нужно предварительно мыть в теплой мыльной воде, кипятить 30—40 минут. Н. 3. Монаков рекомендует до употребления помещать сетку в раствор пенициллина. Над выведенными дренажами нужно ежедневно менять стерильный материал, а извлекать дренаж можно, когда отделяемое прекратится — спустя 2—3 дня после операции. При появлении серомы следует ее опорожнить, соблюдая строго правила асептики. Обычно выделение серозной жидкости (лимфорея) самостоятельно прекращается спустя 8— 10—12 дней. Для предупреждения образования свищей следует пришивать аллопластический имплантат лигатурами из синтетических нитей, идентичных вшиваемому в дефект материалу (нити из капрона при пластике капроном, нити из тонкой танталовой проволоки при вшивании танталовой сетки). Мы часто применяли шелковые нити, и в 3 случаях возникли свищи, но лишь в одном случае образование свища осложнилось инфильтратом с отхождением жилок — ниток капроновой сетки. Режим больного после выписки из стационара. На все время организации соединительнотканного замещения дефекта по всей имплантированной сетке или надежного «вживления» аллопластического материала — примерно на срок в 6—8—10 месяцев после операции — следует рекомендовать больному ношение легкого бандажа. Бандаж-пояс должен хорошо облегать живот (по типу женской «грации»), быть легким и удобным, включать эластичные «тянки» по линии максимального натяжения, обычно в поперечном направлении (соответствующие указания следует давать в бандажную мастерскую). В противном случае и при хорошем первоначальном врастании (вживлении) сетки вследствие значительного внутрибрюшного давления на участок, где «вселен» имплан-тат, могут растянуться и истончиться мышечно-апоневротические края дефекта, к которым пришита сетка. Рецидив при этих обстоятельствах почти неизбежен. Сказанное выше относится главным образом к восстановительным операциям по поводу больших и огромных послеоперационных грыж. При небольших пластических операциях можно ограничиться эластическим бинтованием живота (бинт «идеал») в течение 2—3 месяцев или ношением обычного широкого женского пояса. Большое значение имеет возвращение больного к полезному труду либо в его прежней профессии, либо в другой, импонирующей больному, и чем раньше это будет сделано, тем полезнее для больного. Вопросы сроков трудоустройства больных, перенесших реконструктивные операции на стенке живота, должны решаться при участии хирурга и должны быть продуманы вместе с больным еще до его выписки. Автоматический переход на длительный срок инвалидности не является лучшим решением задачи. Детали хирургической техники и предупреждение опасностей при оперировании послеоперационных грыж. Ведение ближайшего послеоперационного периода 1. Положение больного на операционном столе с умеренным наклоном головного конца, а также с боковым наклоном в сторону, противоположную стороне грыжи. При местном обезболивании, при наклонении всего стола, головная часть стола приподнимается (рис. 108). 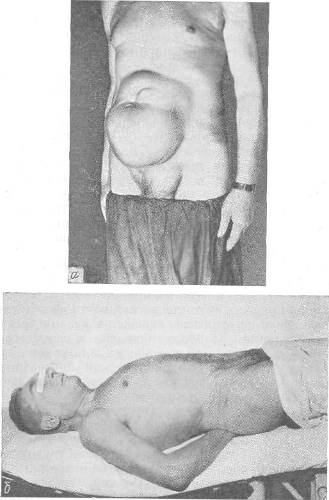 Рис. 108. а — больной с послеоперационной грыжей в положении стоя; б — тот нее больной в положении на операционном столе. 2. Благодаря такому положению содержимое мешка вправляется в брюшную полость и устраняется опасность повреждения внутренностей при вскрытии грыжевого мешка. 3. При спаечном процессе, при свободном погружении всей массы внутренностей в брюшную полость отчетливо выявляются именно те петли кишки или пряди сальника, которые спаяны со стенкой грыжевого мешка. Для более надежного предохранения петель кишечника от нечаянного повреждения весьма целесообразно ввести новокаин под истонченный рубец по всей поверхности грыжевого выпячивания от периферии к центру. 4. При массовых плоскостных спайках, образовании конгломерата кишечных петель, когда при разделении спаек нарушается во многих местах серозный покров, а иногда и целость стенки кишки, целесообразна в отдельных случаях резекция участка кишки. Травматичное разделение сращений значительно удлиняет время и нарушает асептичность операции[36]. 5. Вскрытие грыжевого мешка при оперировании послеоперационных грыж обязательно. По вскрытии брюшной полости, особенно при наличии спаек и большого дефекта брюшной стенки, можно спокойнее и увереннее обнаружить и отсепаровать края грыжевых ворот. Приподнимание краев дефекта слегка согнутыми пальцами, подведенными под эти края, значительно облегчает их препаровку и хорошо ориентирует хирурга в его дальнейших действиях (см. рис. 103, а). 6. Не следует спешить с отсечением грыжевого мешка (иссечением избытка брюшины). Плотный, нередко толстостенный мешок целесообразно использовать как пластический материал либо для удвоения брюшины на участке дефекта, либо для закрытия самого дефекта в сочетании с другими тканями[37]. 7. При отсепаровке рубцовых тканей над дефектом брюшной стенки и в его окружности полезно эти ткани сохранить в анатомической связи с выделенными краями дефекта (с полноценными, малоизмененными тканями). Эти рубцово-измененные ткани можно использовать при образовании дубликатуры для уменьшения натяжения, для самой дубли-катуры, для прикрытия аллопластического имплантата. 8. Надо стремиться к прикрытию имплантата какими-либо тканями, даже Рубцовыми, истонченными. Непосредственное прилегание сетки к подкожной клетчатке (особенно у тучных больных) часто вызывает образование кровянисто-серозных скоплений (сером), что осложняет послеоперационное течение. 9. Капроновую сетку надо либо подрубать, либо загибать края (см. рис. 107, г) или оплавлять их горячим скальпелем по краю металлической линейки; в противном случае края лоскута волокнятся и достаточное натяжение для сближения краев дефекта затруднено. Плетеные сетки из капрона, тефлона не имеют этих недостатков. При умеренном натяжении лавсановой сетки края дефекта сближаются и пластика из окружающих тканей становится более доступной. Синтетические лигатуры следует завязывать тройным узлом. 10. Если хорошо прикрепленная по краям дефекта сетка все же мало натянута, можно сделать продольную складку, наложив по длиннику вшитой сетки ряд швов. Пришивать аллопластический материал лучше всего нитями из той же синтетической ткани или лигатурами из капрона (профилактика образования свищей). 11. Опасно стремиться к чрезмерному натяжению капроновой сетки с целью максимального сближения краев дефекта; при большом натяжении на значительном протяжении послеоперационное течение может тяжело осложниться, особенно у пожилых больных[38]. 12. При очень больших дефектах брюшной стенки и невозможности использовать в какой-либо степени ткани больного можно имплантировать два лоскута синтетической ткани, поместив один из них под края дефекта над брюшиной, а другой фиксировав над краями дефекта (см. рис. 107, б, в). При двухэтаждом протезировании целесообразно прошить оба лоскута по всей поверхности отдельными матрацными швами (можно в шахматном порядке), что явится профилактикой возникновения сером, свищей. Подобным же образом можно закрыть грыжевые ворота при вмешательстве по поводу послеоперационной грыжи после верхнесрединной лапаротомии; при этом удается воссоздать и белую линию, если положить ряд швов через оба листка соответственно средней линии. 13. При завершении пластического закрытия дефекта целесообразно ввести в ткани, окружающие место пластики, раствор пенициллина в новокаине. Сетку из синтетических тканей можно припудрить порошком пенициллина или стрептоцида. 14. Оперировать больных с большими послеоперационными грыжами лучше под наркозом с применением релаксантов. Местное обезболивание должно быть послойным, надежным, в сочетании с потенцирующими средствами. 15. После операции необходимо сохранить спокойное положение больного в постели, обеспечить ритмичное глубокое дыхание до полного пробуждения после наркоза. Лучше всего как при местной анестезии, так и после общего обезболивания перед отправкой больного в палату сделать подкожную инъекцию морфина или промедола. 16. После доставки больного в палату на область операции следует положить большую плоскую подушечку с песком для равномерного давления на всю область операции (см. рис. 12); эту подушечку надо держать в течение первого дня или суток[39]. На 2-й день после операции полезно фовлеровское положение (см. рис. 13); с 3—4-го дня больной может быть вполне активен в постели, причем надо советовать ему лежать чаще на здоровом боку, что предупреждает раннее образование спаек и разгружает область пластической операции. 17. При вставании больного с постели полезно бинтование живота эластическим бинтом (бинт «идеал»). ВЫБОР МЕТОДА И СПОСОБА ОПЕРАЦИИ Вместе с интенсивным развитием в последнее десятилетие хирургии органов брюшной полости возросло, естественно, и число послеоперационных грыж, однако лишь небольшая часть этих больных (13—15 %) обращается за помощью с целью устранения грыжи (В. И. Стручков, Н. 3. Монаков). Для вмешательства по поводу послеоперационных грыж больные чаще поступают в связи с явлениями частичной непроходимости кишок, невправимости огромного выпячивания, вестиментарных неудобств. Поэтому обычно больные подвергаются хирургическому вмешательству, когда имеются уже значительные патологические изменения в органах и тканях и закрытие обширного дефекта в стенке живота представляет большие трудности. Этим обстоятельством можно в значительной мере объяснить частые рецидивы после операций и трудность выбора метода и способа устранения послеоперационных грыж, особенно рецидивных. Несомненно, наиболее физиологичным является метод аутопластический со всеми разновидностями способов кожной и фасциально-апоневротической пластики как свободно взятым трансплантатом, так и на ножке, сохраняющей связь с донорским участком, что лучше обеспечивает кровообращение и иннервацию переносимых тканей. Наиболее простым способом является перемещение и удвоение фасций и апоневрозов, отсепарованных над грыжевыми воротами и в окружности их. Способ этот пригоден лишь при небольших послеоперационных грыжах. Метод применения аллопластических материалов за два десятилетия[40] получил признание, однако отдаленные результаты его еще недостаточно ясны для исчерпывающего суждения, тем более что широкое распространение синтетические материалы в восстановительной хирургии получили лишь в последнее десятилетие. Несомненно, положительным моментом в применении аллопластических материалов в восстановительной хирургии при больших дефектах брюшной стенки является расширение диапазона хирургического вмешательства, показаний к операции и при неустранимых прежде грыжах. Операции с применением синтетических тканей менее продолжительны и тем самым не так травматичны, менее опасны. Применение сеток из капрона, тефлона, лавсана делает возможным большие реконструктивные операции и при огромных послеоперационных грыжах после соответствующей подготовки больных. Наиболее целесообразным нам представляется метод сочетанной пластики с максимальным использованием тканей больного, вплоть до рубцово-измененных в окружности дефекта брюшной стенки. К имплантации синтетической сетки следует прибегать в большей части случаев как к подсобному материалу, как к каркасу, на котором монтируется пластика путем уменьшения натяжения сшиваемых тканей после их сепаровки в окружности дефекта. При очень больших дефектах такой способ пластического закрытия бывает менее доступен; в этих случаях надо пользоваться чисто аллопластическим методом, закрывая дефект двойной сеткой. На 88 операций устранения послеоперационных грыж мы лишь 24 раза прибегали к аллопластике, в подавляющем числе случаев в виде сочетания ауто— и аллопластики. Данные о рецидивах после операций по поводу послеоперационных грыж весьма разнообразны. По Дэнк, Герсуни (Denk, Gersuny), Мэйо, в среднем наблюдается 23—24 % рецидивов, по Н. 3. Монакову —33 %. В. М. Буянов и С. И. Беликов из 46 больных, оперированных с применением синтетических сеток, наблюдали 30 больных, у 10 из них имелись рецидивы (сроки наблюдения от 6 месяцев до 6 лет). К нам поступило с рецидивом после операций с применением капроновой сетки 2 больных, один после реконструктивной операции по поводу большой поясничной грыжи, другой после операции рецидивной послеоперационной грыжи после холецистэктомии. Представляют интерес данные Мейснера: на 42 операции послеоперационных грыж с применением перлоновой сетки отмечено два рецидива (сроки наблюдения от 1 года до 5 лет). На сборном материале немецких хирургов автор получил следующие сравнительные данные при аутопластических и аллопластических операциях по поводу послеоперационных грыж (табл. 3). Таблица 3  Как видно из табл. 3, аллопластические способы дают больше осложнений (фистул), но количество осложнений не отразилось на общем проценте рецидивов, который нельзя считать большим. В заключение следует сказать, что хотя хирургическое лечение послеоперационных грыж и достигло заметных успехов, но оно все еще находится в стадии поисков. Своего полного разрешения ждет еще и проблема применения синтетических тканей при восстановительных операциях на стенке живота. Пути подлинного успеха лежат в профилактике послеоперационных грыж, выявлении больных с грыжами, активном наблюдении за ними и своевременном их оперировании. ЛИТЕРАТУРА К ОБЩЕЙ ЧАСТИ (ГЛАВЫ I—IX) Астрожников Ю. В. Острые хирургические заболевания органов брюшной полости у пожилых людей. Владимир, 1962. Бабук В. В. Оперативная хирургия. Минск, 1962. Бомаш Ю. М. Операции при грыжах брюшной стенки. В кн.: Г. Е. Островерхов, Д. Н. Лубоцкий, Ю. М. Бомаш. Курс оперативной хирургии и топографической анатомии. М., 1963, стр. 574—586. Бочаров А. А. и Островская Л. С. Итоги хирургического лечения тысячи ущемленных грыж. Советская хирургия, 1935, 6, 191—215. Верхратский С. А. Ближайшие и отдаленные результаты оперативного лечения грыж живота. Новый хирургический архив, 1938, 2. Воскресенский Н. В. Наружные брюшные грыжи. М., 1959. Гайсинский Б.Е. Вправление грыж и ретроградное ущемление. Вестник хирургии и пограничных областей, 1931, кн. 68—69. ГарвинЛ.И. и Реймерс Е.К. Некоторые вопросы профилактики и лечения ущемленных грыж. Труды I Пленума Всероссийского научного общества хирургов. Красноярск, 1958, стр. 35—39. Гнилорыбов Г. Е. Лечение осложненных грыж живота. Тезисы докладов VII Пленума правления Научного общества хирургов УССР. Тернополь, 1960. Гольдбурт Н.Н. О так называемом грыжевом аппендиците. Хирургия, 1959, 12. Горелик С. Л. Грыжи, главным образом паховые, и связь их с профессией. Новая хирургия, 1927. Гуревич Н.И. О методике лечения больных с осложненными ущемленными грыжами. Хирургия, 1957, 7, 6—8. Д у н ь е М. В. Оценка некоторых способов грыжесечения на основании обследованных отдаленных результатов 1144 операций грыж. Полоцк, 1939. Зедгенидзе Г. А. и Линденбратен Л. Д. Неотложная рентгенодиагностика. М., 1957 КачкачашвилиТ. Г. К вопросу о рихтеровских грыжах. Сборник трудов Тбилисской республиканской центральной клинической больницы,1947. Качков А. П. Актуальные вопросы лечения больных с ущемленными грыжами. Тезисы докладов «Ущемленные грыжи. Внематочная беременность». Московский институт скорой помощи имени Н. В. Склифосовского. М., 1957. Кириллов Б. П. Опыт первичного осмотра населения г. Рязани с целью выявления хирургических больных, подлежащих лечению и диспансеризации. Научная конференция, посвященная диспансеризации г. Рязани. Рязань, 1953. Коломийченко М. И. Основные итоги развития хирургии на Украине за 40 лет. Хирургия, 1957, 8. Краковский Н.И. Состояние лечебной помощи при ущемленных грыжах по материалам Министерства здравоохранения РСФСР. Труды I Пленума правления Всероссийского научного медицинского общества хирургов. Красноярск, 1958. К р ы м о в А. П. Брюшные грыжи. Киев, 1950. Либерман И.М. Рентгенологическое изучение тонкой кишки при грыжах. Автореф. дисс. М., 1955. Линденбаум И. С. Методика исследования хирургического больного. М., 1957. Лобачев СВ. и Виноградова О. И. Ущемленные грыжи и их лечение. М., 1958. М а я т В. С. Грыжи живота. В кн.: Многотомное руководство по хирургии. Т. VII. М., 1960. Международная анатомическая номенклатура. Под ред. Д. А. Жданова. М., 1960. Миронов А. И. Результаты оперативного лечения больных с ущемленными грыжами. Хирургия, 1954, 9. Монаков Н. 3. Общие вопросы аллопластики. В кн.: Применение пластмасс в хирургии. Труды Медицинского института имени Авиценны. Душанбе, 1961, т. XVII. Напалков П. Н. Предупреждение и борьба с осложнениями при ущемленных грыжах. Хирургия, 1957, 10. Напалков П.Н. Грыжи живота. В кн.: Частная хирургия. Под ред. А. А. Вишневского и В. С. Левита. М., 1963, т. 2, стр. 222—290. НурмухамедовР. М. и КузионовП. В. О хирургическом лечении грыж в пожилом и старом возрасте. Вестник хирургии имени И. И. Грекова, 1963, 6, 40—43. Овнатанян К. Т. Ошибки в диагностике ущемленных грыж. Вестник хирургии, 1946, 4. Орнатский В. В. Ущемленные грыжи. В кн.: Диагностика «острого живота». Под ред. Н. Н. Самарина. Л., 1952. Петров Б. А. Лечение ущемленных грыж. Труды I Пленума Всероссийского научного общества хирургов. Красноярск, 1958. Скрипниченко Д. Ф. Ущемленные грыжи. Тезисы докладов VII Пленума правления Научного общества хирургов УССР. Тернополь,1960. Сологуб В. К., ШестопаловаЛ. И. и Эткина А. М. Об ущемленных грыжах. Труды I Пленума Всероссийского научного общества хирургов. Красноярск, 1958. Стручков В. И. Принципиальные вопросы лечения больных с ущемленными грыжами. Советская медицина, 1958, 1, 20—25. Терновский С. Д. Хирургия детского возраста. М., 1959. Т и х о в П. И. Брюшные грыжи. Томск, 1914. Труды I Пленума Всероссийского научного медицинского общества хирургов. Ущемленные грыжи. Красноярск, 1958. Юдин И. Г. Ошибки при диагностировании ущемленных грыж. Хирургия,1952, 2, 73—78. Bailey H., Die chirurgische Krankenuntersuhung. Leipzig, 1959. Bellni С, Ungania A. Variazini techniche nell'intervent di plastica della parete abdminale anterire. Gazz. int. med., 1961, 66, 13. Bohlmann A. Uber die Hernitmie im Greisenalter. Zbl. Chir., 1955, 22. Borszeky. Narbige Darmstenosen nach Bruchenklemmungen. Beitr. f. Klin. Bd. 54. Burdik, Gillespie a. Higinbotham. Fascial suture peratin fr Hernia. Summary and end resultats for 1485 peratins. Ann. Surg., 1936, 106. Duhamel B. Technique chirurgical infantile. Paris, 1957. Qldhahn R., J о г n s G. Lehrbuch der speciellen chirurgie. Leipzig, 1962. Kirschner M. Die operative Beseitigung der Bauchbruche. В кн.: А11 gemeine und specielle chirurgische peratinslehre. Berlin, 1933, Bd. I. К о о n t z A. Muscle and fascia suture with relation to hernia repair. Surg. Gynec. bstet., 1926, 42, 222—227. Коontz A. Experimental results in the use of dead fascia grafts for hernia repair. Ann. Surg., 1926, 83, 523—536. Maday P. Die freie Transplantation der in mehreren Schichten geschnittenen Haut. Zbl. Chir., 1961, 8, 732—736. M о 1 о n e у G. Results of nylon — darn repairs of hernial. Lancet, 1958, 1,273—278. Popkirov St., Markov J. operative technische Einzelheiten bei Anwendung von Perlonnetzen bei operativen Behandlung der Banchwandbruche. Zbl. fur Chirurgie, 1963, 45, 1770—1778. R h e n E. Die peratin bei den Unterleibsbruchen. В кн.: A. Fischer, E. Gohrbandt, F. Sauerbuch. Chirurgische peratinslehre (VII neubearbeitete Auflage Bier — Braun — Kummell). Bd. V. Leipzig, 1957. Wangesteen. Repair of recurrent and difficult hernias and ther large defects\ of the abdminal well emplying ilitibiae tract f tascia lata as pedicle flap. Surg. Gynec. bstet., 1934, 59. К СПЕЦИАЛЬНОЙ ЧАСТИ (ГЛАВЫ X-XIX) К главам X—XII. Грыжи белой линии, грыжи мечевидного отростка, диастазы прямых мышц живота А т я с о в Н. И. Ущемление желудка в грыже белой линии живота. Вестник хирургии, 1955, 1, 61. Барков Б. А. Клиника, классификация и оперативное лечение диастазов прямых мышц живота. Советская медицина, 1959,11,71. Дешин А. А. К вопросу об оперативном лечении грыж сухожильных перемычек. Хирургия, 1899, 5, 29, 468—474. Желваков Н. М. Аппендицит в ущемленной грыже белой линии живота. Хирургия, 1961, 8. ЖитнюкР. И. и Шемякин И. С. Грыжи мечевидного отростка. Вестник хирургии имени И. И. Грекова, 1962, 1, 141. Ж м у р В. А. Случай ущемления желудка в эпигастральной грыже. Советская хирургия, 1934, 1, 61—64. Иванникова Г.П. Клиника и лечение грыж белой линии живота. Автореф. дисс. Хабаровск, 1953. Кузьмин С. С. Демонстрация больного с грыжей proc.xyphoideus. Протоколы Хир. об-ва Пирогова 15/IV 1930 г. Вестник хирургии, 1930, 62—63. М а я т B.C. Ущемление грыж белой линии живота. Хирургия, 1947, 12, 41—49. Ситковский П.П. Способ проф. Мартынова для оперирования послеоперационных грыж белой линии и диастазов прямых мышц брюшной стенки. Медицинская мысль Узбекистана, 1927, 2. Напалков Н. И. О грыжах белой линии VII съезд российских хирургов. Хирургия, 1909, XXV, 25—28 (приложение). Cangan M. Epigastric hernia. Arch. Surg., 1956, 6, 972—976. К главе XIII. Пупочные грыжи Волков М. В. и Генералов А. И. Эмбриональные грыжи пупочного канатика. Педиатрия, 1957, 11. Б у л ы н и н И. И., Т а т а н о в М. Ф. К оперативному лечению грыж пупочного канатика. Вестник хирургии имени И. И. Грекова, 1961, 5, 139—140. Д е ш и н А. А. Анатомия пупочной области применительно к развитию так называемых пупочных грыж. М., 1902. Дьяконов П. И. и Старков А. В. К вопросу о происхождении и лечении пупочных грыж у взрослых. Хирургия, 1898, 18, 498. Постолов М. П. Собственно эмбриональная грыжа. Вестник хирургии имени И. И. Грекова, 1955, 8. Сапежко К. М. Способ радикальной операции больших пупочных грыж с расхождением прямых мышц. Летопись русской хирургии, 1900, V, 71—89. Симанович М. С. Эмбриональная грыжа пупочного канатика. Здравоохранение Белоруссии, 1958, 5. Юцевич О. А. Радикальная операция пупочной грыжи и послеоперационных грыж белой линии. VIII съезд российских хирургов. М., 1908. К е е 1 е у J. Simplidied technique for crrecting umbilical hernias in infants and children. Arch. Surg., 1959, 2, 353—356. Kossakowski J. Przepukliny brzuszne najwczesniejszego okresu zycia dziecka. Polski przeglond chirurgiczny, 1949, 3, 718—741. П э т т е н Б. М. Эмбриология человека М., 1959. К главам XIV и XV. Грыжи полулунной (спигелиевой) линии, невропатические и патологические грыжи Гешелин С. А. Наблюдение грыжи спигелиевой линии. Новый хирургический архив, 1959, 2, 109. Демко М.Е. К вопросу о грыжах спигелиевой линии. Сборник научных трудов Днепропетровского медицинского института. Т. 3. Днепропетровск, 1957. К о л ю б а к и н С. Л. К вопросу о грыжах спигелиевой линии. XV съезд российских хирургов, 1923. Ларин В. И. Анатомическое обоснование к происхождению грыжи спигелиевой линии. В кн.: Труды Крымского медицинского института. Симферополь, 1948. Меломед Я.П. Случай грыжи спигелиевой линии. Новый хирургический архив, 1959, 2, 110. Сихарулидзе Т. С. К вопросу о грыжах спигелиевой линии. Труды Тбилисского государственного медицинского института, 1950, 7. СтуккейА. Л. и Лучко Г. Д. К вопросу о диагностике и лечении грыж области спигелиевой линии. Клиническая хирургия, 1962, 6, 10—12. Трутень Н.И. О грыжах спигелиевой линии. Врачебное дело, 1948, 11, 995—998. Н е с k e r W. Zur operativen Bechandlung der angeborenen Bauchmuskeldefect. Zbl. Chir., 1956, 28. К главе XVI. Паховые грыжи Аведисов С.С. О патогенезе паховых грыж и отдаленные результаты операции в модификации автора. Хирургия, 1959, 4, 96—102. Агафонова 3. В. О грыжах коллезовой связки. Вестник хирургии имени И. И. Грекова, 1960, 4, 46—50. Барышников А.И. Критические замечения по поводу простых способов паховых грыжесечений. Вестник хирургии имени И. И. Грекова, 1961, 5, 74—78. Венгловский Р. И. Развитие и строение паховой области и их отношение к развитию паховых грыж. М., 1902. Воскресенский Н.В. Косая паховая грыжа и брюшинно-паховый отросток. Автореф. дисс. М., 1951. Воскресенский Н. В. Материалы к вопросу о внутрибрюшных сращениях после оперированных брюшных грыж. Рязанский медицинский журнал, 1926, 1. Воскресенский Н.В. Случай ущемления правосторонней паховой грыжи, вызванного острым гнойным процессом в окружности ее. Новый хирургический архив, 1925, 29. Воскресенский Н.В. Аномалии и болезни грыжевого мешка паховой грыжи. Новый хирургический архив, 1926, 37—38, 201—225. Воскресенский Н. В. и Горелик С. Л. Основные принципы лечения паховых грыж в свете патогенеза и профилактики рецидивов. Материалы научно-практической конференции Горьковского научно-исследовательского института травматологии и ортопедии Министерства здравоохранения РСФСР и Владимирского облздравотдела. Владимир, 1961. Воскресенский Н.В., Горелик С. Л., Титова А.К. Основые принципы лечения паховых грыж в свете патогенеза и профилактики рецидивов. Доклад на заседании хирургического общества (Москва). Хирургия, 1961, 11, 152—153. Ганжулевич Т. Ф. Паховые грыжи у детей. Сборник работ областного хирургического общества. В. 1. Иваново, 1957. Горелик С. Л. Выбор способа операции при крипторхизме. Урология, 1957, 5. Горелик С. Л. Ectopia testis perinealis. Журнал современной хирургии, 1931, 1—2. Горелик С. Л. и БусаловА. А. Выбор способа и профилактика рецидивов при паховом грыжесечении. Новая хирургия, 1931, 1, 30—40. Горелик С. Л. и Титова А. К. Выбор способа операции паховой грыжи. Советская медицина, 1958, 4. Горшков С.З. Некоторые данные о способе операций при паховых грыжах. В кн.: Вопросы клинической хирургии. Сборник работ Госпитальной хирургической клиники I МОЛМИ, посвященный 40-летию научно-педагогической деятельности проф. В. Э. Салищева. М., 1955, стр. 126—135. Гребенщиков Г. С. Эктопия яичка, задержка яичка. В кн.: Многотомное руководство по хирургии. Т. IX. М., 1959. Гурко В. М. Ущемленная паховая грыжа с одновременным ущемлением забрюшинной энтерокистомы. Хирургия, 1961, 6. Д и ц Н. К. Новейшая история радикальной операции паховой грыжи. Труды Новосибирского государственного института усовершенствования врачей. Т. VII, Новосибирск, 1938. Добротворский В. И. О радикальной операции паховых и бедренных грыж. Труды Военно-медицинской академии РККА имени С. М. Кирова, 1935, 3, 181—200. Долецкий С.Я. Ущемленные паховые грыжи у детей. М., 1952. К а п л а н А. В. Грыжи с двойным грыжевом мешком. Труды III Московского медицинского института. В. 1, М., 1939. Кахидзе П. С. Скользящие паховые грыжи. Автореф. дисс. Тбилиси, 1957. Клионер М. В. Случай кисты круглой связки, симулирующей ущемленную грыжу. Новый хирургический архив, 1938, 4. Краковский Н. И. О хирургическом лечении больших или рецидивных ущемленных и неущемленных косых паховых грыж. Советская медицина, 1959, 4, 3—12. Красинцев В. К вопросу о коренной операции паховой грыжи. СПб., 1898. Кукуджанов Н. И. Прямые паховые грыжи и их оперативное лечение. Свердловск, 1949. Куприянов П. А. Грыжесечение по Bassini (к пятидесятилетию операции). Вестник хирургии, 1938, 55, 638—648. Линберг В. Э. Мышечная и апоневрогическая пластика при радикальных операциях паховых грыж. XVIII съезд российских хирургов. М., 1927. Лобачев С. В., Виноградова О. И. О хирургической тактике при ущемленных рецидивных паховых грыжах. Советская медицина,1959, 4,12—16. Л о т о ц к и й М. И. Скользящие грыжи. Хирургия, 1958,5,85—90. Мартынов А. В. Радикальные операции паховых и бедренных грыж и их отдаленные результаты. XVIII съезд российских хирургов. М., 1927. М и р л е с Ю. Д. Двухэтапная операция крипторхизма. Хирургия, 1951, 6, 63—74. М и р л е с Ю. Д. К техника операции по поводу водянки яичка. Новый хирургический архив, 1931, 12, 78—79. Мусиенко В. И. К вопросу о лечении паховых грыж. Новый хирургический архив, 1962, 1, 81. Напалков П. Н., Шафер Н. И. К вопросу о рецидивах паховых грыж и путях их снижения. Советская медицина, 1959, 4, 5—12. Петров Б. А. Василий Алексеевич Красинцев. Хирургия, 1959, 5, 128—130. Петровский Б. В., Бабичев С. И., Николаевы. О. Аллопластика с помощью пластин поливинилалкоголя при рецидивных паховых грыжах. Хирургия, 1958, 12, 26—31. Покровский А. В., Крейндлин Ю.З. Аллопластика рецидивных грыж полихлорвинилом. Хирургия, 1962, 11, 97—100. Протопопов С. П. К вопросу об анатомии оболочек паховой грыжи и о грыжах с двойным мешком. Новая хирургия, 1928, 4. Сосновский А. Г. Об операции скользящих грыж толстых кишок. Врачебное дело, 1959, 3, 257—230. Спасокукоцкий СИ. Радикальная операция паховой грыжи в опыге больничной работы. Труды С. И. Спасокукоцкого. Т. 1. М., 1948. Флеров С. А. О дефектах и достижениях при паховом грыжесечения. Казанский медицинский журнал, 1927, 9. Щи м х е с И. Л. К патологии и хирургии так называемых грыж от соскальзывания. Вестник хирургии и пограничных областей, 1923, 21. Шахбазян Е. С. Крипторхизм и его лечение. М., 1957. Щ е л к о И. М. Отдаленные результаты грыжесечений по способу А. В. Мартынова при косой паховой грыже и по способу Т. П. Краснобаева при паховой грыже у детей. Автореф. дисс. Егорьевск, 1957. В a s s i n i E. Uber die Behandlung des Leistenbruches. Arch. klin. chir.,1890, 40. В e r g e r. Les causes des recidives a la suite des hernies inquinales. Bull, med.,1907. E г к е s. Der Gleitbruch des Dickdarmes, 1921. К о n d r a i G. Bilgische Gesichtspunkte bei der Leistenbruchperatin. Zbl. Chir., 1963, 22, 850—853. К о о n t z A. The use of tantalum mesh in inguinal hernia repair. Surg. Gynec.bstet., 1951, 92, 101—104. К о о n t z A. Inquinal hernias. Some causes of Recurrence. Am. J. Surg.,1951, october, 474—478. О i d t m a n n. Technik der radikalperatin des inneren directen Leistenbruches. Zbl. Chir., 1930, 138, 2395—2402. P i a r d i A. et S a r t о r i U. In tema di recidive dell'Hernia inguinale. Ospedali d'ltalia chirargia., 1963, VIII, 2, 275—276. Remiglski S. Uber operative Versorgung von rezidivierenden und ubergrossen Leistenbruchen. Zbl. Chir., 1959, 84, 5, 174—177. Ryan E. Analysis f 313 consecutiv cases of indirect sliding inguinal hernias. Surg. Gynec. Obstet., 1956, 1. S с h e i b e W., S h e i b e J. Rezidive und Fisteln nach Leistenbruchoperationen. Zbl. fur Chirurgie, 1963, 45, 1778—1784. Vannozzi J. Rilievi critici su vari metodi di ernioplastica inguinale. Minerva chir., 1962, 17, 19, 926—930. К главе XVII. Бедренные грыжи Герцберг Б. Г. К вопросу об ошибках, опасностях и осложнениях при операциях бедренных грыж. Новый хирургический архив, 1933, 2. Герцен П. А. Несколько слов об операции бедренной грыжи. В кн.: П. А. Герцен. Избранные труды. М., 1956. Караванов Г. Г. Новая модификация оперативного лечения бедренных грыж. Врачебное дело, 1952, 3. КенарскаяЛ.Н. К хирургической анатомии бедренного канала (в связи с патогенезом бедренных грыж). Дисс. М., 1941. М о р к о в и т и н А. П. К технике коренной операции бедренной грыжи. Хирургия, 1904, февраль. Петрашевская Г. Ф. Операция Ruggi при бедренных, а также и паховой грыже. XVIII съезд российских хирургов. М., 1927. ПрокунинА. П. К анатомии и коренному лечению бедренной грыжи. М., 1900. В a s s i n i E. Neue Methode zur Radikalbechandlung der Schenkelbruche. Arch. klin. Chir., 1894. Catterina A. Die Bruchoperation nach Bassini. Berlin—Wien, 1933. G u 11 m о A. The strain obstruction syndrome of the femoral vein. Acta radiol., 1957, 47, 2. К r e n k e 1 W., T б n n i s W. Iatrgene verletzungen des N-femoralis. Zbl. Chir., 1961, 28, 1637—1640. К главе XVIII. Грыжи мочевого пузыря Гаспарян А. М. Результаты ранения мочевого пузыря при грыжесечении. Урология, 1958, 5. Дунаевский Л. И. Дивертикулы и грыжи мочевого пузыря В кн.: Многотомное руководство по хирургии. М., 1959, т. IX, стр. 229—335. Д у н ь е М. В. К вопросу о повторных операциях по поводу ранения мочевого пузыря при грыжесечениях. Хирургия, 1948, 11, 74—78. Кадыров И. Г. О грыжах мочевого пузыря и резекции его. Вестник хирургии и пограничных областей, 1935, 38, 108—109. Кудрявцева Н. А. Случай грыжи мочевого пузыря. Урология, 1956,1. Кузьмин С. С. Случай ранения мочевого пузыря во время грыжесечения ущемленной паховой грыжи. Вестник хирургии и пограничных областей, 1922, 2. Милонов П. А. Скользящая запирательная грыжа мочевого пузыря. Вестник хирургии имени И. И. Грекова, 1962, 5,108— 109. Розанов Н. М. Грыжи мочеточника. Советская хирургия, 1934, 7. Симовский-Вейтков Р. С. Скользящая пахово-мошоночная грыжа мочевого пузыря. Урология, 1958, 5. Фарберман В.И. Ранение мочевого пузыря при радикальной операции грыжи. Военно-медицинский журнал, 1930, 5—6. Соrdua R. Uber den Gleitbruch der Harnblase bei Schenkelhernien. Zbl. Gynak., 1955, 3. Eggenberger H. Harnblasenbruche. Dtsch. Z. Chir., 1908, 94, 5—6. Privitera P. Cistocele calcolosa in ernia inguino-scrotale. Minerva chirurgica, 1962, 19, 923—926. К главе XIX. Послеоперационные грыжи Алексинский И.П. К технике закрытия пупочных и послеоперационных грыж. VIII съезд российских хирургов. М., 1908. Банайтис СИ., Сурвилло О. Н., А й з м а н И. М. Исходы ранений живота. В кн.: Опыт советской медицины в Великой Отечественной войне 1941—1945 гг. М., 1949, т. 12. стр. 517—540. Буянов В.М., Беликов СИ. Результаты аллопластики послеоперационных грыж. Хирургия, 1963, 3, 52—59. Василенко И. С, Мухоедова С. Н. Пластика передней брюшной стенки поролоном. Хирургия, 1962, 11, 92—97. Воскресенский Н. В., Горелик С, Л. Послеоперационные (вентральные) грыжи, их предупреждение и лечение. Вопросы травматологии, ортопедии и неотложной хирургической помощи. Краткие тезисы докладов к научной конференции. Горький, 1962, 244—247. Горелик С.Л., Парфентьева В.Ф. Вариант кулисного разреза при операциях на слепой кишке и червеобразном отростке. Врачебное дело,1949,11. Горелик С. Л. Аллопластика при послеоперационных грыжах. Протокол 1714 засед. М.Хир. об-ва, сентябрь 1960 г. Гостев А.Н. Очень большие послеоперационные грыжи и метод оперативного лечения их. Хирургия, 1950, 5, 63—66. Греков И. И. Пересадка мышц при недостачах брюшных покровов. Избранные труды. Под ред. П. А. Куприянова. М., 1952. Жмур В. А., Буянов В.М. Опыт аллопластики мягких тканей у больных. Вестник хирургии имени И. И. Грекова, 1959, 4, 72—79. Ильченко П. Я. О закрытии обширных грыжевых дефектов брюшной стенки. Врачебное дело, 1950, 5, 425—428. Ковешников А. П. Использование капроновой сетки при закрытии дефектов брюшной полости в эксперименте. В кн.: Применение пластмасс в хирургии. Труды Медицинского института имени Авиценны. Душанбе, 1961, т. XLVII, 29—45. Корабельников И. Д. Cutis-subcutis пластика по Rhen'y при послеоперационных грыжах и больших дефектах брюшной стенки. Труды 1-й хирургической клиники Одесского медицинского института, 1939, 47—56. Левенец В. А. Закрытие грыжевых дефектов капроновой сеткой. В кн.: Применение пластмасс в хирургии. Труды Медицинского института имени Авиценны. Душанбе, т. XLVII, 1961, стр. 46—54. Мельников А. В. Поздние осложнения ранений живота и их лечение. Опыт советской медицины в Великой Отечественной войне 1941—1945 гг. Т. 12. М., 1949. Монаков Н. 3. Послеоперационные грыжи. Душанбе, 1959. П о л е щ у к И. С. Хирургическое лечение больших вентральных грыж. Вестник хирургии имени И. И. Грекова, 1959, 2. Рогальский Б. А. Оперативное лечение послеоперационных грыж по способу Н. И. Напалкова. Вестник хирургии имени И. И. Грекова, 1959, 2, 80—83. РубашкинБ. М. О рациональных разрезах передней брюшной стенки для доступов к некоторым органам брюшной полости. Автореф. дисс. Харьков, 1955. Руиндеж Т. Г. Лечение послеоперационных грыж пластикой консервированной фасцией. Материалы к съезду хирургов Северного Кавказа в г. Махачкала, 1960. СпижарныйИ. К. О мышечной пластике при дефектах брюшного пресса. VIII съезд российских хирургов, 1908. Степанов В. С. О закрытии обширных переднебоковых и боковых дефектов брюшной стенки. Вестник хирургии имени И. И. Грекова, 1954, 2, 58—59. Степанов B.C. Отдаленные результаты пластики обширных дефектов брюшной стенки. Советская медицина, 1958, 12. Фищенко А. Я. Опыт восстановления дефектов передней брюшной стенки методом аллопластики. Хирургия, 1962, 11, 87—92. ЧухриенкоД. П. К характеристике свойства лавсана как аллопластического материала. Вестник хирургии имени И. И. Грекова, 1962, 10, 58—64. Шеляховский М. В. Отдаленные результаты применения мягких пластмасс в восстановительной хирургии. Вестник хирургии имени И. И. Грекова, 1955, 10, 78—83. Шиловцев СП. Хирургическое лечение послеоперационных грыж методом трансплантации кожного рубца под апоневроз. Хирургия,1957, 2, 10—16. Austin R., Damstra E. Fascia lata repair of massive ventral hernias. Am. J. Surg., 1951, October, 446—473. Acquaviva et Bourret. Cure d'eventration sur plaques de nylon. Press, med., 1948, 73. Batzner K— Die Beseitigung grosser Narbenbriiche nach operationen und Unfallverletzungen durch die freie Autplastische cutistransplantation. Brun's Beitr. Win. chir., 1949, 178, 4, 481—488. Gotti C, Bucciareli G. Plastica con rete di hylon di voluminato laparocele lombare. Urologia (trevis), 1982, 6, 667—674. Johns W. Incisinal hernia. Am. Surg., 1957, 23, 12, 1152—1160. Koontz K. On the Need for Prosthesis in Hernia repair. Am. Surg., 1962, 28, 6, 342—348. Meissner F. Die operative Behandiung der Bauchnarbenbrilche unter besonderer Beriichsichtigung der Perlonnetzplastik. Bruns Beitr. klin Chir 1957, 195, 3, 330—341. Mischaux A. L'utilisatin de la plaques de nylon dans la cure des Eventratins dites «inperables». Acta chir. belg., 1949, 8, 564—573. Morse L., Bar be J. Free autoplastic transplantat of fascia lata in the repair of large incisinal hernia. Surgery, 1943, 4, 524—534. Peak C, Miller T. Abdminal wall replacement. Surgery, 1960, 47 6 944—953. Erwald R., Rieger E. Tantalum mesh in hernial repair. Acta chir Scand., I960, 119, 1,55—60. Schiittenmeyer W. Die operative Versorgung von Bauchnarbenbruchen mit Perlrmetzen. Zbl. Chir., 1962, 33, 1409—1411. Smith R. Adjuncts in Hernial repair. Arch. Surg., 1959, 78, 6, 868—877. Stiegert K. Zur technik der Implantatin vn Perlnnetzen. Zbl. Chir., 1956, 81, 9, 356—362. Swenson S., Harkins H. Cutis grafts; application of the dermatomflap method its use in a case of recurrent incisinal Hernia. Arch. Surg. 1943, 6, 564—570. T г о р р о 1 i D. Incisinal hernia, operation technique. Surgery, 1947, 4, 485 — 490. Usher F., Cogen J., Lowry T. A new technique for the repair of inguinal and incisional hernias. Arch. Surg., 1960, 81, 5, 847—854. Wolstenholme J. Use of commercial Dacron Fabric in the Repair of inguinal Hernias and Abdominal Wall defects. Arch. Surg., 1956, 73, 6, 1004—1008. Zacharias J. Spatergebnisse nach Perlonnentzplastiken bei Bauchwandbruchen. Zbl. chir., 1962, 37, 1595—1599. Примечания 1 Термин a. thoracica interna (PNA) заменил термин a. mammaria interna (BNA), как дающий ложное представление о расположении этого сосуда. 2 Inscriptiones tendineae (BNA) 3 Рен (Ed. Rehn, 1957) 4 до 10x8 см (М. П. Постолов) 5 Бейль (Bailey), Катценштейн (Katzenstein), Китли (Keetly) 6 ЗУДЕК (SUDECK) 7 (Шпренгель (Sprengel), Финстерер (Finsterer), В. Р. Брайцев, В. Н. Розанов) 8 Холстед (Halstedt), М. М. Гинзберг, Б. Э. Линберг, Кунц 9 (hernia femoralis medialis s. praevascularis (Narath) 10 способ Зальцера (Salzer) 11 по Парлавеккио (Parlavecchio) 12 Н. 3. Монаков, Мейснер (F. Meissner) 13 Хейснер (Heusner), Шпренгель (Sprengel), О. А. Юцевич 14 В. А. Боголюбов, Н. Г. Корнев, А. В. Мартынов, Н. И. Напалков, Н. 3. Монаков, Киршнер (Kir-schner), Волстенхолм (Wolstenholme) 15 Гаррис (Harris), Уайт (White), Кюнней (Kunney), Риддль (Riddl), 1937—19411. Склерозирующие растворы, случайно введенные в артерии и вены, вызывали глубокие обмороки, вызванные упадком сердечной деятельности. Коллен (Collen) наблюдал случаи эмболии легочной артерии со смертельным исходом (цит. по Риддлю, 1941). Инъекционный метод небезопасен для больного и заменить операцию он не может (А. П. Крымов). В Советском Союзе этот метод распространения не получил. 16 Паховый промежуток не надо смешивать с паховым треугольником, границы которого определяются: сверху — горизонтальной линией, проведенной от границы между наружной и средней третью паховой складки, снизу — паховой складкой, а снутри — наружным краем прямой мышцы живота. В пределах пахового треугольника располагается паховый канал. 17 Терминам Международной анатомической номенклатуры anulus inguinalis profundus и anulus inguinalis superficialis отдано предпочтение перед терминами B.N.A. — anulus inguinalis subcutaneus и anulus inguinalis abdominalis, так как они удобно противопоставляются друг другу. 18 Необходимо обратить внимание на уточнение понятия о «расположении яичка в брюшинно-паховом (влагалищном) отростке», который при достаточно широком устье его образует грыжевой мешок. Неправильным будет выражение «яичко является содержимым грыжевого мешка». Яичко как орган, расположенный забрюшинно, в процессе опускания не вошло в грыжевой мешок, а прилегает к нему, будучи покрытым брюшиной (стенкой брюшинно-пахового отростка — грыжевого мешка). Эти поправки важны для правильного понимания сущности формирования серозной полости яичка и образования двух основных видов косых паховых грыж: врожденной — яичковой и приобретенной — канатиковой. 19 Термином этим («скрытое яичко») в практической деятельности обозначаются все виды аномалий в положении яичка. 20 Швы на бедре следует снимать на 12-й день. 21 А. П. Крымов и Зудек подчеркивают необходимость различать грыжи толстой кишки от скользящих грыж. Скользящая грыжа того или иного отдела толстой кишки является лишь разновидностью грыж толстой кишки. 22 Скользящие грыжи мочевого пузыря, мочеточников описаны ниже в специальном разделе. 23 В паховой связке различают часть ее, загнутую кверху и более глубокую, которая называется подвздошно-лобковым тяжем (tractus ilio-pubicus) (H. К. Лысенков и В. И. Бушкович, 1943). Этот участок паховой связки переходит в поперечную фасцию, укрепляет ее, являясь анатомическим продолжением части волокон связки. В паховой связке различают поверхностную (переднюю) часть и глубокую (заднюю), границей которых является желоб паховой связки. Верхняя лобковая связка (lig. pubicum superius) располагается на верхней поверхности симфиза и натянута между обоими лонными бугорками (tuberculum pubicum). 24 Операцию по Бассини—Постемпскому с перемещением культи по Красинцеву — Баркеру следует считать обоснованной при операции прямых паховых грыж (см. рис. 73). 25 Выражение «белое к белому» принято в нашей и зарубежной литературе для обозначения сшивания однородных апоневротических тканей. В данном случае апоневротическое растяжение у нижнего края внутренней косой мышцы подшивается к паховой связке. 26 Однако строго придерживаться методики операции без рассечения поверхностного пахового кольца не рекомендуется, так как нерассеченное кольцо суживает операционное поле и затрудняет как выделение шейки грыжевого мешка и перевязку ее, так и последующую пластику. 27 В этих случаях выпавшие внутренности из-за давности заболевания как бы потеряли «право жительства» в брюшной полости и с трудом удерживаются бандажом. 28 Вторым ассистентом может быть и опытная медицинская сестра. 29 См. главу V. 30 Н. Н. Соколовым был разработан и предложен ряд восстановительных операций с использованием cutis — subcutis имплантации — пластики пахового канала при прямой паховой и бедренной грыжах, при выпадении прямой кишки, для нефропексии, при привычном вывихе плеча. 31 Цит. по К. Stiegert. Zbl. Chir., 1956, 9, 360. 32 При наличии аллопластической сетки, плетеной сетевым узлом (капрон, тефлон), «двухэтажное» замещение дефекта стенки живота было бы менее сложным — двухрядными П-образными швами можно прошить сразу обе пластинки и края дефекта, а затем обе пластинки соединить по плоскости матрацными швами (чтобы не оставалось большого пространства для скопления серозной жидкости). 33 А. П. Ковешников и В. А. Левенец из клиники, руководимой Н. 3. Монаковым, Д. П. Чухриенко, В. А. Жмур, В. М. Буянов, Смис (Smith), Кунц (A. Koontz), Эвальд (Ewald) и Ригер (Rieger) и др. 34 В эксперименте пользовались сеткой, связанной из лигатурного капрона сетевым узлом (по Н. 3. Монакову). 35 Для закрытия дефектов стенки живота при больших вентральных грыжах наиболее перспективным в настоящее время являются плетеная тефлоновая сетка и пластические материалы из фторопласта. 36 Случай перитонита как осложнение пластической операции с обширным разделением спаек описан В. А. Левенцом. 37 Нами был удачно использован грыжевой мешок для укрепления шва на мочевом пузыре при случайном его повреждении во время операции рецидивной паховой грыжи (третий рецидив). 38 В. А. Левенец описал случай, когда после пластического закрытия значительного дефекта брюшной стенки с чрезмерным натяжением краев последовал летальный исход при явлениях остро развившейся сердечно-легочной недостаточности. 39 После удаления резиновых полосок или дренажа (на 2—3-й сутки после операции) также полезно положить на 2—3 часа мешочек с песком. 40 Первый применил аллопластические материалы в восстановительной хирургии Аквавива (Aquaviva) с сотрудниками в 1944 г. 1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 13, 14, 15, 16, 17, 18, 19, 20 |
|||||||